Уретрит от вируса папилломы человека
Обновлено: 26.04.2024
Проведен анализ частоты встречаемости папилломавирусной инфекции урогенитального тракта среди пациентов урологического приема у 360 мужчин репродуктивного возраста. Представлены данные о клинических особенностях течения папилломавирусной инфекции в ассоци
Differentiated approach to selection of strategy of observing patients with viral and bacterial urethritis associated with HPV infection
The analysis of frequency of occurrence papillomaviral infection by an infection papillomaviral infection a path at 360 men of reproductive age is carried out. The data about frequency of occurrence papillomaviral infection an infection and clinical features of its current in associations with is conditional-pathogenic microorganisms is presented.
В последние годы большое внимание исследователей и практикующих специалистов привлекают вопросы своевременной диагностики и эффективного лечения папилломавирусной инфекции (ПВИ) человека, что связано с неуклонным ростом ее распространенности, высокой контагиозностью и доказанной онкогенностью [1–3]. Вирус папилломы человека (ВПЧ) обусловливает многообразие поражений кожи и слизистых оболочек. Полагают, что папилломавирусная инфекция носит оппортунистический характер, и манифестация болезни происходит на фоне изменений в иммунной системе, которая становится несостоятельной в распознавании и элиминации трансформированных вирусом клеток [1, 4–6]. В то же время, несмотря на широкое распространение инфекции и большое количество посвященных ей исследований, до настоящего времени мало изучены факторы, лежащие в основе рецидивирования ПВИ, изменений специфической и неспецифической реактивности организма [7, 8].
Доминирующим кофактором, способствующим развитию ВПЧ-инфекции, является сексуальная активность. В целом рак гениталий, как и выявление ВПЧ, регистрируется чаще среди пациентов, рано начавших половую жизнь и имеющих большое количество половых партнеров [5, 9, 10]. Так, высок процент обнаружения этого вируса у сексуально активных подростков и молодых людей, не использующих барьерные методы контрацепции. Вторым важнейшим кофактором инфицирования, снижающим местный иммунитет, является наличие урогенитальных инфекций: хламидии, уреаплазмы, микоплазмы и условно-патогенная микрофлора [11].
Данные о частоте ПВИ урогенитального тракта в России недостаточно полны и основаны на статистике отдельных медицинских учреждений или врачей, занимающихся этой патологией [12].
Диагностика ПВИ представляет определенные трудности, особенно ее латентной формы, при которой, несмотря на наличие вируса папилломы человека, морфологических изменений в ткани не наблюдается [13].
Отягчающим фактором является длительная персистенция ВПЧ, на фоне которой развивается интраэпителиальная неоплазия, в 15,0–20,0% случаев приводящая к carcinoma in situ и инвазивному раку [2, 6, 11, 14]. Потенциальный риск озлокачествления эпителия при длительно существующей (персистирующей) папилломавирусной инфекции диктует необходимость обязательной санации при выявлении ВПЧ.
Материалы и методы исследования
На базе ФГБУ УрНИИДВиИ МЗ РФ было проведено комплексное клинико-лабораторное обследование 360 мужчин в возрасте от 21 до 46 лет (средний возраст составил 33,2 ± 2,2), обратившихся с различными жалобами со стороны органов мочеполового тракта. Из всех обследованных пациентов 54,0% имели половые контакты с одной половой партнершей, 32,0% имели половые контакты с двумя и 14,0% мужчин — с тремя и более. Клиническое обследование включало осмотр наружных половых органов, ректальное пальцевое исследование предстательной железы. По показаниям проводилось ультразвуковое исследование предстательной железы. Материалом для бактериоскопического и бактериологического исследования служило отделяемое уретры. Исследование проводилось в нативных препаратах и при микроскопии препаратов, окрашенных метиленовым синим и по Граму.
Результаты и обсуждение
При первичном обращении основными жалобами пациентов были дискомфорт в мочеиспускательном канале (61,0%), дискомфорт в области промежности (18,0%), выделения из уретры слизистого или слизисто-гнойного характера (30,0%), жжение в уретре (43,0%), гиперемия и отечность губок уретры (54,0%), гиперемия кожи головки полового члена (36,0%), налет на головке полового члена (22,0%). Высыпания на половом члене в виде остроконечных кондилом наблюдались у 50 (14,0%) пациентов (табл. 1).
При проведении диагностики методом полимеразной цепной реакции (ПЦР) у 86 пациентов было выявлено сочетание ВПЧ с другими инфекциями, передающимися половым путем. Так, у 6 (7,1%) пациентов было обнаружено наличие Ch. trachomatis, у 25 (29,2%) — U. urealyticum, у 9 (10,0%) — M. genitalium (табл. 3). Сопутствующие инфекции, передаваемые половым путем, удлиняют сроки лечения и увеличивают риск развития рецидивов. При смешанной инфекции не исключается возможность синергического действия возбудителей на развитие и течение воспалительного процесса.
При бактериологическом исследовании отделяемого уретры больных с вирусно-бактериальными уретритами, ассоциированными с ВПЧ-инфекцией, наиболее часто обнаруживался Enterococcus faecalis (22,0%), у 15,0% больных был выделен Streptococcus agalactiae, у 11,0% — E. coli, у 4,0% — Staphilococcus aureus, у 4,0% — Haemophilus parainfluenzae, у 3,0% — Candida albicans, у 3,0% — Gardnerella vaginalis (рис. 1).
Таким образом, с учетом обозначенной проблемы и негативной роли папилломавирусной инфекции на органы репродуктивной системы приводим дифференцированный подход к выбору тактики ведения пациентов с урогенитальной ПВИ в зависимости от варианта течения (рис. 2).
Обследование на онкогенные типы ВПЧ показано пациентам с инфекциями, передаваемыми половым путем (ИППП), нарушением микробиоценоза урогенитального тракта, остроконечными кондиломами, воспалительными заболеваниями урогенитального тракта. По эпидемиологическим показаниям обследованию на онкогенные типы ВПЧ подлежат половые партнеры женщин с ИППП, в том числе вирусной этиологии, пациенты с ранним возрастом начала половой жизни, лица промискуитетного поведения.
Латентная форма ПВИ диагностируется только с помощью молекулярно-биологических методов исследования — выявление ВПЧ высокого онкогенного риска методом ПЦР при отсутствии клинических проявлений. Производится комплексное бактериологическое, бактериоскопическое, молекулярно-биологическое (ПЦР) исследование отделяемого уретры на N. gonorrhoeae, T. vaginalis, C. trachomatis, U. urealyticum, M. hominis, M. genitalium, G. vaginalis, дрожжеподобные грибы рода Candida, Herpes simplex virus I, II типов, Cytomegalovirus, определение микрофлоры урогенитального тракта с учетом количества, вида микроорганизмов и чувствительности микрофлоры к антибиотикам, выявление микст-инфицирования ИППП. При верификации сопутствующих ИППП и условно-патогенной микрофлоры в диагностически значимых титрах лечение пациенту назначается в соответствии с чувствительностью к антибактериальным препаратам.
При транзиторном варианте течения папилломавирусной инфекции урогенитального тракта, при отсутствии манифестных проявлений, необходимо диспансерное наблюдение в кожно-венерологическом учреждении с периодическим обследованием на ВПЧ один раз в 3–4 месяца в течение 1,5 лет. При установлении персистирующего варианта течения урогенитальной ПВИ рекомендовано назначение противовирусной и/или иммунотропной терапии, способствующее уменьшению степени риска развития неопластических процессов. При латентном течении ПВИ необходимо наблюдение и регулярное обследование в кожно-венерологических учреждениях.
Выводы
Таким образом, проведя анализ полученных данных, можно сделать вывод о высоком уровне инфицированности мужчин репродуктивного возраста ВПЧ высокого онкогенного риска (24,0%), при этом сопутствующие инфекции, передаваемые половым путем, удлиняют сроки лечения и увеличивают риск развития рецидивов, так как микст-инфицирование различными генотипами ВПЧ снижает скорость элиминации вируса из организма при терапии и является неблагоприятным прогностическим признаком.
Клиническими показаниями для обследования на онкогенные типы ВПЧ являются пациенты с инфекциями, передающимися половым путем, нарушением микробиоценоза урогенитального тракта, остроконечными кондиломами, воспалительными заболеваниями урогенитального тракта. При транзиторном варианте течения ВПЧ, при отсутствии манифестных проявлений необходимо диспансерное наблюдение в кожно-венерологических учреждениях с периодическим обследованием на ВПЧ один раз в 3–4 месяца в течение 1,5 лет. При установлении персистирующего варианта течения урогенитальной папилломавирусной инфекции рекомендовано назначение противовирусной и/или иммунотропной терапии.
Литература
Н. И. Скидан, кандидат медицинских наук
Д. В. Орехов 1
А. П. Горбунов, кандидат медицинских наук
Н. П. Евстигнеева, доктор медицинских наук, профессор
Ю. Н. Кузнецова, кандидат медицинских наук
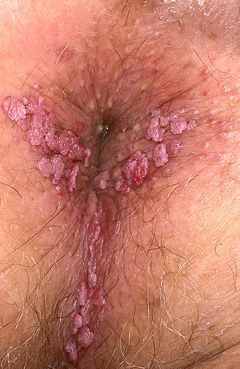
Папилломавирус (вирус папилломы человека, ВПЧ) поражает носоглотку, полость рта, половые органы и органы мочевыводящей системы, область заднего прохода.
У женщин инфицируются и поражаются слизистые оболочки наружных гениталий, преддверие влагалища, промежность, шейка матки, влагалище.
У мужчин - уретра, головка полового члена, внутренний листок крайней плоти, уздечка, ствол полового члена, промежность, анальная область. Наружное отверстие уретры у мужчин поражается в 20-24% случаев.
При заражении ВПЧ-инфекцией не обязательно возникают симптомы, т.к. инфекция может протекать в латентной (скрытой) форме. От заражения до проявления видимых новообразований может пройти от нескольких недель до нескольких лет.
Папилломавирусы являются опухолеродными – вызывают образование доброкачественных и злокачественных опухолей. Клетками-мишенями для ВПЧ являются эпителиальные клетки кожи и слизистых оболочек (базальный слой). Вирус внедряется в делящиеся клетки базального слоя через механические, бактериальные, термические и другие микроповреждения и через кровь (трансмиссивно).
В силу особенностей своего взаимодействия с инфицируемыми эпителиальными клетками, все варианты ВПЧ вызывают характерные изменения митотической активности клеток эпителия кожи и слизистых, которые и приводят к появлению новообразований.
Вирусы могут оказывать на эпителий продуктивное или трансформирующее воздействие. При продуктивном воздействии возникают доброкачественные новообразования - попав на кожу или слизистые оболочки, папилломавирус вызывает разрастания клеток эпителия в виде кондилом, папиллом, бородавок. Такие разрастания заразны, легко передаются от человека к человеку, но обычно не переносятся в отдаленные органы и ткани, часто они самопроизвольно исчезают. Результатом трансформирующего воздействия являются дисплазии тяжелой степени, прогрессирующее развитие которых приводит к раку.
Папилломавирус может активироваться под действием внешних факторов или внутренних причин, например:
- курения,
- гормональных нарушений,
- сопутствующих ИППП, в том числе генитального герпеса, возбудителем которого является ВПГ-2.
Воздействие провоцирующих факторов приводит к усиленному размножению вируса, при этом болезнь переходит в стадию продуктивной инфекции, при которой развиваются клинические проявления (папилломы, бородавки, кондиломы). В некоторых ситуациях (до 30 %) в течение 6 - 12 месяцев происходит самопроизвольная элиминация вируса и излечение. В других случаях наблюдается длительное рецидивирующее течение, при котором возможно развитие интраэпителиальной неоплазии и ракового процесса.

Вирусы герпеса, цитомегалии, папилломавирусов человека нередко являются причиной развития уретритов, осложняют течение простатитов и вызывают, мужское бесплодие. Например, у мужчин без каких-либо проявлений генитального герпеса на коже и слизистых вирус может выявляться только при лабораторной диагностике в сперме или секрете простаты.
Нередко больные с небактериальной формой простатитов получают разнообразную массивную антибиотикотерапию без ожидаемого положительного эффекта, тогда как на самом деле, причиной заболевания могут являться вирусы, что требует совершенно другой тактики в лечении (противовирусной лечение, иммунотерапия и т.п.).
Герпетический: По оценкам разных авторов, простатит вызывается или поддерживается вирусом простого герпеса в 2,9 — 21,8% случаев. Обычно хронический простатит отличается частым и упорно рецидивирующим характером. В клинической практике диагноз хронического герпетического простатита ставится урологами редко. Причина, по-видимому, в том, что вирусологические методы диагностики не входят в стандарт обследования больных с хроническим простатитом. Причина — стереотип мышления врача, и пациентам традиционно проводится обследование на половые инфекции невирусной природы.
В клиническом течении простатитов отмечаются функциональные сдвиги — репродуктивные изменения, болевой (с иррадиацией в наружные половые органы, промежность, поясницу) и дизурический синдромы. Нередко у больных рецидивирующим генитальным герпесом простатит протекает субклинически: у этих пациентов диагноз простатита ставится на основании появления лейкоцитоза в секрете простаты и уменьшения числа лецитиновых зерен.
Правильное лечение и назначение лекарственных средств может проводиться только квалифицированным специалистом с учетом проведенного обследования.
Вирус папилломы человека заражает базальные клетки эпидермиса, трансформирует их, клетки начинают делиться и в результате образуется папиллома. Для запуска инфекционного процесса достаточно единичных частиц вируса. Инфицированные стволовые клетки базального слоя служат постоянным источником заражения вновь появляющихся эпителиальных клеток. Поэтому неэффективна терапия, направленная на удаление поверхностных слоев эпидермиса, без воздействия на клетки базального слоя.
Вероятность и частота развития генитальной папилломавирусной инфекции во многом зависят от сексуального поведения человека. Риски заражения ВПЧ повышаются при:
- раннем начале половой жизни (до 17 лет),
- частой смене половых партнеров,
- незащищенных половых актах,
- наличии заболеваний урогенитального тракта
- связи с партнерами, имеющими генитальные поражения, вызванные ВПЧ
- гомосексуальной ориентации, как у мужчин (существенно повышена частота анального рака), так и у женщин.
- практически всех случаев рака шейки матки,
- инвазивных раков аногенитальной области (50% из них вызывается 16-м типом вируса).
- нескольких разновидностей злокачественных новообразований верхних дыхательных путей и кожи.
Важными особенностями инфекции является длительный инкубационный период (от нескольких месяцев до нескольких лет), что в значительной мере затрудняет ее диагностику и лечение.
Возрастные группы зараженных генитальной ВПЧ-инфекцией
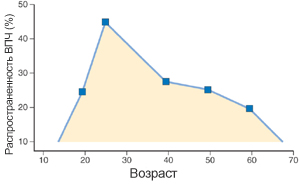
Чаще всего, вирус папилломы человека (ВПЧ) передается половым путем, поэтому основной пик инфицирования приходится на людей молодого, сексуально активного возраста. Большинство случаев заражения ВПЧ приходится на возраст наивысшей половой активности - 16-30 лет.
По данным различных исследований, частота инфицирования ВПЧ в возрастной группе 16 - 29 лет составляет 45 - 81%. Среди лиц, живущих активной половой жизнью, особенно в возрасте до 30 лет, ВПЧ-инфекция с одинаковой частотой поражает и мужчин, и женщин. Многолетние исследования показали, что папилломавирусные поражения шейки матки встречаются у 20-46% у женщин, живущих активной половой жизнью. С такой же частотой удается выявить поражения нижнего отдела полового тракта у сексуально активных мужчин.
После 30 лет частота выявления вируса снижается, но возрастает частота дисплазий и рака шейки матки у женщин, и пик частоты приходится на 45 лет.
Пути заражения генитальной ВПЧ-инфекцией
Заражение ВПЧ происходит после контакта с больным человеком, а также вирусоносителем, не имеющим клинических проявлений. Воротами для вируса служат мелкие дефекты кожи и слизистых оболочек. Традиционными органами-мишенями для ВПЧ являются кожные покровы и слизистые оболочки аноурогенитальной области и верхних дыхательных путей.
Генитальная инфекция имеет высокую контагиозность и приобретается во время нескольких первых половых контактов с зараженным партнером. Передача вируса может происходить при вагинальном и анальном сексе, а также при орально-генитальных контактах. При однократном половом контакте заражение происходит примерно в 60% случаев. В 65-70% случаев папилломы (кондиломы, бородавки) выявляются у обоих половых партнеров. Инфицирование половых органов происходит при наличии микротравм в области гениталий (механическая травматизация, бактериальные микроповреждения и т.д.). Резервуаром ВПЧ могут служить уретра, семенная жидкость и секрет предстательной железы.
Другой вид распространения инфекции – аутоинокуляция (перенос заражения), происходящая при бритье, эпиляции, обкусывании ногтей, расчесах кожи и т.п. Кроме того, заражение некоторыми видами ВПЧ может произойти при вдыхании его частиц, контактно-бытовым способом (через поверхности, контаминированные вирусом) или через медицинские инструменты.
При половом заражении папилломавирусная инфекция чаще всего приводит к развитию аногенитальных бородавок, остроконечных кондилом, обычно обусловленных ВПЧ 6-го и 11-го типов. У одного больного может быть несколько типов ВПЧ одновременно - инфицирование может происходить как одним, так и несколькими типами этого вируса. Папилломавирусная инфекция гениталий часто бывает многоочаговой и ассоциированной более чем с одним типом вируса папилломы человека. Кроме того, среди инфицированных ВПЧ статистически значимо чаще выявляются различные ИППП.
Инкубационный период при генитальной ВПЧ-инфекции обычно варьирует от нескольких месяцев до нескольких лет. Проявлениям папилломавирусной инфекции (ПВИ) аногенитальной локализации нередко в течение нескольких месяцев предшествуют негенитальные формы папиллом. Прогрессия инфекции высокого онкогенного риска в кожную дисплазию и рак обычно происходит в сроки от 5 до 30 лет, и редко в сроки, не превышающие 1 года. В большинстве случаев генитальная ВПЧ инфекция остается нераспознанной.
Вирусный цистит – форма воспаления мочевого пузыря, развивающаяся при нарушениях в иммунной системе.
Они могут быть связаны с заболеваниями (ВИЧ) или приемом препаратов, угнетающих иммунитет.
Некоторые вирусы способны вызвать воспаление даже в случае незначительного нарушения работы иммунной системы.
Рецидивирующие инфекции нижних мочевыделительных путей – частая проблема среди пациентов женского пола.
Этой патологией страдает до 30% женщин в возрасте 25-35 лет.
Среди мужчин этой же возрастной категории распространенность заболевания лишь 0,75%.

Основные проблемы, возникающие при рецидивирующем цистите:
- боль
- нейровегетативные расстройства
- сексуальные нарушения
Чаще всего цистит вызывает грамотрицательная бактериальная флора, в основном это кишечная палочка.
Это может быть также хламидия, грибок кандида, уреаплазма.
Иногда цистит вызывают вирусы.
Чаще всего это герпес или папилломавирус 16 и 18 типов.
Ранее считалось, что вирусная этиология рецидивирующего цистита характерна только для женщин с иммунодефицитом.
Но сегодня эти патологии встречаются гораздо чаще.
Потому что они могут быть вызваны ятрогенными (медицинскими) факторами.
Причиной становится:
- прием глюкокортикоидов, цитостатиков
- бесконтрольная антибиотикотерапия
- иммуносупрессивное лечение
Наиболее тяжелые вирусные циститы развиваются после трансплантации костного мозга.
В этом случае они могут быть вызваны:
- аденовирусом
- цитомегаловирусом
- паломавирусом
- герпесом 1, 2 и 6 типа
Развиваются тяжелые геморрагические циститы.
Это неблагоприятный прогностический фактор, так как вирусы поражают и другие органы.
Среди людей, у которых развился геморрагический цистит после трансплантации стволовых клеток, однолетняя выживаемость составляет лишь 16%.
У пациентов без значительного иммунодефицита острый цистит могут вызывать герпетическая и папилломавирусная инфекции.
Цистит при папилломавирусной инфекции
ВПЧ может вызывать цистит.
При этом он не всегда определяется в уретре.
Чаще всего возбудителями становятся типы 16 и 18.
Они вызывают патологические изменения эпителия мочевого пузыря.
Одно из исследований показало, что у женщин с вирусным циститом, связанным с ВПЧ, в 100% случаев этот вирус определяется в средней порции мочи.
Но использование в качестве биоматериала для ПЦР мазка из уретры позволяет идентифицировать его менее чем в 10% случаев.
Вирус папилломы человека передается половым путем.
Он очень опасен, особенно для женщин.
У них он может вызвать рак.
Чаще всего опухоли развиваются на шейке матки.
ВПЧ делят по уровню онкогенности на три группы:
Низкоонкогенные типы ВПЧ встречаются чаще всего.
Но они реже вызывают цистит.
Высокоонкогенные типы ВПЧ распространены в меньшей степени.
Но они более опасны, чаще провоцируют воспаление мочевого пузыря.

У этих вирусов более высокий риск злокачественного перерождения.
Многие люди заражаются вирусом папилломы.
Но вирусный цистит развивается у них редко.
Для возникновения этого заболевания нужны предрасполагающие факторы.
Чаще всего при цистите обнаруживаются в мочевом пузыре ВПЧ 16 или 18 типа.
Чуть реже – 6 и 11 типов.
Последние являются низкоонкогенными.
Эти вирусы не столь агрессивны, и обычно приводят лишь к появлению кондилом.
Они распространены в популяции значительно в большей степени, чем ВПЧ 16 и 18.
Но процент людей, у которых в результате заражения развивается цистит, намного меньше.
Высокоонкогенные типы диагностируются не так часто.
Однако при появлении клинических признаков вирусного цистита обследование мочи или биоптата слизистой мочевого пузыря с более высокой вероятностью позволит обнаружить именно ВПЧ большого онкогенного риска.
В то время как низкоонкогенные типы чаще не распространяются за пределы наружных половых органов.
Основные причины, почему у человека может развиться вирусный цистит после заражения папилломавирусной инфекцией:
- женский пол – у женщин уретра короче и шире, поэтому вирус легче проникает в пузырь
- проведение исследований и лечебных процедур, в ходе которых вирус заносится в пузырь (катетеризация, инстилляции, хирургические операции с трансуретральным доступом)
- патогенность вируса (16 и 18 типы встречаются реже, но в мочевой пузырь проникают чаще)
- состояние иммунной системы – чем слабее иммунитет, тем выше вероятность цистита
Важна восприимчивость макроорганизма к вирусу.

При полностью сохраненной функции иммунной системы у большинства людей после заражения не появляются даже кондиломы на половых органах.
Вирусная инфекция проходит без симптомов.
Самоизлечение наступает не позже, чем через 12 месяцев.
В случае незначительных иммунных нарушений появляются аногенитальные бородавки, начинаются предраковые изменения эпителия репродуктивных органов.
При выраженном иммунодефиците клиническое течение папилломавирусной инфекции наиболее неблагоприятное.
Появляются обширные папиллярные разрастания.
Возможен деструктивный рост папиллом.
Нередко происходит малигнизация (превращение в рак).
Кроме того, инфекция часто распространяется в организме, в том числе в мочевой пузырь.
Появляются признаки цистита.
Они могут сохраняться длительное время, и периодически рецидивируют.
Появляются симптомы: боль над лоном, кровь в моче и императивные позывы к мочеиспусканию.
Герпетический цистит
Вирусный герпетический цистит всегда вторичен.
Он развивается как осложнение уретрита, реже – цистита.
Болезнь возникает редко.
Причин тому две:
- вирус герпеса редко вызывает симптомы, в основном лишь при иммунных нарушениях (для вируса более характерна бессимптомная персистенция);
- вирус герпеса редко проникает в мочевой пузырь.
Чаще всего герпес поражает только наружные половые органы.

Но у 30% пациентов генитальная герпетическая инфекция распространяется в уретру.
У 5% людей вирус проникает и в мочевой пузырь.
Симптомы вирусного цистита при герпесе
Основными симптомами герпетического вирусного цистита являются:
- частые позывы
- выделение крови с мочой
Может ли развиться цистит при гриппе?
Цистит при гриппе развиться может.
Но с самим вирусом гриппа он не связан.
В большинстве случаев цистит не является вирусным.
Под гриппом большинство людей подразумевают любые вирусные инфекции, поражающие респираторный тракт.
Однако в действительности далеко не каждый случай ОРЗ связан с вирусом гриппа.
Его также вызывает парагрипп, риновирус, аденовирус.
Последний также способен спровоцировать цистит.
Правда, в основном он возникает у детей или пациентов с выраженным иммунодефицитом.
Обычно же на фоне гриппа цистит спровоцирован бактериями или грибками.
Причинами его могут быть:
- ослабление иммунной системы
- длительная лихорадка
- применение антибиотиков, которые хоть и не нужны при гриппе, но всё же назначаются или самостоятельно принимаются пациентами довольно часто
Цистит может иметь бактериальную или грибковую этиологию.
Обычно он острый, а не хронический.
Заболевание излечивается одновременно с гриппом или в течение некоторого времени после завершения воспалительного процесса в легких.
Диагностика вирусного цистита
Вирусный цистит диагностируется при:
- наличии признаков воспаления мочевого пузыря, которые подтверждены в ходе клинического обследования, лабораторных анализов или инструментальной диагностики;
- наличии в моче или мазке из уретры вируса, который определяется при помощи ПЦР или аналогичного теста, направленного на обнаружение генетического материала;
- отсутствия бактерий, грибков или других микроорганизмов, которые гораздо чаще, по сравнению с вирусами, вызывают воспалительные процессы мочевого пузыря (по данным посева).
В подавляющем большинстве случаев причиной цистита являются бактерии, а не вирусы.
Поэтому лечение часто проводят эмпирически.
Врач исходит из того, что воспаление пузыря вызвано кишечной палочкой.
Только если терапия не работает, требуется тщательное обследование.
Проводится посев мочи на флору.

Если возбудители не выявлены, доктор подозревает вирусный цистит.
В пользу этой формы заболевания также говорят признаки иммунодефицита: клинические и лабораторные.
Этиологическая диагностика предполагает:
1. Микроскопическое исследование осадка мочи.
Выявляются не только признаки воспаления, но и бактериальная флора.
Если её нет, это увеличивает вероятность вирусной этиологии цистита.
В норме моча стерильная, никаких бактерий в ней нет.
2. Посев мочи.
Проводится для выявления бактериальной или грибковой флоры.
3. ПЦР.
В качестве материала исследуют мазок из уретры или среднюю порцию мочи.
Второй метод более эффективен.
Бывают случаи, когда вируса больше нет в уретре.
При этом он сохраняется в мочевом пузыре, поэтому может быть обнаружен при исследовании мочи.
ПЦР проводится на:
- герпес 1 и 2 типа
- ВПЧ минимум 4 типов: 6, 11, 16, 18 (другие типы вызывают заболевание реже)

В качестве биоматериала для исследования также может использоваться биоптат слизистой оболочки пузыря.
Но биопсия выполняется не всем пациентам.
При уретроскопии в случае цистита папилломавирусной этиологии в мочевом пузыре определяются разрастания слизистой оболочки.
Они выступают в просвет органа.
Обычно имеют белесоватый цвет.
Образования пронизаны множеством кровеносных сосудов.
Более чем у половины пациенток выявляются папилломы.
Они располагаются в зоне шейки пузыря и треугольника Льето.
При необходимости проводится биопсия.
Она позволяет выявить предраковые процессы и отличить вирусный цистит от папиллярной карциномы (разновидности рака).
У всех большинства пациентов при морфологическом исследовании биоптата отмечается:
- папиллярная сквамозная гиперплазия
- койлоцитоз
- признаки хронического воспаления
- полнокровие
- гиперплазия эпителия
- плоскоклеточная метаплазия
У 20% больных появляются кондиломы в мочевом пузыре.
Лечение вирусного цистита
Основные направления лечения при вирусном цистите:
- устранение симптомов;
- уничтожение вируса, возбудителя цистита;
- предотвращение очередного обострения;
- коррекция иммунного статуса.
Вирусные циститы у большинства людей вызваны ВПЧ или герпесом.
Поэтому есть смысл рассмотреть, как лечат эти заболевания.
При папилломавирусной инфекции специфического лечения нет.
Поэтому основным направлением остается иммунокоррекция.
Применяются также неспецифические противовирусные препараты.
Лечением занимается врач-иммунолог.
Он исследует иммунитет человека при помощи иммунограммы.

Затем назначает лекарства, которые позволяют нормализовать функцию иммунной системы.
Обычно это приводит к элиминации вируса в течение нескольких месяцев.
Но иногда возникает необходимость в инвазивном лечении.
При возникновении предраковых процессов требуется удаление патологических очагов, чтобы избежать возникновения папиллярного рака мочевого пузыря.
Герпетическую инфекцию лечат ацикловиром или валацикловиром.
Эти препараты назначаются при каждом обострении.
В случае рецидивирующего герпетического цистита лечебная тактика может быть следующей:
1. Супрессивная терапия.
Пациент постоянно принимает противовирусные препараты.
Лечение может продолжаться годами.
Оно длится до тех пор, пока не будет восстановлен иммунный статус.
Например, если герпетический цистит развился на фоне ВИЧ, то валацикловир принимают, пока под влиянием антиретровирусной терапии уровень CD4-клеток увеличится до 200/мкл и более.
2. Коррекция иммунного статуса.
Назначаются препараты для улучшения иммунитета.
Часто это приводит к тому, что рецидивы герпетического цистита происходят реже, становятся менее тяжелыми, а иногда полностью проходят.
3. Специфическая иммунизация.
Против герпеса разработана вакцина.
Она лечебная, а не профилактическая.
Вакцинация выполняется в период ремиссии заболевания.
Она усиливает не общий, а противогерпетический иммунитет.
Нужны ли антибиотики при вирусном цистите?
При вирусном цистите антибиотики не назначают.
Ими лечат только бактериальные воспалительные процессы.
Большинство антибиотиков, которые продаются в аптеке и позиционируются как средства для лечения воспаления мочевого пузыря, при заболевании вирусной этиологии не сработают.
Более того: они могут нанести вред.
Потому что бесконтрольная антибиотикотерапия приводит к дисбалансу микрофлоры.
В результате погибшие бактерии могут быть замещены другими, более агрессивными.
Иногда это приводит к осложнениям вирусного цистита.
Вирусный цистит: куда обратиться?
В случае развития вирусного цистита вы можете обратиться в нашу клинику.
Мы специализируемся на лечении воспалительных заболеваний органов мочеполовой системы.
Врач проведет диагностику.
Он выяснит, воспален ли мочевой пузырь, почему развилось заболевание и какими возбудителями оно вызвано.
Затем врач подберет этиотропную терапию.
В нашей клинике проводятся все необходимые исследования: лабораторные и инструментальные.
Применяются современные схемы терапии вирусного цистита.
При подозрении на вирусный цистит обращайтесь к автору этой статьи – урологу, венерологу в Москве с многолетним опытом работы.
Читайте также:

