Вирусные энцефалиты и менингиты сорокина
Обновлено: 12.05.2024
Введение
Серозные менингиты (СМ) являются распространенными формами поражения центральной нервной системы, частота которых в структуре нейроинфекций достигает 25–30% [1–4]. Среди заболевших СМ дети и подростки составляют 65–78%. В последние годы наблюдается рост заболеваемости СМ, в этиологии которых имеют значение как вирусы (энтеровирусы, герпес-вирусы, вирус лихорадки Западного Нила, ВИЧ и др.), так и бактерии (туберкулезные палочки, лептоспиры, грибы рода кандида, иерсинии, боррелии и эрлихии) [3]. Тенденции распространения заболевания по-прежнему указывают на возникновение спорадических случаев и вспышек [4]. Основу клинической картины СМ составляют общемозговые и менингеальные симптомы, выраженность которых отражает степень воспалительных и гемо-ликвородинамических нарушений. Несмотря на сравнительно благоприятное течение серозных менингитов, у реконвалесцентов в 40–60% случаев диагностируются неврологические нарушения, чаще всего в виде церебрастенического (32,2%) и невротического (12,3%) синдромов [4]. В патогенезе серозных менингитов имеет значение как синдром системного воспалительного ответа, воспаление мягких мозговых оболочек, нарушение гемо- и ликвородинамики, так и нейрометаболические изменения, степень выраженности которых зависит от тяжести менингита. В этой связи общепринятой терапевтической тактикой СМ является применение не только этиотропных препаратов, но и патогенетических средств, включающих дегидратационные, сосудистые и обязательно ноотропные препараты. В настоящее время появляются новые ноотропные препараты с комплексным механизмом действия, влияющие на различные патогенетические звенья патологического процесса. Одним из таких препаратов является нооклерин, обладающий церебропротективными свойствами с отчетливым ноотропным, психостимулирующим и психогармонизирующим действием при астенических состояниях, нарушениях памяти различного генеза [5–6].
Цель исследования – оценить терапевтическую эффективность препарата нооклерин при серозных менингитах у детей.
Материалы и методы
Проведено клинико-лабораторное обследование 50 больных с СМ в возрасте от 10 до 18 лет, проходивших лечение в Научно-исследовательском институте детских инфекций в 2012–2013 гг. Все дети поступали с подозрением на менингит на 1–2-й день заболевания. Достоверных гендерных различий выявлено не было – с одинаковой частотой болели как мальчики (52%), так и девочки (48%). У 32 (64%) пациентов была установлена энтеровирусная этиология заболевания, а 18 детей (36%) переносили серозный менингит неустановленной этиологии.
Диагноз серозного менингита выставлялся на основании данных анамнеза заболевания, клинической картины и лабораторных показателей (клинический анализ ЦСЖ и общий анализ крови). Все больные были разделены на 2 группы:
1 группа (основная группа – 35 детей) вместе с базовой терапией серозного менингита получала препарат нооклерин с 5-го дня госпитализации, доза препарата зависела от возраста пациента. Так, детям с 10 до 12 лет нооклерин назначался по 2,5 мл (0,5 г) 2 раза в день, старше 12 лет — 5,0 мл (1 г) 2 раза в день, длительность приема препарата составила 2 месяца.
2 группа (группа сравнения – 15 детей) получала только базовую терапию.
Базовая терапия серозного менингита включала противовирусные (амиксин), дегидратационные (диакарб), дезинтоксикационные препараты.
Обе группы были сопоставимы по возрасту, полу, тяжести заболевания и этиологии менингита.
Всем детям проводился мониторинг клинико-неврологических показателей в течение всего периода стационарного лечения и через 2 месяца после выписки из стационара. Оценивалась длительность основных симптомов заболевания – температуры, симптомов интоксикации, головной боли, рвоты, сохранения менингеальных симптомов, сроки санации ЦСЖ. Также проводилось этиологическое обследование для определения возбудителя, вызвавшего серозный менингит (энтеровирусы, герпес-вирусы, боррелии, вирус клещевого энцефалита) в крови и ЦСЖ методом полимеразно-цепной реакции (ПЦР), одновременно с этим в крови методом иммуноферментного анализа (ИФА) определялись иммуноглобулины (Ig) IgM и IgG к тем же возбудителям.
Качество жизни оценивали при помощи опросника PedsQL4.0. Опросник состоит из 23 вопросов и включает 4 шкалы: физическое функционирование (8 вопросов), эмоциональное функционирование (5 вопросов), социальное функционирование (5 вопросов) и жизнь в учебном заведении (5 вопросов). Общее количество баллов после процедуры перекодирования каждого из пяти вариантов ответа рассчитывается в итоге по 100-балльной шкале (от 0 до 100 баллов): чем выше итоговая величина, тем лучше качество жизни ребенка [7]. Оценка степени астении, когнитивных функций и качества жизни проводилась дважды: в день госпитализации и через 2 месяца после выписки при диспансерном осмотре. В эти же сроки проводилось ЭЭГ-обследование.
Результаты и обсуждение
Анализ течения острого периода серозного менингита в обеих группах не выявил достоверных отличий по длительности основных симптомов заболевания (рис. 1).
Рис. 1. Длительность основных клинических симптомов у больных с серозными менингитами, получавших нооклерин (группа 1), и в группе сравнения (группа 2) (р>0,05)
Однако при осмотре детей, перенесших серозный менингит, в периоде реконвалесценции через 2 месяца после выписки из стационара больные из контрольной группы достоверно более часто жаловались на эмоциональную лабильность, неустойчивость настроения, повышенную утомляемость в вечерние часы и к концу учебной недели, головные боли, возникающие после эмоциональной или умственной нагрузки, уменьшение работоспособности, чем дети, получавшие нооклерин (табл. 1).
Таблица 1
Частота предъявляемых жалоб больных из группы, получавшей нооклерин (группа 1) и группы сравнения (группа 2) через 2 месяца после выписки из стационара
| Жалобы | 1 группа (n=35) | 2 группа (n=15) | ||
| n | % | n | % | |
| Эмоциональная лабильность | 2 | 5.7±3,92* | 5 | 33,3±12,6* |
| Неустойчивость настроения | 2 | 5,7±3,92** | 7 | 46,7±13,3** |
| Нарушение сна | 1 | 2,9±2,84 | 2 | 13.3±9,08 |
| Утомляемость | 2 | 5,7±3,92* | 5 | 33,3±12,6* |
| Головная боль | – | – | 4 | 26± 11,72* |
| Уменьшение работоспособности | – | – | 6 | 40±13,09** |
| Снижение памяти | 1 | 2,9±2,84 | 3 | 20±10,69 |
Таким образом, проявления церебрастенического синдрома в группе сравнения выявлялись значительно чаще, чем у детей, получавших нооклерин.
В группе сравнения также отмечалось снижение средней балльной оценки уровня астении к моменту выписки из стационара (18,2±0,91), но она оставалась достоверно выше, чем в группе детей, получавших нооклерин, и соответствовала умеренной степени астении. В дальнейшем, при третьем обследовании через 2 месяца после выписки из стационара, она практически не изменилась и составила 17,4±2,4, что было достоверно выше, чем в основной группе.
Таким образом, проведенное тестирование больных серозными менингитами по двум шкалам для определения уровня астении в остром периоде заболевания и в катамнезе через 2 месяца после выписки в различных группах выявило достоверно более низкий уровень развития астенических проявлений у детей, получавших нооклерин, к моменту выписки из стационара, а также значительное уменьшение проявлений астении через 2 месяца приема препарата, по сравнению с группой сравнения. Полученные данные подтверждают тот факт, что нооклерин оказывает не только психостимулирующее, но и церебропротективное действие.
Наряду с оценкой уровня астении у детей, переносящих серозный менингит, нами проводилась оценка изменения качества жизни у этих пациентов (табл. 2).
Таблица 2
Оценка показателей качества жизни больных серозными менингитами, получавших нооклерин (группа 1), и в группе сравнения (группа 2) до и после лечения
| Показатели | До заболевания | Через 2 месяца после выписки | ||
| 1 группа (n=35) | 2 группа (n=15) | 1 группа (n=35) | 2 группа (n=15) | |
| ФФ | 84,29±2,15 | 86,67±4,13 | 83,71±1,5 | 81,67±5,9 |
| ЭФ | 90,21±1,85 | 87,64±2,64* | 82,96±4,2 | 66,47±3,3* |
| СФ | 92,62±0,92 | 85,85±0,69 | 90,42±1,79 | 82,92±1,16 |
| КФ | 78,08±2,44 | 79,54±1,47* | 75,25±5,54 | 53,16±3,29* |
| ПСЗ | 86,79±1,36 | 85,11±1,68* | 81,43±3,15 | 69,82±2,41* |
| ОБ | 86,3±3,7 | 85,25±3,17* | 82,75±3,17 | 71,91±1.27* |
При проведении тестирования по опроснику для родителей PedsQL версия 4.0 в день поступления в стационар оценивался исходный уровень качества жизни ребенка до заболевания серозным менингитом. При анализе полученных данных достоверных отличий по всем шкалам качества жизни у обеих групп получено не было. Было отмечено, что в обеих группах имелось некоторое снижение качества жизни по шкале когнитивного функционирования до 78,08±2,44 баллов (группа 1) и 75,25±5,54 балла (группа 2).
Таким образом, проведенное исследование выявило снижение уровня качества жизни через 2 месяца после перенесенного серозного менингита у детей, получавших только базовую терапию в остром периоде заболевания (группа 2), в то время как у детей, получавших вместе с базовой терапией серозного менингита в течение 2 месяцев нооклерин, качество жизни оставалось на первоначальном уровне.
Также нами проведен сравнительный анализ показателей ЭЭГ-обследования в группе детей, получавших нооклерин с 5-го дня лечения серозного менингита (группа 1) и в группе сравнения (группа 2). ЭЭГ-обследование проводилось дважды: в первые 2 суток поступления ребенка на лечение в стационар и через 2 месяца после выписки.
При ЭЭГ-исследовании в остром периоде серозного менингита достоверных отличий у больных основной группы и группы сравнения получено не было. В обеих группах наблюдалось общее понижение амплитуды альфа-ритма, в некоторых случаях альфа-ритм был представлен отдельными элементами на фоне полиморфной кривой; в обеих группах регистрировалась диффузная медленноволновая активность без четкого преобладания по отведениям. Спектр ЭЭГ в обеих группах был смещен в сторону тета-диапазона.
При повторном исследовании через 2 месяца после выписки из стационара в группе детей, получавших нооклерин (группа 1), в 37,2% случаев (n=13) наблюдалась картина ЭЭГ, соответствующая возрастной норме, в 40% (n=14) отмечались легкие признаки дезорганизации основной активности: умеренное понижение амплитуды альфа-ритма, периодическое проведение альфа-ритма в лобные отведения, отдельные медленные волны без четкого преобладания по отведениям. В 22,8% случаев (n=8) регистрировались признаки средней степени выраженности дезорганизации основной активности (постоянное проведение альфа-ритма в лобные отведения, средней степени выраженности понижение его амплитуды, медленноволновая активность с формированием редких (1–2 за все время записи) билатерально-синхронных вспышек).
Рис. 4. Частота (%) изменения ЭЭГ-показателей у больных серозными менингитами, получавших нооклерин (группа 1), и в группе сравнения (группа 2) при обследовании через 2 месяца после выписки из стационара
Таким образом, данные, полученные при ЭЭГ-обследовании в остром периоде заболевания и в катамнезе через 2 месяца после выписки из стационара полностью коррелируют с клиническими наблюдениями и данными, полученными при анкетировании больных. Не исключено, что нооклерин как препарат, по своей химической структуре близкий к естественным веществам, оптимизирующим деятельность мозга (гамма-аминомасляная и глутаминовая кислоты), при применении у детей, больных серозными менингитами, облегчая процесс передачи нервного импульса, улучшая фиксацию, консолидацию и воспроизведение памятных следов, стимулируя процессы тканевого обмена, способствует оптимизации нейрометаболических процессов, что предупреждает формирование органического дефицита. Применение нооклерина в комплексной терапии серозных менингитов сглаживает межполушарные различия в функционировании головного мозга, что также способствует протекции развития симптоматической эпилепсии в периоде поздней реконвалесценции.
Заключение
Полученные данные клинического наблюдения за больными с серозным менингитом, проведенное тестирование для определения уровня астении и качества жизни, ЭЭГ-обследование в остром периоде заболевания и в катамнезе в течение 2 месяцев у больных, получавших нооклерин и в группе сравнения, показали терапевтическую эффективность нооклерина, а также подтвердили его психостимулирующие, нейрометаболическое и церебропротективное действие. Переносимость препарата у детей хорошая. Побочных эффектов выявлено не было. В связи с этим препарат нооклерин может быть включен в стандарт оказания помощи детям, переносящим серозный менингит для профилактики и лечения постинфекционной астении для улучшения исходов заболевания.
Литература
- Лобзин, Ю.В. Энтеровирусные инфекции / Ю.В. Лобзин, Н.В. Скрипченко, Е.А. Мурина. – СПб., 2012. – 432 с.
- Михайлова, Е.В. Менингиты энтеровирусной этиологии у детей: современные подходы к диагностике и особенности клинического течения / Е.В. Михайлова, А.В. Штейнберг, И.Г. Еремеева // Инфекционные болезни. – 2008. – № 6 (1). – С. 31–34.
- Скрипченко, Н.В. Вирусные энцефалиты и менингиты у детей / Н.В. Скрипченко, М.Н. Сорокина. – М.: Медицина, 2004. – 415 с.
- Скрипченко, Н.В. Энтеровирусная (неполио) инфекция у детей : методические рекомендации / Н.В. Скрипченко [и др.]. – СПб.: – 2013. – 18 с.
- Аведисова, А.С. Новый отечественный препарат нооклерин в терапии астении и других заболеваний / А.С. Аведисова // Фармотека. – 2005. – № 6. – С. 51–54.
- Александровский, Ю.А. Применение препарата нооклерин в качестве антиастенического средства у больных с функциональной астенией / Ю.А. Александровский, А.С. Аведисова, Д.В. Ястребов // Психиатрия и психофармакотерапия. – 2003. – № 6. – С. 51–54.
- Лукьянова, Е.М. Оценка качества жизни в педиатрии /Е.М. Лукьянова // Качественная клиническая практика. – 2002. – № 4. – С. 34–42 References
References
- Lobzin Yu.V., Skripchenko, N.V., Murina E.A. Enteroviral infection, S-Pb., 2012/ – 432 p.
- Mixailova E.V., Shteinberg A.V., Eremeeva I.G. Infechionnie bolezni – 2008. – 6 (1). – P. 31–34.
- Skripchenko, N.V., Sorokina M.N. Viral encephalitis and meningitis inchildren. Moscow: Medicine, 2004. –415p.
- Shteinberg A.V., Ivanova G.P. et al Methodological guidelines – S-Pb.: – 2013. – 18 p.
- Avedisova A.S. Pharmoteka. – 2005. – №6. – P. 51-54
- Aleksandrovski Yu.A., Avedisova A.S., Yastrebov D.V. Psixiatriya i psixofarmakoterapiya. – 2003. – №6. –P . 51–54
- Lukianova E.M. Kachestvennaia klinicheskaia praktika. – 2002. – №4. – P. 34-42.
Авторский коллектив:
Иванова Марина Витальевна – старший научный сотрудник отдела нейроинфекций и органической патологии нервной системы Научно-исследовательского института детских инфекций ФМБА России, к.м.н.
Скрипченко Наталья Викторовна – заместитель директора по научной работе Научно-исследовательского института детских инфекций ФМБА России, д.м.н., профессор
Матюнина Наталья Викторовна – младший научный сотрудник отдела нейроинфекций и органической патологии нервной системы Научно-исследовательского института детских инфекций ФМБА России
Вильниц Алла Ароновна – старший научный сотрудник отдела нейроинфекций и органической патологии нервной системы Научно-исследовательского института детских инфекций ФМБА России, к.м.н.
Войтенков Владислав Борисович – заведующий отделением функциональных методов диагностики, исполняющий обязанности руководителя отдела функциональной и лучевой диагностики Научно-исследовательского института детских инфекций ФМБА России
В работе показаны исходы и развившиеся осложнения в зависимости от этиологии вирусных энцефалитов у детей, госпитализированных в детскую инфекционную клиническую больницу г. Алматы с 2001-2010 гг. Выявлено, что большинство заболевших были дети до 6 месяцев, чаще регистрировались энцефалиты смешанной этиологии. Основными осложнениями вирусных энцефалитов у детей было развитие атрофических изменений в головном мозге, мозжечковой атаксии, грубого психоорганического синдрома.
Ключевые слова: вирусный энцефалит, этиология, осложнения, исходы, дети
Среди всех вирусных нейроинфекций доля острых вирусных энцефалитов составляет около 20%. Заболеваемость вирусных энцефалитов в мире колеблется от 3,9 до 7,5 на 100000 детского населения [1]. Согласно данным ВОЗ, 75% всех случаев вирусных поражений ЦНС (менингиты, энцефалиты) приходятся на детей до 14 лет [2].
Для детского возраста данная патология характеризуется особой тяжестью, большой частотой неврологических осложнений и высокой летальностью [3].
В одних случаях при вирусных энцефалитах возникает острое воспаление и активная репликация вируса в нервных клетках, что приводит к некротическому повреждению мозга, в других случаях возбудитель без репликации вызывает воспаление клеток мозга по типу периваскулярной димиелинизации. В последние годы установлено, что при острых вирусных энцефалитах имеет место срыв вирусными антигенами иммунологической толерантности, к основному белку миелина — главному составляющему нервного волокна. Показано, что общие с энцефалитогенной основного белка миелина антигенные детерминанты выявлены у вирусов герпетической группы, краснухи, аденовирусов и др. [4].
Известно, что даже благоприятно закончившийся вирусный менингит, менингоэнцефалит оставляют в последующем у детей неврологический дефект, вызывающий ментальную задержку и сенсорный дефицит [5].
В периоде реконвалесценции вирусных энцефалитов остается большой риск формирования симптоматической эпилепсии. Это обусловлено локальным некротическим (энцефалокластическим) процессом преимущественно в сером веществе головного мозга с образованием структурных дефектов, наличие которых может служить причиной формирования стойкого очага патологической активности в резидуальном периоде. При герпетическом энцефалите у детей в периоде реконвалесценции отмечалось формирование постнекротических кист. [6].
Целью работы явилось изучение исходов и развившихся осложнений после перенесенных вирусных энцефалитов цитомегаловирусной, герпетической и коревой этиологии у детей.
Материал и методы. Под наблюдением находилось 48 детей в возрасте от 4 месяцев до 14 лет, госпитализированных в ДИКБ с 2001-2010 г.
Работа проводилась на базе детской городской клинической инфекционной больницы. У всех больных при поступлении в стационар и в динамике заболевания проводился анализ спинно-мозговой жидкости, бактериологический посев ликвора и микроскопия мазка ликвора, иммуноферментный анализ крови, ПЦР крови, мочи, слюны, компьютерная томография головного мозга, проводились клинические наблюдения с учетом выраженности симптомов интоксикации и неврологических симптомов.
Большинство заболевших детей были до 6 месяцев жизни – 22 ребенка (45,8%), наименьшее число заболевших были дети в возрасте от 7-12 месяцев – 2 ребенка (4,2%). Достаточно большую группу заболевших составили дети в возрасте 7-14 лет – 20,8%.
Проведенный анализ исходов и осложнений вирусных энцефалитов в зависимости от этиологии выявил, что после перенесенного герпетического энцефалита в 44,4% случаев развивались пара- и тетрапарезы, в равной доле по 22,2% — развились симптоматическая эпилепсия и мозжечковая атаксия. Также у 1-го ребенка (11,2%) воспалительный процесс головного мозга герпетической этиологии закончился развитием дизартрии и нарушениями когнитивной функции (рис.1).
Рисунок 1 — Осложнения перенесенного герпетического энцефалита
После перенесенных энцефалитов цитомегаловирусной этиологии основным осложнением были обширные внутрижелудочковые кровоизлияния и отек головного мозга – 50%, у 2-х детей отмечались мозжечковая атаксия (33,3%), у 1-го ребенка развился постинфекционный делирий (16,7%) (рис.2).
Рисунок 2 — Осложнения перенесенного цитомегаловирусного энцефалита
При энцефалитах смешанной этиологии, при которых в крови методом ИФА определялись антитела к вирусу герпеса и цитомегаловирусу, а также результаты ПЦР диагностики были положительны, из неблагоприятных исходов отмечались атрофия вещества головного мозга – 5 детей (35,7%), внутрижелудочковые и субарахноидальные кровоизлияния – 4 ребенка (28,6%), атрофия зрительного нерва и задержка психо-моторного развития регистрировались соответственно в 14,2% и 21,5% случаев (рис.3).
Рисунок 3 — Осложнения перенесенного энцефалита смешанной этиологии
В исходе энцефалитов неустановленной этиологии отмечались у равного количества детей атрофия вещества мозга и мозжечковая атаксия, дизартрия – 3 детей (20%), симптоматическая эпилепсия и вестибулопатия развились в 13,3% и 6,6% случаев соответственно. У 5 больных детей энцефалит закончился развитием гидроцефального синдрома и у 1-го ребенка сформировался грубый психоорганический синдром (рис.4).
Рисунок 4 — Осложнения перенесенного энцефалита неустановленной этиологии
Исходами вирусных энцефалитов у всех детей вне зависимости от этиологии было развитие астено-невротического синдрома.
Летальный исход при вирусных энцефалитах наступил у 15 детей (31,2%), в основном это были дети в возрасте до 6 месяцев. Причиной смерти было развитие отека и набухания головного мозга, полиорганная недостаточность.
1. Вирусные энцефалиты чаще отмечались у детей до 6 месяцев жизни.
2. В этиологическом плане это были энцефалиты смешанной этиологии (цитомегаловирусный +герпетический).
3.Основными осложнениями вирусных энцефалитов у детей было развитие атрофических изменений в головном мозге, мозжечковой атаксии, грубого психоорганического синдрома.
4. У 1/3 заболевших детей заболевание закончилось летальным исходом.
1 Boss J., Esiri M.M. Viral encephalitis in humans. — The New England Journal of Medicine. — 2004. — Vol. 350 (1266) — P. 277-279.
2 Лещинская Е.В., Мартыненко И.Н. Острые вирусные энцефалиты у детей. — М.: Медицина, 1990. — 253 с.
3 Сорокина М.Н., Скрипченко Н.В. Вирусные энцефалиты и менингиты у детей: Руководство для врачей. — М.: Медицина, 2004. — C. 260-305.
4 Идрисова Ж.Р., Воробьева H.И., Гервазиева В.Б., Петрухин А.С. -Клинико-иммунологические аспекты патогенеза вирусных энцефалитов — Медицинская иммунология.- 2001. — Т.3, №4. — C. 541-545.
5 Идрисова Ж.Р. Острые нейроинфекции в детском возрасте // Уч. Пособие. – Алматы: 2008. — 198 с.
6 Петрухин А.С. Детская неврология // Уч. Пособие. — ГЭОТАР – Медиа. — 2009. — Т. 1. — 272 с.
Л.Т. Ералиева, Н.Б.Туханова
Балалардағы вирусты энцефалиттердің асқынуы мен нәтижелері
Түйін: Жұмыста 2001-2010 жылдар аралығында Алматы қаласы клиникалық балалар жұқпалы аурулар ауруханасында емделген вирусты энцефалиттердің этиологиясына байланысты дамыған асқынулары мен қорытынды нәтижелері көрсетілген. Жиі 6 айға дейінгі балалар ауырған және негізінен вирусты энцефалиттердің аралас этиологиялы түрі кездескен. Балалардағы вирусты энцефалиттердің негізгі асқынуы бас миының атрофиясы, мишық атаксиясы және ауыр психооргандық синдромның дамуы болып табылды.
Түйінді сөздер: вирусты энцефалиттер, этиологиясы, асқынуы, нәтижесі, балалар.
L.T.Yeraliyeva, N.B. Tuhanova
Complications and outcomes of viral meningoencephalitis in children
Resume: The article shows the outcomes and developing of complications, depending of the etiology of viral encephalitis in children admitted to a children’s infectious diseases hospital in Almaty from 2001-2010 y. Revealed that the majority of cases were children under 6 months, more often detected encephalitis mixed etiology. The major complications of the viral encephalitis in children has been the development of atrophic changes in the brain, cerebellar ataxia, rough psycho-organic syndrome.
Keywords: viral encephalitis, etiology, complications, outcomes, children.
Л. Н. Мазанкова 2 , д-р мед. наук, проф., зав. кафедрой детских инфекционных болезней, Заслуженный врач России, Э. Р. Самитова, канд. мед. наук, зам. главного врача по инфекции 1 , ассистент кафедры детских инфекционных болезней 2 , С. Г. Горбунов 2 , д-р мед. наук, проф., В. П. Зыков 2 , д-р мед. наук, проф., зав. кафедрой детской неврологии, И. М. Османов 1 , д-р мед. наук, проф., главный врач, В. В. Никитин 1 , зав. отделением общей реанимации и интенсивной терапии, М. Н. Ермакова 1 , зав. 1-м инфекционным отделением.
Резюме: В статье представлено клиническое описание случая ветряной оспы у ребенка 11 месяцев, осложнившейся энцефалитом и флегмоной мягких тканей подбородка на фоне гипогаммаглобулинемии с благоприятным исходом. Показан алгоритм диагностики хирургического и неврологического осложнений ветряной оспы, в том числе методы нейровизуализации. На данном примере продемонстрирована эффективность комплексного лечения осложненной формы этой инфекции, включающего противовирусную, антибактериальную и противосудорожную терапию, позволившего добиться благоприятного исхода.
Ключевые слова: ветряная оспа, дети, осложнения ветряной оспы, менингоэнцефалит, васкулит, флегмона
Summary: The article presents a clinical description of a chickenpox case in a 11-month-old child, complicated by encephalitis and phlegmon of the soft tissues of the chin against the background of hypogammaglobulinemia with a favorable outcome. The algorithm for diagnosing surgical and neurological complications of chickenpox, including methods of neuroimaging, is shown. This example demonstrates the effectiveness of the complex treatment of a complicated form of this infection, including antiviral, antibacterial and anticonvulsant therapy, which has led to a favorable outcome.
Keywords: chickenpox, children, chickenpox complications, meningoencephalitis, vasculitis, phlegmon
Ветряная оспа (МКБ-10: В01) - острое инфекционное заболевание, вызываемое вирусом Varicella-zoster (VZV) из семейства Herpesviridae, передающееся воздушно-капельным путем, характеризующееся лихорадкой, интоксикацией, появлением характерной макулопапулезной и везикулезной сыпи и доброкачественным течением [1].
Ветряная оспа - широко распространенное заболевание в детском возрасте, что связано со всеобщей восприимчивостью, легкостью передачи инфекции и отсутствием массовой специфической профилактики. Заболевают дети всех возрастов, включая новорожденных и детей 1-го года жизни. Возможна трансплацентарная передача инфекции, развитие врожденной ветряной оспы, отличающейся тяжелым течением, генерализацией процесса в виде висцеральной формы с полиорганным поражением [2]. Ветряная оспа может быть причиной летальных исходов, в том числе у детей с онкогематологическими заболеваниями, у новорожденных, а также у пациентов, получающих химиотерапию, глюкокортикостероиды, лучевую терапию, у иммунокомпрометированных больных, в том числе при ВИЧ-инфекции [3].
Тяжесть состояния при ветряной оспе часто обусловлена развитием осложнений, частота которых составляет от 4,83 до 67,7%, по данным разных авторов. По оценке ВОЗ, в мире ежегодно госпитализируются по поводу осложнений ветряной оспы около 4 млн больных, а умирают от этой инфекции более 4000 больных. В России среди госпитализированных детей с ветряной оспой в 40,4% случаев регистрируются осложнения, наиболее часто встречаются бактериальные инфекции кожи (8,4%) и неврологические осложнения (4,2%) [4, 5].
Самым частым неврологическим осложнением при ветряной оспе у детей является энцефалит, составляющий 75% среди других неврологических синдромов и характеризующийся развитием церебеллярной (мозжечковой) формы с атаксией [6], [7]. Реже встречаются оптикомиелит, поперечный миелит, серозный менингит, менингоэнцефалит, энцефалит с деменцией, нейропатии, асептический менингит, синдром Гийена-Барре, парез лицевого нерва [2]. Разнообразие клинических форм поражения нервной системы при ветряной оспе представлено в работе Билялетдиновой И.Х. с соавт. (2016) такими состояниями, как мозжечковая атаксия (44%), менингоэнцефалит (40,5%), менингит (8,3%), полирадикулонейропатия (4,8%), острый диссеминированный энцефаломиелит (1,2%), ишемический инсульт (1,2%) [8]. При наблюдении за 65 детьми в возрасте от 1 года до 17 лет с ветряночным энцефалитом Скрипченко Н.В. с соавт. (2009) установлено преобладание мозжечковой формы заболевания, составляющей 93,9%, над церебральной формой. При этом изменения на МРТ являются редкостью и составляют 12,3%. Исходом мозжечковой формы было выздоровление в 100% случаев, а при церебральной форме - развитие эпилепсии в 50% и летального исхода у 25% [9].
Бактериальные осложнения ветряной оспы характеризуются развитием вторичного инфицирования элементов ветряночной сыпи с образованием на коже абсцессов, импетиго, флегмоны, стрептодермии, рожи и др. Возможно сочетание бактериальных и неврологических осложнений у детей с иммунодефицитными состояниями, однако такие формы встречаются редко, отличаются тяжестью течения и неблагоприятным исходом. Ниже представлен случай ветряной оспы у ребенка 11 месяцев с развитием комбинированного осложнения в виде флегмоны и менингоэнцефалита.
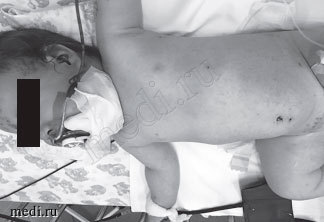
Рис. 1. Ребенок 11 месяцев с признаками ветряной оспы
На 3-й день госпитализации (7-й день болезни) отмечалось ухудшение состояния за счет гипертермии, распространения флегмоны с подбородочной области на шею и грудь, появления правостороннего гемипареза и тонико-клонических судорог в пораженной конечности. В анализе крови при этом отмечалась анемия 1-2-й степени, тромбоцитопения до 100 х 10 9 /л, гиперлейкоцитоз 43,3 х 10 9 /л со сдвигом влево до миелоцитов по типу лейкемоидной реакции миелоидного типа, повышение СОЭ до 55 мм/ч. Наблюдался выраженный системный воспалительный ответ в виде повышения уровня С-реактивного белка до 98,3 мг/л (норма до 10 мг/л) и прокальцитонина до 1,5 нг/л (норма до 0,5 нг/л). В протеинограмме отмечалась гипогаммаглобулинемия до 6,63%. Коагулограмма без изменений. На ЭКГ -неполная блокада правой ветви пучка Гиса.
Появление неврологической симптоматики в сочетании с воспалительными изменениями в анализах крови послужили показанием к проведению компьютерной томографии (КТ) головного мозга, на которой визуализированы ишемические изменения вещества головного мозга левой лобной и затылочной доли с очагами пониженной плотности до 2 см в диаметре, не изменяющимися при введении контрастного вещества, что характерно для течения энцефалита (рис. 2). Ребенку была выполнена спинномозговая пункция.
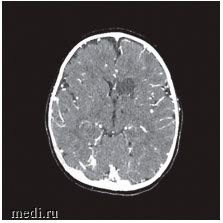
Рис. 2. КТ головного мозга: ишемические изменения вещества головного мозга левой лобной и затылочной долей, что, вероятнее всего, является проявлением энцефалита
В анализе ликвора наблюдался невысокий преимущественно нейтрофильный цитоз (24 клетки, из них 19 -нейтрофилы, 5 - лимфоциты), содержание белка и глюкозы в норме. При ПЦР исследовании ликвора на ДНК вирусов группы герпеса обнаружена ДНК VZV.
Ребенок был осмотрен оториноларингологом, офтальмологом, хирургом, неврологом. Учитывая ухудшение состояния, появление правостороннего гемипареза, судорог, выраженных воспалительных изменений в анализах крови, данные молекулярно-генетического исследования ликвора и КТ головного мозга, можно было думать о развитии у пациента осложнений ветряной оспы в виде энцефалита с высокой вероятностью церебрального васкулита и флегмоны мягких тканей подбородочной области, шеи и грудной клетки. В связи с этим для дальнейшего лечения ребенок был переведен в ОРИТ, где находился 14 дней.
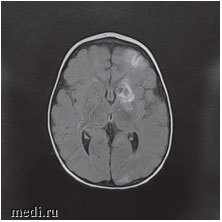
Рис. 3. МРТ головного мозга: ишемические изменения в бассейне левой средней мозговой артерии и атрофия коры головного мозга в височной и лобной долях слева
Консультация проф., зав. кафедрой неврологии детского возраста РМАНПО Зыкова В.П. от 14.03.17: ветряночный энцефалит с высокой вероятностью церебрального васкулита. По данным видео-ЭЭГ-мониторинга, выявлена эпилептиформная активность теменно-лобной лотенции. С учетом клинико-ЭЭГ-проявлений рекомендуется продолжить антиконвульсантную терапию в течение 6 месяцев от начала заболевания, с повторным видео-ЭЭГ-монторингом.
Консультация в НПЦ медицинской радиологии ДЗМ канд. мед. наук, доц. Петряйкина А.В. от 23.03.17: по результатам представленных КТ и МРТ изображений, учитывая клиническую картину вероятно речь идет о течении ветряночного VZV. Зона поражения затрагивает корково-подкорковые области левого полушария (всех долей), область головки хвостатого ядра. Вероятно, имел место васкулит с поражением периферических отделов сосудистого русла, без убедительных данных за геморрагический компонент.
Была продолжена антибактериальная терапия с последовательной сменой антибиотиков на 10-дневные курсы меропенема и ванкомицина (в комбинации), линезолида, ципрофлоксацина и рифампицина. Кроме того, пациент получал ацикловир по 160 мг х 3 р/сут. внутривенно в течение 3 недель, инфузионную терапию глюкозо-солевыми растворами, человеческий иммуноглобулин для внутривенного введения из расчета 1,5 г/кг на курс, трансфузию эритроцитарной взвеси, противосудорожную (диазепам, затем вальпроевую кислоту), сосудистую и прочую симптоматическую терапию.
На фоне проводимого лечения отмечалась положительная клинико-лабораторная динамика. При выписке состояние ребенка удовлетворительное, температура тела стойко в пределах нормы, симптомы интоксикации отсутствуют. Кожные покровы и слизистые оболочки чистые, обычной окраски. В подчелюстной области вокруг послеоперационного рубца сохранялась небольшая инфильтрация мягких тканей размерами 10 х 4 мм, цвет кожи на данном участке не изменен, флюктуация отсутствовала. Со стороны сердечно-сосудистой системы, легких и ЖКТ патологии не выявлено. Физиологические отправления в норме. Неврологический статус: сознание ясное, очаговых и менингеальных симптомов нет. Снижен объем движений в правой руке. Сухожильные рефлексы и сила в мышцах рук справа снижены, в ногах - одинаковы с обеих сторон.
В анализах крови в динамике нормализовалось количество эритроцитов, лейкоцитов и тромбоцитов с преобладанием в лейкоцитарной формуле лимфоцитов (76%). Показатели СОЭ и прокальцитонина также пришли в норму, сохранялось небольшое повышение уровня С-реактивного белка (15,2 мг/л). Содержание общего белка приблизилось к нижней границе нормы (58 г/л). Показатели ликвора при повторной люмбальной пункции - без патологии, ДНК VZV при контрольном ПЦР-исследовании не обнаружена.
При выписке пациенту рекомендован домашний режим и диета по возрасту, продолжить прием вальпроевой кислоты до 1 года с контролем концентрации через 1 месяц, витамины В1, В6, В 12, L-карнитин, медицинский отвод от профилактических прививок на 1 год, ежемесячный контроль общего анализа крови, ежеквартальный контроль ЭЭГ, повторить видео-ЭЭГ-мониторинг через 1 месяц и МРТ головного мозга через полгода, продолжить ЛФК и массаж под наблюдением участкового педиатра и невролога.
Катамнез невролога от 10.12.18. Диагноз: последствие ветряночного менингоэнцефалита с явлениями васкулита. Симптоматическая эпилепсия, левополушарная лобно-височная. Медикаментозная ремиссия. Рекомендовано: продолжить конвулекс, программу отмены начать постепенно, под контролем ЭЭГ. Судороги не повторялись.
На данном примере продемонстрированы особенности раннего развития поражения ЦНС в виде менингоэнцефалита с явлениями васкулита и формированием симптоматической фокальной эпилепсии с благоприятным исходом у ребенка 11 месяцев с тяжелой типичной формой ветряной оспы, осложненной флегмоной мягких тканей подбородочной области, шеи и грудной клетки на фоне гипогаммаглобулинемии. Применяемые методы диагностики, в том числе нейровизуализация, позволили своевременно диагностировать развившиеся осложнения и скорректировать проводимую терапию.
ЛИТЕРАТУРА
1. Детские инфекции: Справочник практического врача / Под ред. Л.Н. Мазанковой. 2-е изд., перераб. и доп. М.: МЕД-пресс-информ, 2016.
2. Ветряная оспа у детей в современных условиях (эпидемиология, клиника, диагностика, терапия, профилактика): Учебное пособие / Под ред. Ю.В. Лобзина. СПб., 2011.
3. Зрячкин Н.И., Бучкова Т.Н., Чеботарева Г.И. Осложнения ветряной оспы (обзор литературы) // Журнал инфектологии. 2017. Т. 9. № 3. С. 117-128.
4. Лещинская Е.В., Мартыненко И.И. Острые вирусные энцефалиты у детей. М.: Медицина, 1990.
5. Сорокина М.Н., Скрипченко Н.В. Вирусные энцефалиты и менингиты у детей. М., Медицина, 2004.
6. Ветряная оспа у детей: Руководство для врачей / Под ред. Н.В. Скрипченко. СПб.: Тактик-Студио, 2015.
7. Science M., MacGregor D., Richardson S.E. Central nervous system complication of varicella-zoster virus // J. Pediatr. 2014. Vol. 165. № 4. Р. 779-785.
8. Билялетдинова И.Х., Малинникова Е.Ю., Митрофанова И.В., Прыткова М.И. Поражения нервной системы, вызванные вирусом варицелла-зостер // Детские инфекции. 2016. № 3. С. 10-15.
9. Скрипченко Н.В., Иванова Г.П., Команцев В.Н., Савина М.В. Современные особенности ветряночных энцефалитов у детей // Журнал инфектологии. 2009. Т. 1. № 4. С. 36-43. Л. С. Чутко 1 , д-р мед. наук, проф., С. Ю. Сурушкина 1 , канд. мед. наук, Е. А. Яковенко 1 , канд. биол. наук, Т. Л. Корнишина 2 , канд. мед. наук
Читайте также:

