Альвеококкоз печени клинические рекомендации
Обновлено: 25.04.2024
В январе 2018 г. пациентка Ч. находилась на лечении в Республиканской больнице Абакана (Республика Хакасия) с диагнозом: постинфарктный кардиосклероз. При компьютерной томографии органов брюшной полости было случайно выявлено объемное образование правой доли печени, проводился дифференциальный диагноз между гемангиомой и альвеококкозом, при этом наличие гепатоцеллюлярного рака оценивали как менее вероятное. При ультразвуковом исследовании органов брюшной полости в правой доле печени обнаружено эхогенное образование размером 15×12×13 см без крупного сосудистого рисунка и жидкостного компонента. Лечение не проводили.
К августу 2018 г. появились жалобы на боли и тяжесть в правом подреберье, общую слабость, в связи с этим пациентка была направлена в онкологическое хирургическое отделение (Москва).
При объективном обследовании выявлена незначительная болезненность при пальпации живота в правом подреберье, где обнаружено смещаемое образование размером около 10 см каменистой плотности. В анализах крови эозинофилия (эозинофилы крови 0,73.10 9 /л — 7,8% (норма до 5%)); повышенная СОЭ — 38 мм/ч (норма 2—10 мм/ч); гиперкоагуляция (фибриноген 8,06 г/л при норме 2—4 г/л). При компьютерной томографии брюшной полости и забрюшинного пространства выявлено образование правой доли печени.
Произведено оперативное лечение: расширенная правосторонняя гемигепатэктомия. Во время операции установлено, что практически всю правую долю печени занимает альвеококковый узел размером 18×15×16 см. Узел переходит на IV сегмент печени, распространяясь до серповидной связки. В конгломерат вовлечены печеночные сосуды. Выявлены врастание паразита в правый купол диафрагмы на площади до 7×10 см 2 и тесный контакт с правым надпочечником. В ходе резекции иссечена правая доля печени с опухолевым узлом, фрагментом диафрагмы и вовлеченным фрагментом стенки нижней полой вены длиной 5 см. Несмотря на то что объем кровопотери составил 300 мл, во время операции развились внезапная асистолия, падение артериального давления, отмечена гипоперфузия на фоне дефицита объема циркулирующей крови. Констатирована биологическая смерть пациентки от острой сердечно-сосудистой недостаточности. Заключительный клинический диагноз: альвеококкоз правой доли печени с инвазией в нижнюю полую вену, правую и левую ветви воротной вены, правую и срединную печеночные вены, устье левой печеночной вены.
На вскрытии тело женщины среднего возраста. На коже туловища свежий послеоперационный разрез длиной 60 см, рана ушита наглухо. В обеих плевральных полостях жидкая кровь, справа 1200 мл, слева 300 мл. Правая доля печени удалена в ходе операции. Левая доля печени размером 13×21×4 см, массой 630 г, пестрого вида, участки желтовато-сероватого цвета чередуются с темно-красными, что напоминает мускатный орех. На верхней и передней поверхностях левой доли печени отмечаются желтоватые гладкие округлые образования, не выступающие над поверхностью ткани печени, диаметром от 0,2 до 0,8 см, дряблой консистенции.
Сердце размером 12×10×4 см, масса 273 г, толщина стенки левого желудочка 1,1 см, правого 0,4 см. Миокард темно-красного цвета, дряблой консистенции, в задней и боковой стенках левого желудочка отмечается постинфарктный рубец плотной консистенции белесоватого цвета размером 3,5×2,5 см. Венечные артерии сердца мягкие, при разрезе спадаются.
В просвете желудка и тонкой кишки 650 мл жидкой крови и свертков, слизистая оболочка желудка имбибирована кровью. Множественные точечные и сливающиеся кровоизлияния обнаружены в мягких мозговых оболочках, слизистой оболочке трахеи и бронхов, лоханок обеих почек.
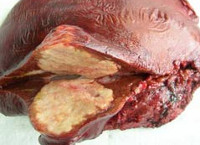
Исследован операционный материал: фрагмент правой доли печени размером 18×16×11 см плотной консистенции; по задненижней поверхности к печени прилежит фрагмент нижней полой вены (длина 5 см). Сосуд расположен на периферии узла, сероватая ткань прорастает в стенку вены со стороны адвентиции. Интима вены гладкая влажная блестящая, без признаков тромбоза. На разрезе в ткани печени неправильной формы узел размером 13×11×13 см плотной консистенции с полициклическими, четкими краями; на разрезе желтовато-серого цвета, мелкокистозного строения. Ткань печени вне узла коричневого цвета с единичными очажками бело-желтого цвета неправильной формы диаметром от 0,3 до 0,5 см (рис. 1). Рис. 1. Альвеококковый узел на разрезе. При гистологическом исследовании отмечается нарушение долькового и балочного строения печени из-за большого количества сливающихся эпителиоидно-клеточных гранулем, в центре которых расположены элементы хитиновой оболочки альвеококка с отдельными микрокальцинатами, окруженные очагами некроза и валом эпителиоидных клеток. На периферии гранулем лимфоциты, макрофаги, большое количество эозинофилов, единичные многоядерные гигантские клетки инородных тел (рис. 2). Рис. 2. Эпителиоидно-клеточные гранулемы. Окраска гематоксилином и эозином, ×100. В адвентиции нижней полой вены признаки продуктивной воспалительной реакции вокруг прилежащих очагов альвеококка. В разных участках печени без связи с узлами паразита определяются небольших размеров очажки высокодифференцированного трабекулярного гепатоцеллюлярного рака (G1): часть очажков имеет четкую границу, капсула отсутствует, границы некоторых размыты — опухолевые клетки врастают в окружающую паренхиму; опухолевые клетки, напоминающие гепатоциты, формируют балки толщиной 4—5 клеток с признаками клеточного атипизма и отдельными митозами, единичные из которых триполярны (рис. 3). Рис. 3. Гепатоцеллюлярная карцинома, G1. Окраска гематоксилином и эозином, ×100. Заключение: морфологическая картина альвеококкоза печени с прорастанием в стенку нижней полой вены; мультифокальная высокодифференцированная трабекулярная гепатоцеллюлярная карцинома (G1).
При гистологическом исследовании миокарда видны обширные поля грубоволокнистой соединительной ткани, замещающей кардиомициты. Признаков атеросклеротического поражения коронарных артерий миокарда выявить не удалось. В стенке желудка, почках, мягких мозговых оболочках признаки гиалиновых и фибриновых тромбов, в сосудах микроциркуляции диапедезные кровоизлияния. В обеих почках небольшие участки паренхимы замещены соединительной тканью, гиалиноз и склероз отдельных клубочков.

Для выявления возможной причины тромбоза коронарной артерии в анамнезе проведено иммуногистохимическое исследование ингибитора активации плазминогена (PAI-1): в сосудах стромы миокарда отмечена слабоположительная реакция (рис. 4). Рис. 4. ИГХ-исследование. Экспрессия PAI-1 в сосудах стромы миокарда, ×200. Плазминоген является компонентом фибринолитической системы и предотвращает чрезмерное тромбообразование. Экспрессия PAI-1 свидетельствует о повышенном количестве плазминогена в организме, что может подтвердить наличие у пациентки хронического гиперкоагуляционного синдрома.
На основании данных анамнеза, лабораторных и инструментальных исследований, гистологического изучения операционного и секционного материала сформулирован окончательный патолого-анатомический диагноз. Основное заболевание: альвеококкоз правой доли печени, P4N0M0, стадия IIIb, инвазия в сосуды печени. Сочетанное заболевание: гепатоцеллюлярный рак, pT2N0M0. Осложнения: хронический синдром гиперкоагуляции, индуцированный паразитарной инфекцией: ишемические очаги некроза в паренхиме печени, крупноочаговый кардиосклероз, рубцы в обеих почках. ДВС-синдром: двусторонний гемоторакс, желудочно-кишечное кровотечение, точечные и сливающиеся кровоизлияния в мягких мозговых оболочках, слизистой оболочке трахеи, слизистых оболочках лоханок обеих почек.
Гепатоцеллюлярный рак (гепатоцеллюлярная карцинома, печеночно-клеточный рак) — наиболее часто встречающийся первичный рак печени (более 85%) агрессивного течения с неблагоприятным прогнозом: 5-летняя выживаемость не превышает 15% [8—10]. В 2018 г. смертность от гепатоцеллюлярного рака составила 8,1% от числа всех смертей от злокачественных новообразований. Ежегодно в РФ регистрируется более 6000 новых случаев заболевания печеночно-клеточным раком, чаще всего уже в распространенной стадии, не подлежащей специальному лечению. Наиболее высокая смертность от рака печени по регионам России отмечается в республиках Саха (16,5 случая на 100 000 мужчин и 8,2 на 100 000 женщин) и Тыва (12,1 и 6,3 соответственно), Магаданской области (10,9 и 6,1 соответственно) [8].
Группы риска развития печеночно-клеточного рака хорошо изучены: больные циррозом печени любой этиологии, хроническими вирусными гепатитами, алкогольным и неалкогольным стеатогепатитом, гемохроматозом. Паразитарные заболевания печени также могут привести к развитию рака печени [8, 11—13].
Заключение
В зарубежной литературе подобные наблюдения не описаны, возможно, потому что в США и странах Европы альвеококкоз диагностируется на ранних стадиях, хорошо поддающихся оперативному лечению. Таким образом, пациентка страдала альвеококкозом печени в сочетании с гепатоцеллюлярной карциномой, осложнившимися хроническим синдромом гиперкоагуляции, вероятно, смешанного генеза (паразитарная инфекция и гепатоцеллюлярная карцинома). В ходе оперативного вмешательства развился ДВС-синдром, который привел к возникновению острой сердечно-сосудистой недостаточности и смерти.
Альвеококкоз - это паразитарное заболевание, вызываемое личинками ленточного гельминта альвеококка и протекающее с формированием первичного очага в печени. В неосложненной стадии проявления альвеококкоза включают крапивницу, кожный зуд, гепатомегалию, тяжесть и боль в правом подреберье, горечь во рту, отрыжку, тошноту. Осложнениями альвеококкоза могут выступать нагноение паразитарной опухоли, прорыв образования в брюшную или плевральную полости, механическая желтуха, портальная гипертензия, метастазирование альвеококка в головной мозг и легкие. Для диагностики альвеококкоза используется УЗИ и сцинтиграфия печени, ангиография, рентгенография/КТ брюшной полости и грудной клетки. Хирургическое лечение альвеококкоза дополняется противопаразитарной терапией.
МКБ-10
Общие сведения
Альвеококкоз (альвеолярный или многокамерный эхинококкоз) – цестодоз, возбудителем которого выступает личиночная стадия гельминта Alveococcus multilocularis, вызывающего опухолевидное поражение печени с последующим инфильтративным ростом или метастазированием в легкие, головной мозг и другие органы. Альвеококкоз человека относится к числу редко встречающихся природно-очаговых гельминтозов, заболеваемость которым в эндемичных районах составляет 0,01-0,08%. Случаи альвеококкоза встречаются в Канаде, США, Европе (Германии, Австрии, Франции, Швейцарии), Азии, России (Якутии, Камчатке, Чукотке, Западной Сибири, Поволжье). Альвеококкозом чаще заражаются лица молодого и среднего возраста, главным образом, занимающиеся охотой.

Причины альвеококкоза
Для человека опасность представляет личиночная стадия гельминта Alveococcus multilocularis, относящегося к плоским червям подсемейства Echinococcine. Половозрелые формы альвеококка по строению близки к эхинококку, однако отличаются количеством крючьев на сколексе (обычно 28–32 шт.), отсутствием боковых ответвлений в матке, расположением полового отверстия в передней части членика. Основное отличие паразитов заключается в строении финны, которая у альвеококка имеет форму гроздьевидных пузырьков, заполненных студенистой массой. Дочерние пузырьки образуются путем почкования и растут наружу, а не внутрь, как у эхинококка.
Взрослый альвеококк имеет размеры 1,6-4 мм, состоит из головки с 4 присосками и крючьями, 2-3-х члеников. В последнем членике располагается шаровидная матка, содержащая около 400 яиц. Ленточный гельминт паразитирует в кишечнике песца, волка, лисицы, собаки, кошки, которые являются основными хозяевами альвеококка. Зрелые яйца с фекалиями животных выделяются в окружающую среду, откуда попадают в организм промежуточных хозяев (мышей, ондатр, речных бобов, нутрий и человека), где протекает личиночное развитие паразита. Заражение человека альвеококкозом может происходить при занесении в рот онкосфер гельминта во время охоты, разделки туш диких животных, снятия и обработки шкур, контакта с домашними питомцами, употребления в пищу лесных ягод и трав, загрязненных яйцами гельминта.
Патогенез
В организме человека личинка альвеококка выходит из яйца и с кровотоком заносится в печень, где почти всегда задерживается. Первичный альвеококкоз других органов встречается крайне редко. В печени личинка трансформируется в пузырек диаметром 2-4 мм, который начинает размножаться путем экзогенного почкования. Постепенно в соединительнотканной строме печени формируется плотная, мелкобугристая паразитарная опухоль диаметром от 0,5 до 30 см и более.
На разрезе узел альвеококка имеет вид ноздреватого сыра (или пористого свежего хлеба), состоящего из большого количества хитиновых пузырьков. Аналогично злокачественной опухоли, паразитарный узел способен прорастать в окружающие ткани и органы (сальники, диафрагму, поджелудочную железу, правую почку, надпочечник, легкое и др.), лимфатические пути и кровеносные сосуды, распространяясь с током крови по организму и образуя отдаленные метастазы, чаще всего в головном мозге.
Симптомы альвеококкоза
В развитии альвеококкоза выделяют бессимптомную, неосложненную и осложненную стадии. Характер течения альвеолярного эхинококкоза может быть медленно прогрессирующим, активно прогрессирующим и злокачественным. Доклиническая стадия альвеококкоза может длиться долгие годы (5-10 лет и более). В это время больных беспокоит крапивница и кожный зуд. Выявление альвеококкоза в этот период обычно происходит с помощью УЗИ, выполняемого по поводу другого заболевания.
В раннюю манифестную стадию симптомы альвеококкоза малоспецифичны, включают гепатомегалию, тяжесть и тупые боли в правом подреберье, давление в эпигастрии, горечь во рту, тошноту. При осмотре нередко обнаруживается увеличение и асимметрия живота; при пальпации печени определяется плотный узел с неровной бугристой поверхностью. Больные ощущают слабость, ухудшение аппетита, похудание. При альвеококкозе возможны периодические приступы печеночной колики, диспепсические явления.
Осложнения
Наиболее частым осложнением альвеококкоза служит механическая желтуха, обусловленная компрессией желчных путей. В случае присоединения бактериальной инфекции может развиваться абсцесс печени, что сопровождается усилением болей в правом подреберье, появлением гектической лихорадки, ознобов, проливных потов. При прорыве паразитарной полости может развиваться гнойный холангит, перитонит, эмпиема плевры, перикардит, плевропеченочные и бронхопеченочные свищи, аспирационная пневмония.
В случае сдавления опухолевым конгломератом ворот печени возникает портальная гипертензия, сопровождающаяся варикозным расширением вен пищевода, пищеводными и желудочными кровотечениями, спленомегалией, асцитом. При заинтересованности почек развивается протеинурия, гематурия, пиурия, присоединяется инфекция мочевыводящих путей. Следствием иммунопатологических процессов служит формирование хронического гломерулонефрита, амилоидоза и хронической почечной недостаточности.
Метастазирование альвеококка чаще всего происходит в головной мозг; в этом случае возникают очаговые и общемозговые симптомы (джексоновские приступы, моно- и гемипарезы, головокружения, головные боли, рвота). Тяжелое и скоротечное течение альвеококкоза наблюдается у пациентов с иммунодефицитом, беременных, лиц, страдающих тяжелыми сопутствующими заболеваниями. Нередко альвеолярный эхинококкоз заканчивается летально.
Диагностика
При обследовании больных с подозрением на альвеококкоз выясняется эпидемиологический анамнез (проживание в эндемичных зонах, занятие охотой, сбором дикорастущих ягод, обработка шкурок и тушек диких животных, профессиональные риски и пр.). Подтверждают диагноз:
- Аллергологические маркеры. Для ранних стадий характерны положительные аллергические тесты (эозинофилия, реакция Казони с эхинококковым антигеном).
- Анализы. Специфические методы лабораторной диагностики альвеококкоза включают иммунологические реакции (РИГА, РЛА, ИФА), ПЦР.
- Инструментальные методы. Для выявления альвеолярного эхинококкоза печени, величины и расположения паразитарного узла используется обзорная рентгенография брюшной полости, УЗИ и допплерография печени. Неинвазивной альтернативой артериографии и спленопортографии является компьютерная томография. В сложных ситуациях используется сцинтиграфия печени, диагностическая лапароскопия.
При подозрении на альвеококкоз исключаются другие очаговые поражения печени: опухоли, гемангиомы, поликистоз, цирроз, эхинококкоз. Для выявления метастазов проводится рентгенография грудной клетки, МРТ головного мозга, УЗИ почек и надпочечников и т. д.
Лечение альвеококкоза
При альвеококкозе печени показано хирургическое лечение, дополненное противопаразитарной терапией. Чаще всего операцией выбора служит резекция печени в пределах здоровых тканей (сегментэктомия, лобэктомия), однако радикальное удаление паразитарной опухоли возможно лишь в 15-25% случаев. При невозможности радикального иссечения узла производится его частичная резекция или вылущивание с последующей инфильтрацией дезинфицирующими препаратами или разрушением паразитарной ткани с помощью криовоздействия. В отдельных случаях используется операция марсупиализации паразитарной каверны, стентирование желчевыводящих протоков. Системная противопаразитарная терапия альвеококкоза осуществляется производными имидазотиазола.
Прогноз и профилактика
Медленное и бессимптомное развитие паразитарной опухоли приводит к тому, что в большинстве случаев альвеококкоз диагностируется поздно, что часто не позволяет провести радикальное лечение. Прогноз при альвеолярном эхинококкозе достаточно серьезный: без лечения 10-летняя выживаемость не превышает 10-20%. Гибель больных наступает вследствие гнойных осложнений, печеночной недостаточности, профузного кровотечения, прорастания опухоли в близлежащие органы с нарушением их функций, отдаленного метастазирования в головной мозг и др.
Профилактика альвеококкоза сводится к проведению дегельминтизации домашних животных, ветеринарному надзору, соблюдению мер предосторожности при взаимодействии с дикими животными, санитарно-просветительной работе с населением эндемичных районов. Лица, подвергающиеся повышенному профессиональному риску заражения альвеококкозом (пастухи, охотники, работники звероферм и др.), подлежат регулярному скрининговому обследованию.
2. Выбор оптимальной тактики хирургического лечения альвеококкоза печени/ Сейсембаев М.А., Токсанбаев Д.С., Баймаханов Ж.Б.// Вестник хирургии Казахстана. - 2012.
3. Хирургическое лечение осложненных форм альвеококкоза печени/ Бебезов Б.Х., Мамашев Н.Д., Уметалиев Т.М.// Вестник Казахского Национального медицинского университета. - 2012.
Альвеококкоз — зоонозная глистная инвазия, протекающая по типу объёмных процессов в печени. В ряде случаев возможен инфильтрирующий рост и развитие метастазов в лёгких, головном мозге, сердце и костях.
Этиология. Возбудитель — плоский червь (цестода) Echinococcus multilocularis, тип Platyhelminthes.
Диагностика • ОАК: выраженная эозинофилия, повышение СОЭ • Серологические и иммунологические методы (РНГА, ИФА, РСК, реакция латекс-агглютинации с Аг из жидкости эхинококковых пузырей) дают положительные результаты в 60–90% случаев. Также применяют кожно-аллергическую пробу (реакцию Каццони); она наиболее информативна при эхинококкозе печени • Рентгенологические методы: кисты в печени (на фоне пневмоперитонеума) или в лёгких выглядят как округлые тени с чёткими контурами, вокруг кист в печени часто обнаруживают кольца обызвествления • УЗИ, компьютерная томография, ангиография.
Лечение. Хирургическое удаление паразитарных узлов. До и после операции назначают мебендазол курсами по 30 дней в нарастающих суточных дозах от 200 до 600 мг и более.
Осложнения • Портальная гипертензия • Синдром Бадда–Киари • Перигепатит • Прорастание и метастазирование во внутренние органы (жёлчный пузырь, передняя брюшная стенка, диафрагма, перикард, лёгкие, головной мозг).
Синонимы • Эхинококкоз альвеолярный • Эхинококкоз многокамерный.
МКБ-10 • B67.5 Инвазия печени, вызванная Echinococcus multilocularis • B67.6 Инвазия другой локализации и множественный эхинококкоз, вызванные Echinococcus multilocularis • B67.7 Инвазия, вызванная Echinococcus multilocularis, неуточнённая
Код вставки на сайт
По поводу лечения данного заболевания Вы можете обратиться в Отделение рентгенохирургических методов диагностики и лечения Клиники факультетской хирургии им. Н.Н. Бурденко
Альвеококкоз — зоонозная глистная инвазия, протекающая по типу объёмных процессов в печени. В ряде случаев возможен инфильтрирующий рост и развитие метастазов в лёгких, головном мозге, сердце и костях.
Этиология. Возбудитель — плоский червь (цестода) Echinococcus multilocularis, тип Platyhelminthes.
Диагностика • ОАК: выраженная эозинофилия, повышение СОЭ • Серологические и иммунологические методы (РНГА, ИФА, РСК, реакция латекс-агглютинации с Аг из жидкости эхинококковых пузырей) дают положительные результаты в 60–90% случаев. Также применяют кожно-аллергическую пробу (реакцию Каццони); она наиболее информативна при эхинококкозе печени • Рентгенологические методы: кисты в печени (на фоне пневмоперитонеума) или в лёгких выглядят как округлые тени с чёткими контурами, вокруг кист в печени часто обнаруживают кольца обызвествления • УЗИ, компьютерная томография, ангиография.
Лечение. Хирургическое удаление паразитарных узлов. До и после операции назначают мебендазол курсами по 30 дней в нарастающих суточных дозах от 200 до 600 мг и более.
Осложнения • Портальная гипертензия • Синдром Бадда–Киари • Перигепатит • Прорастание и метастазирование во внутренние органы (жёлчный пузырь, передняя брюшная стенка, диафрагма, перикард, лёгкие, головной мозг).
Синонимы • Эхинококкоз альвеолярный • Эхинококкоз многокамерный.
МКБ-10 • B67.5 Инвазия печени, вызванная Echinococcus multilocularis • B67.6 Инвазия другой локализации и множественный эхинококкоз, вызванные Echinococcus multilocularis • B67.7 Инвазия, вызванная Echinococcus multilocularis, неуточнённая
Аннотация научной статьи по клинической медицине, автор научной работы — Сейсембаев М.А., Токсанбаев Д.С., Баймаханов Ж.Б.
Альвеококкоз (альвеолярный эхинококкоз) – тяжелое хроническое заболевание с прогрессирующим течением, характеризующееся развитием в печени множественных кистозных образований, способных к инфильтративному росту и метастазированию в другие органы [1, 2]. Такой характер роста, в некотором роде, сближает данное заболевание со злокачественными опухолями [3, 4]. На территории СНГ до сих пор сохраняются отдельные эндемические очаги альвеококкоза, куда и относится территория Казахстана [5, 6]. Большинство хирургов считает, что радикальная резекция печени возможна, если не поражены глиссоновые и кавальные ворота печени, нет прорастания узлами альвеококка нижней полой вены и нет тотального поражения печени [7, 8]. Лишь немногие хирурги, с учетом доброкачественного характера заболевания при поражении глиссоновых ворот печени, расширяют показания к радикальным операциям, осуществляя гемигепатэктомию с резекцией печеночных протоков [9, 10]. Вместе с тем, даже у хирургов, имеющих значительный опыт хирургического лечения альвеококкоза печени, доля радикальных операций не превышает 25% от всего числа оперированных больных. По данным различных авторов, высокими остаются частота послеоперационных осложнений – от 18 до 42%, летальность при этом достигает от 15 до 38% [11, 12]. С точки зрения хирургической тактики при альвеококкозе печени, наиболее сложными являются вопросы выбора оптимального варианта хирургического вмешательства и объема резекции печени.
Похожие темы научных работ по клинической медицине , автор научной работы — Сейсембаев М.А., Токсанбаев Д.С., Баймаханов Ж.Б.
Паллиативные резекции печени с применением криодеструкции у больных, повторно оперированных по поводу альвеококкоза
Выбор оптимальной тактики хирургического лечения альвеококкоза печени
Альвеококкоз (альвеолярный эхинококкоз) - тяжелое хроническое заболевание с прогрессирующим течением, характеризующееся развитием в печени множественных кистозных образований, способных к инфильтративному росту и метастазированию в другие органы [1, 2]. Такой характер роста, в некотором роде, сближает данное заболевание со злокачественными опухолями [3, 4]. На территории СНГ до сих пор сохраняются отдельные эндемические очаги альвеококкоза, куда и относится территория Казахстана [5, 6].
Большинство хирургов считает, что радикальная резекция печени возможна, если не поражены глиссоновые и кавальные ворота печени, нет прорастания узлами альвеококка нижней полой вены и нет тотального поражения печени [7, 8]. Лишь немногие хирурги, с учетом доброкачественного характера заболевания при поражении глиссоновых ворот печени, расширяют показания к радикальным операциям, осуществляя гемигепа-тэктомию с резекцией печеночных протоков [9, 10]. Вместе с тем, даже у хирургов, имеющих значительный опыт хирургического лечения альвеококкоза печени, доля радикальных операций не превышает 25% от всего числа оперированных больных. По данным различных авторов, высокими остаются частота послеоперационных осложнений - от 18 до 42%, летальность при этом достигает от 15 до 38% [11, 12].
С точки зрения хирургической тактики при альвеококкозе печени, наиболее сложными являются вопросы выбора оптимального варианта хирургического вмешательства и объема резекции печени.
Улучшить результаты хирургического лечения путем выбора оптимального варианта оперативного вмешательства при альвеококкозе печени.
Материал и методы
В отделении хирургии печени ННЦХ им. А.Н. Сызганова в период с 1996-2010 годы наблюдалось 102 больных с альвео-коккозом печени и его различными осложнениями. Пациенты госпитализировались из разных регионов республики, из них 9 (8,8%) больных поступили к нам после ранее проведенных неэффективных (эксплоративных) операций. Мужчин - 38 (37,3%), женщин - 64 (62,7%), в возрасте от 19 до 69 лет, молодые и трудоспособные - 76,5% (Рис. 1).
возраст больных от 19 до 69 лет
В отделении хирургии печени в период с 1996-2010 годы наблюдалось 102 больных с альвеококкозом печени и его различными осложнениями.
Диагностическая программа включала в себя общепринятые лабораторно-инструментальные методы исследования, УЗИ органов брюшной полости с допплерографией сосудов, КТ, МРТ, ангиографию, ЧЧХС и диагностическая лапароскопия с биопсией.
Из оперированных 86 пациентов с альвеококкозом печени, различные резекционные вмешательства удалось выполнить у 50 пациентов, операбельность составила 58,1%. Радикальные резекции печени выполнены 37 пациентам, и резекта-бельность составила 74,0% из числа оперированных по поводу альвеококкоза печени. Специфические осложнения после условно-радикальных и паллиативных операций развились у 11 (29,7%) пациентов, летальность составила 13,5%.
Бауыр альвеококкозыныц хирургиялыц емшщ mu'mdi тэслн тацдау
М.А. Сейсембаев, Д. С. Токсанбаев, Ж. Б. Баймаханов
АК А.Н. Сызганов атындагы ¥лттыц хирургия гылыми орталыгы, Алматы
Бауыр хирургиясы бвл/'мендi 1996-2010жылдар аралыгында бауырдын альвеококкозы жэне онын аскынуларымен 102 науцас царалып-тексерл/'п хирургиялыц ем алды.
Диагностикалыц багдарламасы келесi зерт-теу тэс/'лдер/'мен жYргiзiлдi: курса; цуысы агзаларынын допплерографиялыц УДЗ, КТ, МРТ, ангиография, ТБХГ, биопсия алуымен шектелет1н лапароскопия.
Бауыр альвеококкозына операция жасалган 86 науцастын, тек 50-не бауырдын тYрлi резекциясын жасауга мYмкiндiк бол-ды, ягни ол 58,1% курады. Бауыр альвеококкозына операция жасалынган науцастардын ¡ш/'нде 37-не радикалдi резекция жасалынды, ол 74% курайды.
Шартты-радикалд1 жэне паллиативт1 операциядан кей1нг1 асцынулар 11 (29,7%)науцастакездест/', онын¡ш/'нде5(13,5%) наукас кайтыс болды.
Choice of the optimal surgical treatment of alveococcosis liver
M.A. Seisembaev, D.S. Toksanbayev, Zh.B. Baimakhanov
National Scientific Centre of Surgery named after A.N. Syzga-nov, Almaty
In the department of liver surgery during the period from 1996 to 2010 we treated 102 patients with liver alveococcosis and its various complications.
The diagnostic plan included routine laboratory and instrumental methods of investigation, ultrasound of abdomen with dopplerogra-phy of vessels, CT, MRI, angiography, percutaneous transhepatic cholangiostomy and diagnostic laparoscopy with biopsy.
Among 86 patients with alveococcosis liver who have been operated, in 50 patients different resections were performed. Oper-ability was amounted of 58.1%. Radical liver resection completed in 37 patients; and 74.0% of patients operated on alveococcosis liver were resectable.
Specific complications after conditional radical and palliative surgery occurred in 11 (29.7%) patients, mortality was 13.5%.
Рисунок 1 - Пол и возраст больных с альвеококкозом печени
Журнал Национального научного центра хирургии им. А.Н. Сызганова
В ходе диагностического обследования, применяли общепринятые лабораторно-инструментальные методы исследования, УЗИ органов брюшной полости с допплерографией сосудов, КТ, МРТ, ангиографию, ЧЧХС, в некоторых случаях выполнялась диагностическая лапароскопия с биопсией и интраоперационное ультразвуковое исследование (Рис. 2).
п iJ H ш jf ТУ Ни эМН^Иь Лс
Рисунок 2 - Инструментальная диагностика альвеококкоза печени.
По различным причинам (явной иноперабельностью и тяжелым общим состоянием), без оперативного вмешательства были выписаны 16 (15,7%) больных. Остальным 86 (84,3%) пациентам выполнены различного объема оперативные вмешательства. Во всех случаях проведено исследование с морфологической верификацией диагноза (Рис. 3).
Рисунок 3 - Альвеококкоз, окраска Гематоксилин и эозин, Увел. х 200.
Из оперированных 86 пациентов с альвеококкозом печени, различные резекционные вмешательства удалось выполнить у 50 пациентов, что составило 58,1% (Рис. 4).
□ не оперированы - 16 □ радикальные-37
□ условно-радикальные -13 □ паллиативные-36
Рисунок 4 - Характер оперативных вмешательств
При выраженной механической желтухе, 12 (13,9%) пациентам, с целью декомпрессии желчных протоков, первым этапом выполнена чрескожно-чреспеченочная холангиостомия (Рис. 5). После стабилизации общего состояния и нормализации показателей печеночных проб выполняли основную операцию.
Результаты и их обсуждение
Радикальные резекции печени выполнены 37 пациентам. Со-
Рисунок 5 - Декомпрессия желчных протоков при альвеококкозе печени осложненный механической желтухе
ответственно, резектабельность составила 74,0% из числа оперированных по поводу альвеококкоза печени. Характер радикальных анатомических резекций печени был следующим: 5 пациентам - кавальная лобэктомия и сегментарная резекция печени, 16 пациентам - правосторонняя и левосторонняя гемигепатэктомия. Также, выполнены расширенные резекции печени; 12 пациентам - расширенная правосторонняя гемигепатэктомия и 4 пациентам - расширенная левосторонняя гемигепатэктомия, из них, у 7 (18,9%) пациентов с резекцией диафрагмы и магистральных сосудов (нижней полой и воротной вены).
Из госпитализированных 9 пациентов, поступивших из других лечебных учреждений после проведенной первичной нерадикальной операции, удалось выполнить радикальные обширные резекции печени у 4 (44,4%).
Оперативные вмешательства условно-радикального и паллиативного характера выполнены 49 (56,9%) пациентам, когда отсутствовали условия для производства радикальных резекций печени. Из них, 13 пациентам выполнены резекции с максимальным удалением паразитарной ткани и оставлением небольших ее участков в кавальных и портальных воротах печени или на стенке нижней полой вены. При этом, паразитарные элементы обрабатывались с применением криодеструкции, которая значительно повышала эффективность условно-радикальных операций. Характер оперативных вмешательств, выполненных у больных с альвеококкозом печени, представлены на таблице 1.
Таблица 1 - Радикальные, условно-радикальные и паллиативные операции при альвеококкозе печени
Виды оперативных вмешательств Кол-во
Кавальная лобэктомия и сегментарная резекция печени 5 5,8
Правосторонняя и левосторонняя гемигепатэктомия 16 18,6
Расширенная правосторонняя гемигепатэктомия 12 13,9
Расширенная левосторонняя гемигепатэктомия 4 4,7
Условно-радикальные (резекции с максимальным удалением паразитарной ткани и оставлением небольших ее участков) 13 15,1
Желчеотводящие (дренирующие) операции 27 31,4
Пробная (эксплоративная) лапаротомия 9 10,5
Желчеотводящие (дренирующие) операции выполнены 27 пациентам с нерезектабельным альвеококкозом печени, осложненным механической желтухой. При субтотальном и тотальном
учитывать тяжесть состояния и возраст пациента.
В случаях, когда радикальная резекция невозможна, необходимо проводить условно-радикальные операции, дополняя резекционные вмешательства криодеструкцией или алкоголизацией пораженных тканей печени.
Внедрение трансплантации печени в хирургическую практику клиник Казахстана позволит существенно улучшить результаты лечения на сегодня не операбельных вариантов альвеококкового поражения печени.
поражении печени с наличием полости распада, производили операцию марсупиализации, а, при отсутствии полости распада, прибегали к криодеструкции либо к алкоголизации паразитарного очага, путем введения 96% спирта. В 9 случаях операция завершилась пробной (эксплоративной) лапаротомией, вследствие распространенности патологического процесса.
Результаты условно-радикальных резекций и паллиативных оперативных вмешательств при альвеококкозе печени значительно уступали результатам радикальных резекций. Специфические осложнения после условно-радикальных и паллиативных операций развились у 11 (29,7%) пациентов: печеночная недостаточность, абсцессы околопеченочного пространства и остаточной полости, гемобилия, желчеистечение.
Летальность составила 13,5%, умерли 5 больных: острая печеночно-почечная недостаточность - 3, аррозивное кровотечение из резецированной культи печени, ДВС-синдром - 2.
Таким образом, с клиническим внедрением высокоинформативных методов лучевой и инструментальной диагностики, а также, внедрением новых технологий в хирургии печени, совершенствованием техники радикальных операций, значительно расширились показания к радикальным операциям, заметно возросла операбельность и особенно резектабельность больных с альвеококкозом печени.
Оптимальным вариантом хирургического вмешательства при альвеококкозе печени является резекция печени, выполненная в пределах здоровых тканей. Объем резекции печени следует выбирать с учетом локализации, количества и распространенности альвеококковых узлов, а также, местных условий и наличия осложнений (отсутствие обширного прорастания в нижнюю полую вену, кавальные и портальные ворота печени). При окончательной оценке резектабельности, следует также
Журавлев В.А. Одномоментные и этапные радикальные операции у больных альвеококкозом печени, осложненным механической желтухой //Вестник хирургии. - 1980, №6. - С. 42-45. Альперович Б.И., Кошель А.П. Осложнения после резекции печени //Хирургия. - 1995. - № 6. - С.41-43. Вишневский В.А., Чжао А.В., Назаренко Н.А., Икрамов Р.З. и др. Современные принципы техник оперативных вмешательств на печени. Анналы хирургической гепатологии, 1996. Т. 1. С. 15-24.
Альперович Б.И. "Радикальные и условно-радикальные операции при альвеококкозе печени" Анналы хирургической гепатологии, Том 1, №1 1996- С. 31-36.
Абдрахманов Е.А. Хирургия эхинококкоза и альвеококкоза. Ал-маты. - 1981. 136 с.
В статье представлен редкий клинический случай первичного альвеококкоза печени – его диагностика и лечение. Пациент обратился с жалобами на тяжесть в правом подреберье. В результате обследования был выставлен диагноз: альвеококкоз правой доли печени с распространением на кавальные, глиссоновы ворота печени и инвазией нижней полой вены. Учитывая распространенность паразитарного процесса, бесперспективность консервативного лечения, пациенту по жизненным показаниям были выполнены гепатэктомия, линейное протезирование нижней полой вены, ортопедическая трансплантация правой доли печени от двух близкородственных доноров. В послеоперационном периоде назначен програф 4,0 мг х 2 раза в день. При повторных плановых осмотрах патологических изменений трансплантата печени не выявлялось, однако диагностировано паразитарное поражение обоих легких. В связи с этим в институте паразитологии и тропической медицины им. Е.И. Марцинковского был назначен немозол в дозе 1200 мг в сутки с последующим увеличением до 1600 мг. В настоящее время распространения процесса в легких не наблюдается. Таким образом, трансплантация печени, ранняя диагностика паразитарного инфицирования и своевременное назначение противопаразитарных средств позволяют избежать прогрессирования заболевания.

1. Бронштейн А. М., Малышев Н. А., Жаров С. Н., Легоньков Ю. А., Лучшев В. И., Рахимова О. Ю. Эхинококкозы (гидатидозный и альвеолярный) – пограничная проблема медицинской паразитологии и хирургии (обзор и собственные наблюдения) // Российский медицинский журнал. 2012. № 3. С. 50-53.
2. Бебезов Б.Х., Мамашев Н.Д., Уметалиев Т.М. Хирургическое лечение осложненных форм альвеококкоза печени // Вестник КазмНМУ.2012. № 4.С.49-50.
3. Ашивкина О.И. Возможности ультразвуковой диагностики альвеококкоза печени на этапах хирургического лечения: дис. … канд. мед. наук: 14.01.13 Москва, 2020. 153 с.
4. Артемьев А.И., Найденов Е.В., Забежинский Д.А., Губарев К.К., Колышев И.Ю., Рудаков В.С., Шабалин М.В., Щербин В.В., Башков А.Н., Восканян С.Э. Трансплантация печени при нерезектабельном альвеококкозе печени // Современные технологии в медицине. 2017. Т. 9. № 1. С. 123-128. DOI: 10.17691/stm 2017.9.1.16.
5. Поршенников И.А., Быков А.Ю., Павлик В.Н., Карташов А.С., Щекина Е.Е., Коробейникова М.А., Юшина Е.Г. Трансплантации и радикальные резекции печени с реконструкциями сосудов при распространенном альвеококкозе. // Анналы хирургической гепатологии 2016. №21(2). С.11-24. DOI: 10.16931/1995-5464.2016211-24.
8. Барыков В.Н. Редкое сочетание альвеококка печени с эхинококком правого легкого и головного мозга // Пермский медицинский журнал. 2018. Т. XXXV. № 4. С. 84-87.
9. Siles-Lucas M., Casulli A., Cirilli R., Carmena D. Progress in the pharmacological treatment of human cystic and alveolar echinococcosis: Compounds and therapeutic targets. Neglected Tropical Diseases. 2018. no.20. P. 1-48.
Шалапуда В.И., Рыхтик П.И. Современные методы хирургического лечения распространенного альвеококкоза печени // Анналы хирургической гепатологии. 2016. №21(1). 44-52.
Альвеококкоз – хроническое паразитарное заболевание, вызываемое личинками Echinococcus multilocularis. Для него характерно тяжелое течение с формированием в печени множественных образований, склонных к инфильтративному росту паразитарной ткани и метастазированию в головной мозг, легкие и другие органы [1, 2]. В настоящее время эндемическими очагами альвеоккокоза на территории нашей страны являются Якутия, Дальний Восток, Сибирь, южные регионы России. По своему течению альвеококкоз схож со злокачественным процессом, что обусловлено его способностью к формированию метастатических очагов в отдаленных органах и тканях. Бессимптомная стадия заболевания может продолжаться 10 и более лет, в течение которых пациенты не предъявляют никаких жалоб. Благодаря компенсаторным способностям печеночной ткани клиническая картина заболевания развивается лишь на стадии присоединения вторичных осложнений, к моменту которых распространенность патологического процесса уже обычно бывает катастрофической [3]. Консервативные методы лечения становятся неэффективными. Как следствие, единственным радикальным методом лечения альвеококкоза остается хирургическое вмешательство, при котором выполняется иссечение кистозных полостей и пораженных метастазами участков печени. При тотальном поражении печени выполнение стандартной радикальной резекции печени становится невозможным. В результате требуется ортотопическая трансплантация печени [4, 5].
Цель исследования: изучить клинический случай прогрессирующего течения альвеококкоза печени, современные возможности диагностики заболевания, а также оценить состояние пациента после проведения трансплантации печени.
Материалы и методы исследования. Пациент Л., 1964 года рождения, считает себя больным с 2010 г., когда впервые почувствовал тяжесть в правом подреберье, сильный кашель. Объективно. Сознание ясное, контактен, адекватен. Общее состояние удовлетворительное. Нормостеник. Рост – 177 см. Вес – 75 кг. Кожные покровы телесного цвета, чистые. Лимфатические узлы не увеличены. Грудная клетка правильной формы. Частота дыхательных движений (ЧДД) – 16 в 1 минуту. При аускультации в легких дыхание везикулярное, правильное. Хрипов нет. Тоны сердца звучные, ритмичные. Частота сердечных сокращений (ЧСС) – 83 в 1 минуту, артериальное давление (АД) – 110/60 мм рт. ст. Печень, селезенка перкуторно не увеличены. Живот мягкий, безболезненный. Стул в норме. Мочеиспускание свободное, безболезненное. Отеков нет. Перенесенные заболевания: детские инфекции. Проведено обследование. Общий анализ крови (ОАК): эритроциты – 1,95, лейкоциты – 6,1, гемоглобин – 54, тромбоциты – 98, СОЭ – 76 мм/час. Общий анализ мочи (ОАМ): плотность >1,012, рН – 7,5, лейкоциты – ед. в поле зрения, белок – нет. Биохимический анализ крови (БАК): Общий белок – 68 г/л, билирубин общ. – 34 мкмоль/л, билирубин прям. – 18 мкмоль/, глюкоза – 4,8 ммоль/л, креатинин – 108 мкмоль/л, холестерин – 4,88 ммоль/л,
В августе 2012 г. самочувствие пациента ухудшилось. При мультиспиральной компьютерной томографии(МСКТ) брюшной полости в S7-8 определялась зона пониженной эхогенности с нечеткими неровными границами, по контуру кальциноз, просвет нижней полой вены сужен до 10 мм, контуры неровные. У переднего края печени, поддиафрагмально, определялась мягкотканная структура до 2 см, плохо накапливающая контрастный препарат. Билиарная гипертензия, протоки обрываются на уровне конфлюенса. Заключение: картина альвеококкоза правой доли печени с распространением на нижнюю полую вену, тромбоз воротной вены, развитие коллатерального кровотока.
В октябре 2012 г. дренажи переустановлены. Так как положительной динамики в состоянии пациента не было отмечено, он был направлен для обследования и определения тактики лечения в ФГБУ ГНЦ ФМБА им. А.И. Бурназяна ФМБА России с диагнозом: Альвеококкоз правой доли печени с распространением на кавальные, глиссоновы ворота печени и инвазией нижней полой вены; портальная гипертензия, наружный желчный свищ; тромбоз воротной вены; варикозное расширение вен пищевода 3-й ст. по Paguet; обострение язвенной болезни желудка.
Результаты исследования и их обсуждение. После проведения осмотра и анализа результатов обследования в ФГБУ ГНЦ ФМБА им. А.И. Бурназяна ФМБА России была рекомендована чрескожная чреспеченочная холангиостомия левой доли печени для стентирования желчных протоков. На МРТ: по контуру печени и селезенки определяется тонкая полоска жидкости. Печень с ровными четкими контурами, правая доля краниокаудально 13,3 см. В правой доле печени (I, VIII, VII, V, IV сегменты) расположено образование с нечеткими неровными контурами, размерами 114 мм, неоднородной кистозно-солидной структуры, в центре концы дренажей. При динамическом сканировании образование не накапливает контрастное вещество ни в одну из фаз сканирования. В структуре образования проходит нижняя полая вена, образование циркулярно суживает ее просвет до 8 мм, внутренний контур вены неровный, также в структуре образования проходят печеночные вены. Ствол печеночной вены не определяется, однако визуализируются массивные венозные коллатерали, которые прилежат к образованию. Также образование распространяется в ворота печени. Внутрипеченочные желчные протоки расширены: сегментарные левой доли до 8 мм, правой до 7 мм (вероятно, дренируются в полость образования). Общий желчный проток достоверно визуализируется только в интрапанкреатическом сегменте до 5 мм, прослеживается до зоны большого дуоденального сосочка. Заключение: образование правой доли печени – альвеококк. Нижняя полая вена и печеночные вены, гепатикохоледох проходят в структуре образования. Тромбоз ствола воротной вены. Билиарная гипертензия. Пациент был выписан с транспеченочным дренажом под наблюдение по месту жительства, а также рекомендована повторная консультация через 2 месяца в ФГБУ ГНЦ ФМБА им. А.И. Бурназяна ФМБА России для определения дальнейшей тактики ведения пациента.
При повторной консультации в декабре 2012 г. была рекомендована госпитализация в ФГБУ ГНЦ ФМБА им. А.И. Бурназяна ФМБА России для дообследования и решения вопроса о возможности выполнения трансплантации печени. При поступлении на МСКТ брюшной полости были выявлены патологические зоны печени, распространяющиеся на кавальные, портальные ворота S5-6, вероятно, некроз в сочетании с рубцовыми изменениями на месте дренированного образования. Поражение правой и средней печеночных вен, кавернозная трансформация портальной вены, правой печеночной артерии, сужение нижней полой вены. Портальная гипертензия, множественные участки расширения легочных сосудов дифференцируются между гепатопульмональным синдромом и врожденными артериовенозными мальформациями. В результате обследования и консультирования смежными специалистами и учитывая распространенность основного заболевания, бесперспективность консервативного лечения, пациенту по жизненным показаниям была рекомендована трансплантации печени. Противопоказаний к оперативному лечению выявлено не было. В декабре 2012 г. выполнены гепатэктомия, резекция ретропеченочного сегмента нижней полой вены, линейное протезирование нижней полой вены, ортопедическая трансплантация правой доли печени [7] от двух близкородственных доноров, дренирование брюшной полости, правой плевральной полости. В послеоперационном периоде БАК: общий белок – 77,4 г/л, билирубин общ. – 58,5 мкмоль/л, билирубин прям. – 30 мкмоль/, глюкоза – 6,0 ммоль/л, креатинин – 77,5 мкмоль/л, АСТ – 283,7 ед/л, АЛТ – 127,8 ед/л, щелочная фосфатаза – 118,5 [6]. Пациенту проводилась терапия в полном объеме: урсофальк 500 мг х 2 раза в день, медрол 8 мг х 1 раз в день, квамател 20 мг х 1 раз в день, вальцит 450 мг х 1 раз в день, а также по жизненным показаниям был назначен програф 4,0 мг х 2 раза в день постоянно. Пациент был выписан в удовлетворительном состоянии под наблюдение специалистов по месту жительства и в ФГБУ ГНЦ ФМБА им. А.И. Бурназяна ФМБА России. Рекомендована консультация в институте паразитологии и тропической медицины им. Е.И. Марцинковского, где по результатам обследования данных за метастазирование альвеококка в другие органы не было выявлено. Противопаразитарные лекарственные препараты не назначались.
При плановой госпитализации в январе 2014 г. в ФГБУ ГНЦ ФМБА им. А.И. Бурназяна ФМБА России на КТ брюшной полости патологических изменений трансплантата печени выявлено не было, однако при КТ органов грудной клетки при сравнении с исследованием от 2012 г. определялась отрицательная динамика. Почти во всех сегментах обоих легких выявлены множественные очаги и патологические участки, представляющие собой несколько сливающихся очагов размером от 3 до 20 мм. Ранее имевшиеся очаги были мелкими, размером до 7 мм, очертаниями и формой имитировали сосудистые структуры. Корни легких структурные. Просвет трахеи и крупных бронхов свободный. Внутригрудные лимфатические узлы не увеличены. Сердце и магистральные сосуды без особенностей. Выпота в серозных полостях нет. Структура скелета сохранена. Заключение: Отрицательная динамика – паразитарное поражение обоих легких [8]. При проведении МРТ головного мозга органических изменений в головном мозге не выявлено. Пациент был направлен на повторную консультацию в Институт паразитологии и тропической медицины им. Е.И. Марцинковского для решения вопроса о назначении медикаментозной терапии. Назначен немозол в дозе 1200 мг в сутки. Однако, несмотря на проводимую терапию, в 2016 г. вновь отмечена отрицательная динамика. При МСКТ органов грудной клетки: в легких с обеих сторон на фоне деформированного за счет интерстициального компонента рисунка – множественные очаги от 7 до 20 мм неоднородной плотности, неправильной формы, расположенные субплеврально и в интерстиции, жидкость в плевральных полостях, дополнительных образований не определяется. Доза лекарственного препарата была увеличена до 1600 мг в сутки, что позволило стабилизировать процесс (роста числа и размеров очагов в легких в обследованиях от мая 2016 г. и августа 2016 г. не наблюдалось).
С декабря 2019 г. и по настоящее время в связи с трудной эпидемической обстановкой пациент находится под наблюдением по месту жительства. Состояние пациента расценивается как удовлетворительное, жалоб не предъявляет. При обследовании в ОАК: эритроциты – 4,53, лейкоциты – 7,8, гемоглобин – 136, тромбоциты – 184, СОЭ – 14 мм/час. ОАМ: плотность – 1,010, рН – 5,5, лейкоциты – нет, белок – нет. БАК: Общий белок – 74 г/л, билирубин общ. – 11 мкмоль/л, глюкоза – 4,84 ммоль/л, креатинин – 92 мкмоль/л, холестерин – 4,2 ммоль/л, АСТ – 32 ед/л. АЛТ – 38 ед/л [6]. На МСКТ: состояние после оперативного лечения (ортопедическая трансплантация правой доли печени от двух близкородственных доноров). Плотность и структура фрагмента печени без особенностей, в просвете верхней полой вены стент. В легких роста размеров и числа очагов не отмечалось. Пациенту рекомендован пожизненно прием адваграфа 4,5 мг 1 раз в день, немозола 1600 мг в сутки, который он получает регулярно [9].
По совокупности данных методов обследования – функция трансплантата удовлетворительная. Распространения процесса в легких не наблюдается. Пациент выполняет все данные ему рекомендации: вовремя проходит плановые обследования, регулярно принимает назначенные препараты, а также ведет активный образ жизни, занимается спортом, соблюдает диету, алкоголь не употребляет.
Альвеококкоз печени – паразитарное заболевание, характеризующееся хроническим прогрессирующим течением с преимущественным первичным поражением печени [3]. Заражение человека альвеококкозом происходит при попадании в пищеварительный тракт онкосфер гельминта, что чаще всего происходит во время охоты, разделки туш диких животных, снятия и обработки шкур, контакта с домашними питомцами, употребления в пищу лесных ягод и трав, при использовании воды из водоемов, загрязненных яйцами гельминта [1]. Представленный клинический случай не является исключением. Данный пациент в течение длительного времени занимается охотой, разделывал туши животных и употреблял плохо термически обработанное мясо диких животных. Редкая встречаемость в средней полосе России, длительный бессимптомный период, позднее обращение, отсутствие характерных признаков и жалоб, а также общепринятого алгоритма действий и сложность диагностики часто приводят к несвоевременному выявлению данного гельминтоза [1, 5], в результате чего становится невозможным проведение радикального хирургического лечения. Основным и единственным способом лечения становится трансплантация печени, как в нашей стране, так и в других регионах мира, особенно в зонах, эндемичных по данному заболеванию [4, 10]. Вследствие этого необходимо принимать профилактические меры, направленные на предотвращение заражения гельминтом: соблюдать правила личной гигиены, проводить дегельминтацию домашних животных, не употреблять плохо термически обработанное мясо, воду из открытых водоемов, соблюдать правила убоя и разделки туш животных.
При подозрении на инфицирование эхинококком необходимо проводить лабораторно-инструментальные обследования. УЗИ рассматривается как исследование для первичной диагностики альвеококкоза печени при рутинном обследовании, а также для долгосрочного динамического наблюдения пациентов с уже установленным диагнозом. Выделяют три формы альвеококкового поражения: очаговая, инфильтративная и смешанная [3]. Очаговая форма определяется как однородный гиперэхогенный узел с четкими, ровными контурами. Инфильтративная форма – отсутствие четкой дифференцировки между альвеококковым очагом и непораженной паренхимой. Однако чаще всего (более чем в половине случаев) встречаются паразитарные очаги смешанной формы – образования гиперэхогенной гетерогенной структуры; границу между узлом и тканью печени у таких узлов можно визуализировать фрагментарно. Такая форма включает в себя гиперэхогенные узлы, мелкие кальцинированные очаги и изолированные псевдокисты с массивным некрозом. КТ позволяет провести дифференциальную диагностику альвеококкоза печени, первичных опухолевых процессов (гепатоцеллюлярная карцинома, холангиокарцинома) и метастатических очагов. Наличие кальцинатов в аваскулярном печеночном очаге с высокой долей вероятности говорит о его паразитарном происхождении. КТ позволяет точно оценить количество паразитарных узлов, их размер и локализацию. МРТ в диагностике альвеококкоза печени является не основным, а уточняющим методом исследования. Однако существует ряд ситуаций, когда МРТ может заменять КТ. При анализе альвеококковых очагов наибольшее количество информации могут предоставить Т2-взвешенные изображения. Эти изображения применимы также для выявления мелких очагов в печени и внепеченочных паразитарных очагов. Рекомендовано также выполнение серологических и иммунологических проб (реакции непрямой гемагглютинации, иммунофлюорисцентного анализа, реакции связывания комплемента, реакции латекс-агглютинации с антигеном из жидкости эхинококковых пузырей), которые дают положительные результаты в 60–90% случаев. В спорных ситуациях требуется проведение лапароскопии. При подтверждении заражения эхинококком необходимо немедленно назначить противопаразитарные препараты для предотвращения распространения процесса и метастазирования его в другие органы и ткани.
Описанный клинический пример демонстрирует длительное прогрессирующее течение заболевания с развитием нерезектабельного альвеококкоза печени, потребовавшего в связи с распространенностью процесса и бесперспективностью консервативного лечения проведения трансплантации печени по жизненным показаниям. А несвоевременное назначение профилактической противопаразитарной терапии привело к прогрессированию заболевания и выявлению метастазов в легких [8]. Случай интересен сочетанным поражением печени и легких, а также ортопедической трансплантацией правой доли печени от двух близкородственных доноров.
Заключение. Представленный клинический случай свидетельствует о сложности своевременной диагностики, в результате чего единственным возможным методом лечения стало выполнение трансплантации печени с резекцией и пластикой магистральных сосудов, нижней половой вены с постоянной пожизненной противопаразитарной терапией. При ранней диагностике паразитарного инфицирования и своевременном назначении противопаразитарных средств у данного пациента возможно было избежать прогрессирования процесса с формированием метастатических очагов.
Читайте также:

