Амоксициллин от розового лишая
Обновлено: 10.05.2024
Лишай у человека относится к группе заболеваний кожи с грибковой и реже вирусной этиологией. Встречаются случаи неинфекционного происхождения. Сопровождается некрозом тканей и появлением очаговых пятен, узелковых образований и воспалений.
В зависимости от типа возбудителя различают лишай на теле человека семи видов. Каждый из них имеет свои особенности проявления, тяжести течения и локализации.
Информация о лишае: симптомы, виды, причины и проявление
Болезнь лишай может возникать неоднократно у взрослых и детей. В большинстве случаев она заразна. В зоне риска находятся люди со сниженным иммунитетом.
Проявляется лишай у человека в виде единичных или множественных очаговых поражений с достаточно четкими границами. Бляшки преимущественно круглой формы с чешуйчатой поверхностью, которые могут возникать на разных участках тела. Основные факторы развития недуга:
- переохлаждение и перенесенное вирусное заболевание;
- частые стрессовые состояния;
- игнорирование личной гигиены;
- влияние плохой экологии;
- неврологические нарушения;
- гормональные сбои в организме.
Проявление симптомов
- сыпь в виде красных или розовых пятен (могут быть отечными);
- сыпь желто-коричневого цвета;
- болезненные ощущения в области пятен;
- образование на пятнах пузырьков или чешуек;
- ощущение зуда и жжения;
- повышение температуры тела (не всегда);
- проплешины в волосистой части головы;
- общее плохое самочувствие.
Семь видов болезни
В медицинской классификации лишай на коже может иметь семь разновидностей. Во время осмотра у врача может быть диагностирован один из следующих типов лишая:
Описание видов лишая
Все разновидности лишая требуют лечения. Изначально для выбора адекватной терапии требуется грамотная диагностика. Опоясывающий лишай на теле имеет вирусно-герпетическое происхождение. Локализация – межреберная область, по ходу расположения нервов. Возможно проявление и в других местах с основными нервными стволами. Чаще всего бывает с одной стороны тела в виде пузырьковой сыпи с образованием позже корочки. Инкубационный период лишая – в среднем 14 дней, но диапазон может быть от 11 до 21 дня. Если форма заболевания глазная, без своевременного лечения можно потерять зрение.
Лишай у ребенка чаще всего диагностируют стригущий. Трихофития и микроспория могут поражать кожу лица, головы, плеч, шеи. Природа возникновения – грибки Microsporum и Trichophyton. Лишай на голове у ребенка в большинстве случаев развивается именно стригущего типа. Пути заражения бывают: контактно-бытовой, при контакте с больным человеком или животными.
Лишай на голове проявляется в виде розовых пятен с постепенным отторжением волос в их зоне роста, из-за чего образуются проплешины. Со временем может начаться зуд, а до активного проявления протекает бессимптомно.
Розовый лишай (эритематозно-сквамозный дерматоз, питириаз или болезнь Жибера) имеет вирусную природу. Провоцирует развитие болезни герпетический вирус 6 или 7 типа. Возникает чаще всего в осенне-весенний период. Свойственно, что проявляется розовый лишай в паху, а также на руках и ногах. Бляшки до 20 мм в диаметре. В центре желтовато-коричневого или розового цвета. Когда материнское (самое большое) пятно пропадает, чувствуются симптомы простуды. Лишай на руке, как и в других местах, сопровождается зудом.
Отрубевидный вид болезни вызывается грибком Malassezia. Пик заболевания попадает на летнее время. Этот кожный лишай склонен к рецидивированию. Для него характерны пигментные пятна желтого, розового, коричневого цвета, которые со временем сливаются. Воспаление отсутствует, но характерное шелушение есть. Локализация – по всему телу, кроме конечностей и головы. Типичная картина – лишай на спине. Требует лечения, в противном случае может перейти в хроническую стадию течение заболевания.
Красный плоский вид возникает достаточно редко. Локализуется лишай во рту, на слизистых оболочках, предплечьях, голеностопных и лучезапястных суставах. Может разрушать ногтевые пластины. У женщин, если есть факт заболевания в ротовой полости, большая вероятность поражения и зоны наружных половых органов. Также проявляется лишай на груди. Зуд может распространяться на все тело. У мужчин лишай на члене концентрируется в зоне головки.
Белый (солнечный) тип болезни относится к наименее агрессивным. Течение болезни может длиться годами. Вызывается лишай дрожжевыми грибами. Часто поражает людей в возрасте до 30 лет. Проявляет лишай симптомы в области головы, груди. К солнцу не имеет отношения, но на загорелой коже хорошо заметен. Лишай на руке также может проявляться. Псориаз или чешуйчатая форма заболевания имеет неинфекционную природу развития. Относится к аутоиммунным патологиям. При отсутствии лечения повышается риск развития артрита.
Как можно вылечить лишай у взрослых и детей
При появлении кожного лишая необходимо обратиться к дерматологу для диагностики. Необходимо правильно установить диагноз. Разные виды лишая требуют адекватной терапии.
У взрослых и детей лишай на коже лечению поддается. На ранних стадиях заболевания некоторые формы могут протекать бессимптомно. Если признаки лишая стали проявляться в виде пятен разного размера с образованием чешуек или пузырей, важно начать терапию. Она может быть направлена на устранение грибковой или вирусной инфекции.
Диагностические мероприятия и лечение
С учетом того, что бывают разные виды лишая, диагностика стоит на первом месте. В ее состав входят:
- визуальный осмотр;
- осмотр с лампой Вуда; и крови; ;
- иммунологическое обследование.
После получения результатов с определением типа возбудителя лечение лишая на коже назначается в установленном порядке. В зависимости от диагноза может быть прописан прием противогрибковых препаратов как для наружного применения, так и для приема внутрь. Терапия может носить противозудный характер.
Лишай у ребенка лечения требует под контролем врача. При соблюдении рекомендаций выздоровление наступает достаточно быстро. При отсутствии терапии лишай на лице или на других частях тела к лишаю может присоединиться бактериальная инфекция. Возможно распространение патологии на внутренние органы.
У взрослых и детей лишай лечению препаратами поддается при правильном назначении врачом. Системная терапия может длиться от 14 дней до нескольких месяцев.
Самолечение: последствия и опасности
Лишай у человека – частое дерматологическое заболевание. В домашних условиях не рекомендуется проводить самостоятельное лечение. Лишай на ноге или теле может иметь заразный характер и передаться контактно-бытовым путем другим членам семьи. При самолечении возможно неправильное использование препаратов. Например, частой ошибкой является прием противомикробных лекарств при опоясывающей форме заболевания, которая носит герпетический характер. Лишай на голове, теле, конечностях при неправильном лечении может привести к длительному течению инфекции, развитию осложнений.
Медицинская помощь в диагностике и лечении лишая в Москве
Лишай на коже диагностирует дерматолог или дерматовенеролог. Правильно поставленный диагноз – половина успеха.
В сложных случаях лишай лечат в стационаре под наблюдением доктора. При типичных и неосложненных формах терапия проводится амбулаторно. Назначенное лекарство от лишая и его прием должны сопровождаться дома обработкой одежды и постельного белья горячим паром или кипячением.
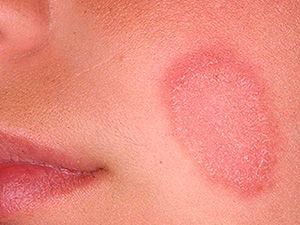
Возникновение на коже сомнительных пятен, которые порой зудят и шелушатся, – серьезный повод обратиться к врачу и проверить наличие дерматологических заболеваний.
Розовый лишай (болезнь Жибера, розеола шелушащаяся, питириаз, питиаз) – острое кожное заболевание со специфичными высыпаниями, своеобразным течением и склонностью к сезонным рецидивам. Проявляется образованием на коже груди, спины, конечностей и других участков тела розовых пятен, расположенных по линиям максимальной растяжимости (линии Лангера). Со временем высыпания становятся похожи на крупные медальоны. С момента обнаружения первой материнской бляшки (крупного пятна) до полного исчезновения симптомов заболевания проходит 30-45 дней.
- Первичная консультация - 3500
- Повторная консультация - 2300
Причины питириаза
Несмотря на то, что болезнь Жибера встречается очень часто, механизм заболевания изучен не до конца. Предполагают, что первоначальную роль играют следующие факторы:
- Воздействие вирусов (герпевирус 7типа и пр.), бактерий и других инфекционных агентов. Это подтверждается тестами, доказывающими присутствие в организме возбудителей. Очень часто кожное заболевание появляется на фоне гриппа, ОРЗ и других инфекций.
- Присоединение аллергических реакций.
- Укусы клопов, вшей и других кровососущих насекомых.
- Сниженная иммунная защита.
- Частые переохлаждения и стрессы.
- Нарушение ЖКТ-функций и обмена веществ.
- Введение вакцин.
Симптомы питириаза
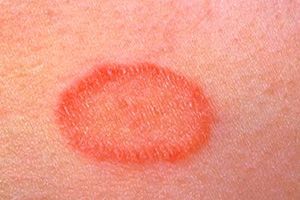
Клинические проявления розового лишая обусловлены воздействием инфекционных возбудителей и развитием аллергических реакций. Кожное заболевание проявляется следующими симптомами:
- Общая слабость, увеличение лимфоузлов, повышенная температура тела.
- Образование на теле небольших розоватых, а также розовато-лиловых пятен, имеющих симметричную форму и проступающих по линиям Лангера. Высыпания появляются на спине, конечностях, на груди, на шее, в паху и на других участках тела.
- Появление на коже 2-3 ярко-красных материнских бляшек (их диаметр - 4 см), усеянных чешуйками. Через неделю из этих больших пятен образуются небольшие высыпания-отсевы розового оттенка.
- Пятна-отсевы распространяются по всему телу и увеличиваются в размерах (их диаметр – 1-2 см), могут шелушиться, по форме напоминают медальоны.
- Сильный кожный зуд.
- Повышенная раздражительность.
При грамотной терапии симптомы питириаза пропадают через 5-8 недель, пациент полностью выздоравливает. Более продолжительная терапия требуется, если высыпания имеют плотные узелки, волдыри или папулы. В исключительных случаях розовый лишай переходит в экзему, развиваются гнойные воспаления кожи, фолликулиты, стрептококковые инфекции и пр. Развитию осложнений способствует чрезмерная потливость пациента, склонность к аллергии, постоянное трение кожи и неправильное лечение.
Диагностика питириаза
При обнаружении на кожных покровах подозрительных пятнышек необходимо своевременно обратиться к дерматологу. При визуальном осмотре врач оценивает характер высыпаний, их форму, размеры, расположение на теле и способен поставить правильный диагноз. После дерматоскопии дополнительно проводятся следующие исследования – биохимические анализы крови и мочи, РМП (реакции микропреципитации с антигенами), кожные соскобы с травмированных участков.
Более сложная диагностика проводится, если кожное заболевание длится более шести недель. В этих случаях отделяемое из пораженных очагов отправляют на бакпосев. Поставить правильный диагноз поможет проведение биопсии и последующие гистологические исследования. С целью отличить болезнь Жибера от других типов лишая, токсидермии, псориаза, осложненного сифилиса и других патологий проводится люминесцентная диагностика, проверка соскоба на наличие патогенных грибков, делаются RPR-тесты на сифилис и пр.
Гидраденит – это воспаление апокриновых потовых желез, расположенных в подмышечной области, по окружности сосков, в паху, на мошонке и больших половых губах у женщин, в околопупочной области, вокруг заднего прохода. Крайне редко встречается гидраденит волосистой части головы. Апокриновые железы имеют особое строение – верхушечные их клетки постоянно разрушаются и смешиваются с потом. В выделяемом секрете этих желез много холестерина и жира, густота его повышена, в запах своеобразный, индивидуальный. Чаще всего гидраденит развивается в подмышечной области, где потовые железы большого размера, ходы их извилистые. Заболевание относится к пиодермии или гнойным поражениям кожи.
У кого гидраденит бывает чаще всего?
У женщин среднего возраста чаще развивается подмышечный гидраденит, как следствие травмы во время эпиляции или бритья. У мужчин страдает паховая зона. В целом заболевание развивается у людей возрастом от 15 до 55 лет, поскольку апокриновые железы активно функционируют именно в детородном периоде. Нередко развитию воспаления способствуют нарушения правил личной гигиены. Заболевание может принимать рецидивирующую форму.
В группе риска люди с темной кожей, поскольку протоки желез у них широкие и короткие, бактериям легко по ним проникнуть внутрь.
Причины гидраденита
Возбудителем гидраденита чаще всего являются стрептококк и стафилококк, но может быть кишечная палочка и другие микробы.
Наиболее частые причины гидраденита и провоцирующие факторы:
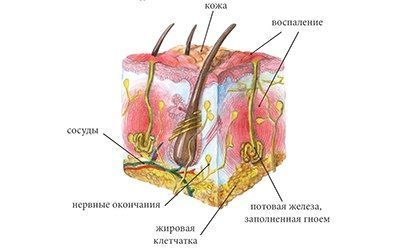
- повышенная потливость;
- ожирение;
- болезни кожи – опрелости, экзема;
- эндокринные болезни, особенно сахарный диабет;
- нарушение правил личной гигиены;
- чрезмерное использование дезодорантов;
- тяжелые условия труда – запыленность, вредные выбросы;
- иммунодефицитные состояния;
- грубая депиляция, травмы при бритье, расчесах;
- ношение тесной одежды, приводящее к возникновению потертостей кожи;
- наличие в организме очага бактериальной инфекции;
- выраженные стрессовые состояния;
- наследственные анатомические особенности строения апокриновых желез.
Как проявляется гидраденит?
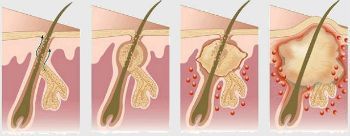
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Осложнения гидраденита

У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Особенности диагностики
Характерная клиника, как правило, не оставляет сомнений. При гидрадените нет некротического стержня, как у фурункула. При сомнениях относительно возбудителя (туберкулез, лимфогранулематоз) выполняют бактериальный посев отделяемого, устанавливая чувствительность к антибиотикам. В общем анализе крови может быть воспалительный сдвиг (лейкоцитоз, увеличение СОЭ). При хроническом и рецидивирующем течении определяют иммунный статус.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к дерматологу.
- Первичная консультация - 4000
- Повторная консультация - 2500
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.

При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Хирургическое лечение гидраденита
Хирургическое вмешательство требуется тогда, если центр воспаления уже размягчился или произошло самопроизвольное вскрытие гнойника. При этом вскрывать и дренировать один гнойник не имеет смысла, потому что в толще тканей находится множество мелких формирующихся нагноений. Выполняют широкий разрез, дающий доступ ко всему воспалительному инфильтрату. Разрез должен доходить до границы здоровой ткани. Удаляют весь гной, а следом – всю жировую клетчатку в зоне воспаления. Устанавливают дренажи, заживление всегда происходит вторичным натяжением.
- Первичная консультация - 3000
- Повторная консультация - 2000
При рецидивирующем или хроническом течении, когда воспаления повторяются многократно, требуется радикальная операция. Такое лечение проходит в два этапа.
Вначале область хронического воспаления раскрывают широким разрезом и убирают всю пораженную подкожную клетчатку. Операционную рану залечивают открытым способом, используют необходимые антибиотики.
Когда рана очистится, и в ней появятся здоровые грануляции, производят полное удаление больной кожи и подкожной клетчатки. Образовавшийся дефект закрывают собственным кожным лоскутом пациента, полученным с другого участка. Сохраняют кровоснабжение пересаживаемого лоскута, что значительно ускоряет заживление. Такой прием носит название аутодермопластики.
Разбивка операции на два этапа нужна для того, чтобы добиться полного оздоровления тканей. Если выполнять такую операцию за один этап, кожный лоскут не приживется из-за нагноения, образуется грубый рубец.
Дополнительные методы лечения
В некоторых случаях используется рентгенотерапия, при которой потовые железы разрушаются. Для лечения затяжных и рецидивирующих форм может использоваться ультразвуковая терапия, электрофорез и другие физиотерапевтические методы. Все определяет конкретная клиническая ситуация.
Врачи ЦЭЛТ используют все возможные методы для того, чтобы полностью избавить человека от страданий. От пациента требуется только своевременное обращение к врачу-дерматологу или хирургу.
Розовый лишай (болезнь Жибера) - воспалительное заболевание, которое поражает взрослых и детей, характеризующийся высыпаниями на коже. Длительной терапии оно обычно не требует, но с помощью ряда лекарств можно значительно уменьшить его проявления и улучшить состояние больного.

Антигистаминные препараты
Основной симптом розового лишая - зуд, который сопровождает сыпь на теле у взрослых и детей. Особенно сильный дискомфорт он доставляет тогда, когда пятна располагаются в местах, где их раздражает одежда или пот. Больной постоянно расчесывает пораженные области, вследствие чего состояние усугубляется, на теле появляются раны, куда может попасть инфекция.
Чтобы снизить зуд от пятен розового лишая, рекомендуется пересмотреть рацион и устранить из него аллергены - цитрусовые, шоколад, яйца, копчености и т.д.
Для устранения зуда назначаются антигистаминные (противоаллергические) препараты с разным механизмом воздействия и действующими веществами.

Чаще всего их принимают в форме таблеток, детям могут назначаться лекарства в форме капель. В тяжелых случаях больным требуются внутривенные и внутримышечные вливания лекарств.
Лоратадин
Основное действующее вещество препарата - лоратадин. Он обладает антигистаминным и противозудным эффектом, который длится достаточно долго, благодаря чему хорошо снижает проявления заболевания.
Лекарство практически не имеет противопоказаний - его нельзя пить при индивидуальной непереносимости, тяжелых нарушениях печеночной функции, беременности и лактации.При розовом лишае его назначают как взрослым, так и детям старше 2 лет. Аналоги Лоратадина (содержат схожее действующее вещество) - Лоризан, Кларитин, Лотарен.

Супрастин
Один из наиболее распространенных, проверенных препаратов, который используется для лечения аллергических реакций. Его действие основывается на гидрохлориде хлоропирамина, выпускается средство в виде таблеток и растворов для внутримышечных инъекций.
Терапевтический эффект развивается через полчаса после приема и продолжается от 3 до 6 часов. Лекарство отличается приемлемой стоимостью и продается в каждой аптеке, но имеет широкий список противопоказаний и побочных эффектов. По этой причине многие врачи называют его устаревшим и прописывают в редких случаях.

Антигистаминный препарат, который содержит гидрохлорид левоцетиризина в качестве активного компонента. Продается в виде таблеток или сиропа, состав вспомогательных веществ зависит от формы выпуска. Применяется при патологических состояниях, сопровождающихся зудом, сыпью, крапивницей, отеками и другими аллергическими проявлениями.
Лекарство имеет минимум противопоказаний (индивидуальная непереносимость, хронические заболевания почек) и редко вызывает побочные эффекты. Его можно принимать длительное время - при хронических заболеваниях лечение может продолжаться несколько месяцев.

Полные аналоги - Цетрилев, Цитрин, Ксизал.
| Название препарата | Действующее вещество | Производитель | Цена, руб. |
| Супрастин | Хлоропирамина гидрохлорид | Фармацевтический завод Эшис, Венгрия | 140 |
| Лоратадин | Лоратадин | Киевмедпрепарат, Украина | 80 |
| L-цет | Гидрохлорид левоцетиризина | Кусум Хелтхкер, Индия | 175 |
Большинство противоаллергических препаратов обладают серьезным побочным эффектом - вызывают сильную сонливость. Чтобы терапия не повлияла на качество жизни, их лучше пить перед сном. Если больной ощущает сонливость утром, нужно заменить лекарство или скорректировать дозировку.

Гормональные мази
Наиболее действенными средствами против зуда и воспаления считаются гормональные мази. Они содержат глюкокортикостероиды - вещества, близкие по составу к гормонам надпочечников.
Подобные препараты хорошо снимают неприятные симптомы розового лишая, но требуют осторожности при применении, так как могут вызывать побочные эффекты. При необходимости длительного лечения больному следует обратиться к врачу - постоянное попадание глюкокортикостероидов в организм может вызвать нарушения функции надпочечников.

Тридерм
Комплексное средство, которое содержит три компонента - клотримазол, бетаметазон, гентамицин. Применяется при дерматологических заболеваниях, которые проявляются сыпью, зудом и крапивницей - дерматозы, экземы, лишаи и т.д. Крем наносят на пораженные участки и втирают до полного впитывания, частота применения - дважды в сутки.
Препарат можно использовать на пораженных участках кожи, при сифилисе, туберкулезе, ветряной оспе, а также у детей младше двух лет. Побочные эффекты - сухость и раздражение кожи, нарушение пигментации, усиление проявлений заболевания.

Акридерм
Основное действующее вещество препарата - бетаметазон, который снимает зуд, воспаление и отечность, а также уничтожает споры грибков. Крем эффективен при всех видах дерматитов, псориазе, экземе, кожном зуде аллергического происхождения. Применяется от 1 до 6 раз в день - мазь втирают в кожу до полного впитывания, но иногда врач может назначить индивидуальную схему лечения.
В число противопоказаний входят дерматологические проявления туберкулеза и сифилиса, индивидуальная непереносимость компонентов, открытые раны на коже. Нежелательные реакции организма при лечении возникают редко и включают зуд, сухость и жжение в месте нанесения.

Лоринден А
В состав препарата входят антимикробные компоненты, гормоны и салициловая кислота. Он хорошо устраняет проявления дерматитов разной этиологии, лишая, волчанки и крапивницы, не применяется при грибковых и гинекологических инфекциях, бактериальных поражениях, в возрасте до 2-х лет. Используется крем 1-2 раза в день - его наносят на кожу тонким слоем и осторожно втирают.
Длительность лечения определяется индивидуально в зависимости от особенностей организма и клинического течения заболевания.

Побочные эффекты включают аллергические реакции и присоединение вторичной инфекции.
| Название препарата | Действующее вещество | Производитель | Цена, руб. |
| Тридерм | Гентамицин, дипропионат, клотримазол | Шеринг-Плау Лабо, Бельгия | 475 |
| Акридерм | Бетаметазон, гентамицин, клотримазол | Акрихин, Россия | 350 |
| Лоринден А | Салициловая кислота, флуметазона пивалата, пропиленгликоль | Фармзавод Ельфа, Польша | 1050 |
Курс лечения гормональными мазями зависит от состояния организма больного и клинического течения болезни. Во время терапии стоит учесть, что препараты способны вызывать привыкание, а при длительном применении - серьезные осложнения. В среднем их используют от 2 до 4 недель.
Антисептические препараты
Препараты для лечения розового лишая включают антисептические мази, которые используются в качестве вспомогательных средств. Они не способны устранить симптомы заболевания, не борются с грибковой или вирусной инфекцией, но в комплексе с другими средствами снижают зуд и дискомфорт. Самые распространенные и доступные средства из этой категории - салициловая и цинковая мазь.
Розовый лишай обычно не рецидивирует, но у людей с ВИЧ и онкологическими заболеваниями возможны повторные эпизоды болезни.
При применении важно помнить о том, что без дополнительного лечения они практически неэффективны, поэтому могут использоваться только в качестве вспомогательных препаратов.

Салициловая и цинковая мазь считаются безопасными средствами, но имеют противопоказания и побочные эффекты. Перед лечением необходимо ознакомиться с инструкцией и соблюдать врачебные рекомендации.
Салициловая мазь
Активный компонент салициловой мази оказывает подсушивающее, раздражающее и антисептическое воздействие. Она предотвращает попадание в рану патогенных микроорганизмов, снимает раздражение и способствует отшелушиванию отмерших элементов сыпи.
Благодаря этому высыпания быстро проходят, а целостность кожных покровов восстанавливается. Наносится мазь несколько раз в сутки, длительность курса зависит от масштаба поражения, выраженности симптомов и общего состояния больного.

Цинковая мазь
Препарат местного действия на основе оксида цинка. Его действие напоминает эффект от применения салициловой мази. Вещества, которые входят в ее состав, подсушивают сыпь, ускоряют удаление мертвых клеток эпидермиса и заживляет пораженные ткани.
Лучше всего цинковая мазь работает в комплексе с антигистаминными препаратами, серой, салициловой мазью и другими лекарствами. Средство наносят на кожные покровы до 5 раз в сутки, курс лечения составляет от 8 до 15 суток, при наличии показаний длительность применения увеличивают.

Серная мазь
Действующее вещество препарата обладает антибактериальным и противопаразитарным эффектом, то есть борется с бактериями и кожными паразитами (подкожными клещами и т.д.), но неэффективен против грибков или вирусов. Серная мазь предупреждает присоединение вторичных инфекций, подсушивает мокнущие элементы сыпи, ускоряет заживление кожных покровов.
Чаще всего она используется в комплексе с другими препаратами - цинковой, салициловой мазью и другими местными средствами. Средство наносится на кожу тонким слоем 2-3 раза в сутки, курс лечения определяется врачом.

Циндол
Циндол - комбинированное местное средство, которое включает оксид цинка, глицерин, крахмал и этиловый спирт. Оно уменьшает зуд, дискомфорт, боль и другие проявления розового лишая, причем особенно эффективно при мокнущих язвах. Циндол снимает раздражение, и отечность, оказывает дезинфицирующее воздействие и значительно облегчает состояние больных.
Мазь содержит сравнительно безопасные компоненты, поэтому имеет минимальное количество противопоказаний - лечение не рекомендуется проводить при индивидуальной непереносимости лекарства. Выпускается в виде суспензии, которую наносят на пораженные места несколько раз в день, курс лечения зависит от выраженности симптомов и распространения патологического процесса.

Противовирусные средства
Точно установить возбудителя розового лишая не удалось, но некоторые исследования доказывают, что его вызывает вирус простого герпеса человека. Соответственно, в терапии заболевания часто применяются местные и пероральные препараты, обладающие противогерпетической активностью. Обычно это лекарства на основе ацикловира - вещества, которое считается наиболее эффективным в борьбе с вирусом.

Ацикловир
Лекарственное средство на основе ацикловира, которое выпускается в форме таблеток. Назначается при инфекционных процессах, вызванных вирусом простого герпеса первого или второго типа. При взаимодействии с ферментами оно образует активное соединение, которое блокирует размножение патогенных клеток.
Стандартная доза составляет 200 мг 4-5 раз в сутки, длительность лечения - 5 дней. Ацикловир не применяется при индивидуальной непереносимости компонентов, склонности к аллергическим реакциям, в возрасте до 2 лет. Перечень побочных эффектов у препарата достаточно большой, начиная расстройствами пищеварения, заканчивая головными болями и галлюцинациями.

Наиболее распространенные препараты на основе ацикловира - Ацикловир, Зовиракс, Герпевир, Панавир.
| Название препарата | Действующее вещество | Производитель | Цена, руб. |
| Ацикловир | Ацикловир | Дарница, Украина | 100 |
| Герпевир | Ацикловир | Киевмедпрепарат, Украина | 750 |
| Зовиракс | Ацикловир | ГлаксоСмитКляйн Мануфактуринг, Италия | 200 |
| Панавир | Ацикловир | Ланафарм, РФ | 400 |
Чаще всего в лечении розового лишая используются таблетки, в запущенных случаях необходимы инъекции и инфузии. Противовирусные средства неэффективны против других разновидностей патогенных микроорганизмов, поэтому перед лечением нужно точно определить возбудителя болезни. При отсутствии результата препарат отменяют, иначе он может вызвать побочные эффекты.

Другие лекарства
При наличии показаний в терапии розового лишая могут использоваться другие лекарственные средства. Если элементы сыпи вызывают болевые ощущения, больным рекомендуется использовать мази и гели с содержанием анестетиков (обычно лидокаин) - Офлокаин, Инфларакс и т.д. При повышении температуры и ухудшении общего самочувствия принимают жаропонижающие препараты и нестероидные противовоспалительные средства - Аспирин, Ибупрофен, Индометацин, Напроксен.
Розовый лишай - незаразное заболевание, поэтому больной не представляет опасности для окружающих даже в периоды обострений.
При присоединении вторичных инфекций при розовом лишае применяются антибиотики, чаще всего эритромицин. Для заживления кожных покровов можно смазывать их Бепантеном, Пантенолом, Солкосерилом или другими мазями, способствующими регенерации.

Народные средства при розовом лишае можно использовать только в комплексе с лекарственными препаратами, иначе можно усугубить течение заболевания и вызвать серьезные осложнения.
Как быстро вылечить розовый лишай
Обычно лечить розовый лишай не требуется - он проходит самостоятельно спустя некоторое время. Но его проявления могут доставлять серьезный дискомфорт и снижать качество жизни больного. Для облегчения состояния назначаются противовоспалительные, антигистаминные и гормональные средства, которые устраняют зуд и боль.
Дополнительно больным следует принимать витамины и иммуностимулирующие средства, носить натуральную свободную одежду, чтобы исключить раздражение кожи. В качестве гигиенических средств нужно использовать натуральное мыло без отдушек и химических добавок, а при ухудшении состояния немедленно обратиться к врачу.
ОПРЕДЕЛЕНИЕ
Розовый лишай Жибера (питириаз розовый, болезнь Жибера, розеола шелушащаяся, pityriasis rosea) – острый воспалительный самостоятельно разрешающийся дерматоз, для которого характерны типичные овальные или монетовидные пятнисто-папулезные и эритематозно-сквамозные очаги, первично располагающиеся на туловище и проксимальной поверхности конечностей.
Классификация
Этиология и патогенез
Причина заболевания неизвестна. Общепризнанной является гипотеза инфекционного, в первую очередь вирусного происхождения. В последние годы особое внимание уделяется роли герпесвирусов 6 и 7 типов в развитии заболевания, однако этиологический агент до настоящего времени не выявлен. Косвенными свидетельствами инфекционной природы заболевания являются его сезонные колебания, наличие продромальных симптомов у некоторых больных, а также характер течения.
Заболевание наблюдается преимущественно у подростков и молодых людей; лица пожилого возраста и дети младшего возраста болеют редко. Как правило, возникает один эпизод заболевания, два и более - встречаются редко. Заболевание чаще развивается весной и осенью.
Клиническая картина
Cимптомы, течение
Диагностика
Лабораторные исследования:
- клинические анализы крови и мочи;
- серологические исследования для исключения сифилиса;
- микроскопическое исследование соскоба с кожи для исключения микоза.
При затруднении диагностики проводится гистологическое исследование биоптатов кожи.
Дифференциальный диагноз
Дифференциальный диагноз проводят с следующими заболеваниями:
1. Себорейная экзема. При экземе не наблюдается характерного расположения элементов по линиям Лангера, отсутствует материнская бляшка, в очагах имеются более крупные сальные чешуйки.
2. Псориаз. При псориазе отсутствует материнская бляшка, кожные высыпания не пятнистого, а папулезного характера. Характерна локализация высыпаний на волосистой части головы, лице, кистях и стопах. Имеются типичные псориатические элементы.
3. Каплевидный парапсориаз. При парапсориазе элементы папулезные, характерны симптомы скрытого шелушения, шелушения в виде облатки, точечные геморрагии; цвет высыпаний более темный, коричневатый.
4. Сифилис. Для сифилитической розеолы характерна более бледная окраска высыпаний. Папулезный сифилид характеризуется присутствием плотного инфильтрата в основании, цвет высыпаний медно-красный. Результаты серологического обследования на сифилис положительные.
5. Микоз гладкой кожи. При микроскопическом исследовании обнаруживаются возбудители микоза.
Лечение
Общие замечания по терапии
Обычно самопроизвольное выздоровление наступает через 4-5 недель от начала заболевания. Неосложненное течение розового лишая лечения не требует. Больным рекомендуется ограничить прием водных процедур, пользование мочалкой, растирание жестким полотенцем. Важно не вызывать раздражения кожи обильным потоотделением, не пропускающей воздуха одеждой из шерсти или синтетики.
При генерализации процесса, выраженном экссудативном характере высыпаний, аллергических проявлениях, экзематизации, наличии зуда показана терапия.
Показания к госпитализации
Отсутствуют.
Схемы лечения
Медикаментозная терапия:
При распространенном поражении кожи, сопровождающемся выраженным зудом:
1. Топические глюкокортикостероидные препараты:
- гидрокортизона бутират крем, мазь 0,1% (С) 1-2 раза в сутки в виде аппликаций в течение 5-7 дней 1
или
- алклометазона дипропионат крем, мазь 0,05% (С) 1-2 раза в сутки в виде аппликаций в течение 5-7 дней 1
или
- метилпреднизолона ацепонат крем, мазь 0,1% (С) 1-2 раза в сутки в виде аппликаций в течение 5-7 дней 2
или
- мометазона фуроат крем, мазь 0,1% (С) 1-2 раза в сутки в виде аппликаций в течение 5-7 дней 1.
2. Антигистаминные препараты
- цетиризина гидрохлорид (С): взрослым и детям в возрасте старше 6 лет суточная доза 10 мг перорально, взрослым - в 1 прием, детям - 5 мг перорально 2 раза в сутки в течение 7-10 дней [2, 4]
или
- лоратадин (С): взрослым и детям в возрасте старше 12 лет - 10 мг перорально 1 раз в сутки; детям в возрасте от 3 до 12 лет с массой тела менее 30 кг - 5 мг перорально 1 раз в сутки, с массой тела более 30 кг - 10 мг перорально 1 раз в сутки в течение 7-10 дней [2, 4]
или
- хлоропирамин (С): детям в возрасте от 1 года до 6 лет - 8,3 мг перорально 2-3 раза в сутки, детям в возрасте от 6 до 14 лет - 12,5 мг перорально 2-3 раза в сутки, взрослым – 25 мг перорально 3-4 раза в сутки в течение 7-10 дней [2, 4]
или
- клемастин (С): детям в возрасте старше 7 лет - 0,5-1 мг перорально 2 раза в сутки, взрослым - 1 мг перорально 2 раза в сутки в течение 7 –10 дней [2, 4].
При осложненных формах заболевания назначают системные глюкокортикостероидные препараты:
- преднизолон (А) 15-20 мг в сутки перорально до купирования основной клинической симптоматики 3.
Немедикаментозная терапия:
Ультрафиолетовая средневолновая терапия с длиной волны 280-320 нм 5 раз в неделю в течение 1-2 недель (С) [2, 4]. При этом виде терапии возможно появление поствоспалительной гиперпигментации.
Требования к результатам лечения
- исчезновение субъективных ощущений;
- отсутствие появления новых высыпных элементов;
- разрешение высыпаний.
Тактика при отсутствии эффекта от лечения
Убедиться в полной элиминации экзогенных провоцирующих факторов. Возможен короткий курс системных глюкокортикостероидных препаратов: преднизолон 15-20 мг в сутки перорально до купирования основной клинической симптоматики (А) 2.
ПРОФИЛАКТИКА
Профилактика вирусной и бактериальной инфекции.
Информация
Источники и литература
Информация
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
| Сила | Описание |
| А | По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
| В | Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
| С | Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных как 2++ |
| D | Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
Читайте также:

