Бетадин для спринцевания при молочнице
Обновлено: 11.05.2024
Проблема вагинальных инфекций знакома практически каждой женщине. Одно из первых мест в структуре заболеваний женских половых органов в настоящее время занимает бактериальный вагиноз, который, по данным литературы, диагностируется у 30–57,6% женщин репродуктивного возраста [1].
Особое коварство данного патологического процесса состоит в том, что он может спровоцировать различные осложнения при планировании ребенка и во время беременности, да и просто причиняет женщине ежедневные бытовые неудобства. Поэтому вопрос эффективного лечения данной патологии весьма актуален. Сегодня на рынке представлен широкий спектр препаратов для лечения вагинальных инфекций. Но далеко не все из них одинаково эффективны [3].
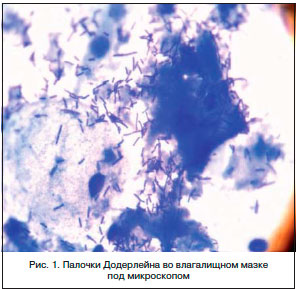
В терапии вагинальных инфекций традиционно применяют две группы препаратов: антибактериальные и антисептические. Антибиотики влияют только на бактерии, не включая вирусы (герпес, вирус папилломы человека) и других представителей патогенной флоры. К тому же антибиотики не создают условий для развития лактобактерий – типичных представителей нормального биоценоза влагалища (рис. 1). Кроме того, залогом успешного лечения является нормализация pH среды влагалища.
Бетадин ® выпускается в виде вагинальных свечей и содержит 200 мг поливинилпирролидона йода, который давно известен своим бактерицидным действием. Высвобождаясь из комплекса с поливинилпирролидоном при контакте с кожей и слизистыми, йод образует с белками клетки бактерий йодамины, коагулирует их и вызывает гибель микроорганизмов. Оказывает бактерицидное действие на грамположительные и грамотрицательные бактерии (за исключением Mycobacterium tuberculosis), анаэробы. Также активен в отношении грибов, вирусов, простейших. Суппозитории изготовлены на водорастворимой основе и при соприкосновении с кожей и слизистыми не оказывают раздражающего действия. Кроме того, находящийся в комплексе с поливинилпирролидоном йод высвобождается постепенно и равномерно.
По сравнению с другими антисептиками Бетадин ® обладает рядом существенных преимуществ:
- эффективнее подавляет размножение микроорганизмов даже в большом разведении;
- физико-химические условия в очаге воспаления мало влияют на действие препарата Бетадин ® ;
- активен в отношении вирусов герпеса и папилломавирусной инфекции;
- нормализует кислотность вагинальной среды и создает условия для быстрого восстановления нормальной микрофлоры влагалища, что является важным фактором для отсутствия рецидивов вагинальной инфекции после лечения.
Препарат отлично зарекомендовал себя в лечении и профилактике инфекций женской половой сферы. Причем начать лечение можно сразу после визита к врачу, не дожидаясь результатов анализов, т. к. Бетадин ® эффективен практически при всех вагинальных инфекциях. А в повседневной жизни женщины препарат обеспечивает профилактику инфекций, передающихся половым путем.
Более того, данный препарат достаточно удобен, поскольку его можно использовать и во время менструации, и в первом триместре беременности, когда лечение воспалений приобретает особую актуальность.
С целью оценки эффективности и переносимости препарата Бетадин ® при лечении бактериального вагиноза нами было проведено специальное исследование.
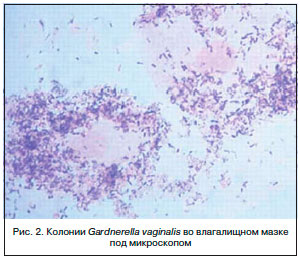
Бактериальный вагиноз (другие названия: вагинальный дисбиоз (дисбактериоз)) – это инфекционный невоспалительный синдром, характеризующийся резким снижением или отсутствием лактофлоры и ее заменой на полимикробные ассоциации анаэробов и Gardnerella vaginalis (рис. 2), концентрация которых достигает 109–1011 КОЕ/мл вагинального отделяемого [1, 2, 4].
Особенностью микрофлоры влагалища является ее изменчивость под действием как экзогенных, так и эндогенных факторов. На микроценоз оказывают влияние физиологические и гормональные изменения (пубертатный период, беременность, менопауза), фазы менструального цикла, различные нарушения менструальной функции, снижение активности иммунных факторов вследствие перенесенных заболеваний, нерегулярного и несбалансированного питания, дисбактериоза кишечника, гиповитаминоза, хронического стресса. Большое значение имеют степень половой активности, использование антибактериальных препаратов, гормонотерапия, хирургические вмешательства. При бактериальном вагинозе, развившемся в результате действия одного или сочетания перечисленных факторов, происходит элиминация лактобацилл, сопровождающаяся колонизацией влагалища строгими анаэробами: Fusobacterium, Mobiluncus, Peptostreptococcus и Gardnerella vaginalis [3, 5].
Факторами риска развития бактериального вагиноза являются:
- ранее перенесенные заболевания половых органов инфекционно-воспалительного характера;
- длительный и бесконтрольный прием антибактериальных препаратов;
- наличие различных нарушений менструального цикла;
- наличие фоновых процессов шейки матки;
- длительное применение внутриматочной контрацепции;
- применение комбинированных оральных контрацептивов.
Нами были обследованы 142 пациентки в возрасте от 18 до 47 лет с клиническими признаками бактериального вагиноза. Диагноз был установлен при помощи микроскопии влагалищных мазков, бактериологического исследования цервикальной слизи, определения количества лактобактерий, обследования на инфекции, передающиеся половым путем, методами полимеразной цепной реакции (ПЦР), реакции иммунной флюоресценции (РИФ).
В качестве основного симптома при бактериальном вагинозе выступали обильные выделения из половых путей белого или серого цвета (93%), иногда пенящиеся (38%), часто с неприятным запахом (76%). Выделения усиливались перед менструацией или после полового акта. Пациентки с длительным существованием процесса (16%) отмечали желто-зеленую окраску влагалищных выделений, а также их густую, тягучую, липкую консистенцию. При осмотре в зеркалах выделения равномерно распределялись по стенкам влагалища и влагалищной части шейки матки и легко удалялись со слизистой марлевым тампоном.
Другие жалобы – на зуд (46%), нарушения мочеиспускания (18%), боли во время полового акта (7%) – встречались гораздо реже. У 14% женщин с бактериальным вагинозом жалобы отсутствовали. Диагноз у последних был поставлен на основании данных микроскопии влагалищных мазков и результатов бактериологического исследования цервикальной слизи.
Таким образом, в зависимости от наличия жалоб бактериальный вагиноз подразделяется на два варианта: бессимптомный и с клиническими проявлениями.
- При бессимптомном течении заболевания отмечается отсутствие клинических проявлений наряду с положительными результатами лабораторных анализов.
- При варианте с выраженными клиническими проявлениями отмечаются длительно существующие (в течение 2–3 лет) выделения – обильные, жидкие, белого или сероватого цвета, с неприятным запахом гнилой рыбы. Характерно частое сочетание с патологическими процессами шейки матки (псевдоэрозией, лейкоплакией, эндоцервицитом, эндометриозом) и рецидивирующее течение. Нередко возникают нарушения менструального цикла по типу олигоменореи или неполноценной второй фазы цикла.
Лечение бактериального вагиноза проводится в два этапа и сводится к:
- селективной деконтаминации (выборочное устранение возбудителей заболевания), для чего назначаются препараты с антимикробным действием, направленные на снижение количества анаэробных микроорганизмов;
- восстановлению нормального или максимально приближенного к норме микробиоценоза влагалища с помощью эубиотиков. Микробиоценоз – микроорганизмы и продукты их жизнедеятельности, которые в нормальном состоянии находятся на слизистых влагалища [6].
Лечение бактериального вагиноза в настоящем наблюдении проводилось согласно протоколу, представленному фармацевтической компанией Egis. Всем пациенткам назначался Бетадин ® по 1 свече в сутки во влагалище в течение 14 дней. Эффективность терапии оценивали на основании клинических данных и результатов лабораторных исследований.
До лечения при микроскопии влагалищного мазка количество лейкоцитов колебалось от 8 до 22 в поле зрения, что соответствовало второй (43%) и третьей (57%) степени чистоты влагалищного содержимого. На этом фоне в бактериальных посевах у 37% женщин была выявлена Candida albicans, у 19% – Staphylococcus epidermidis в концентрации 106 КОЕ, у 17% – Enterococcus fecalis и у 23% – Staphylococcus saprophyticus (104 КОЕ). В 67% наблюдений в большом количестве были выявлены ключевые клетки (гарднереллы), в 11% определялись условно-патогенные штаммы уреаплазмы, а в 6% – микоплазмы, выявленные методами ПЦР и РИФ. Лактобактерии отсутствовали у 27%, в концентрации 102 КОЕ обнаружены у 22%, 103 КОЕ – у 36%, 104 КОЕ – у 13% и только у 2% пациенток лактобактерии были выявлены в концентрации 105 КОЕ.
После проведенного лечения при первом и втором контрольных обследованиях методом РИФ мы не выявили условно-патогенные микроорганизмы.
После проведенной терапии уже на втором визите жалоб не предъявляла ни одна пациентка. Анализ лабораторных данных показал, что через 1 нед. после проведенной терапии только у 2 пациенток был высеян Staphylococcus epidermidis, а при втором контрольном визите у всех женщин отсутствовала условно-патогенная флора и был отмечен рост титра лактобактерий.
После курса лечения препаратом Бетадин ® проводили терапию эубиотиками, на фоне которых нормализовался биоценоз влагалища, титр лактобактерий при повторном исследовании был в пределах нормы.
Через 4 нед. после проведенной терапии у 96% пациенток пейзаж влагалищного мазка нормализовался: количество лейкоцитов было 2–6 в поле зрения. В бактериальных посевах после лечения условно-патогенная флора не выявлялась.
До лечения ни в одном наблюдении не был выявлен нормальный титр лактобактерий. Независимо от схемы лечения, с применением эубиотиков или без них, при контрольном исследовании у 69% женщин титр лактобактерий был в пределах нормы.
Через 1 мес. после терапии жалобы на умеренные выделения из половых путей, не сопровождавшиеся зудом и неприятным запахом, предъявляли лишь 5% женщин. Кроме того, в процессе терапии препаратом Бетадин ® пациентки в подавляющем большинстве наблюдений не отмечали каких-либо побочных реакций, связанных с применением свечей, в виде неприятных ощущений в области наружных половых органов и влагалища (жжения, зуда, отека и т. д.).
Таким образом, проведенные нами исследования показали высокую эффективность препарата Бетадин ® при лечении бактериального вагиноза и смешанной урогенитальной инфекции. У 100% пациенток через 1 мес. после терапии полностью исчезли клинические симптомы бактериального вагиноза и у 96% нормализовался микробный пейзаж влагалища.
Успешное лечение бактериального вагиноза зависит от правильной диагностики и патогенетически обоснованной терапии (т. е. лечения, воздействующего на все звенья процесса развития дисбактериоза влагалища) [7]. Для предупреждения возникновения новых эпизодов бактериального вагиноза рекомендуется использование вагинальных антисептиков (свечи Бетадин ® ) и пробиотиков.
Для цитирования: Тихомиров А.Л., Лубнин Д.М. Бетадин в практике врача-гинеколога. РМЖ. 2001;6:243.
Кафедра акушерства и гинекологии ФПДО МГМСУ
П осле внедрения в широкую практику ПЦР–методики выявления микроорганизмов “банальный” кольпит, на протяжении полувека требовавший от гинеколога устало напоминать пациентке о полезности спринцевания настоем ромашки, оказался не настолько “прост”. Хламидии, микоплазмы, уреаплазмы и прочие микроорганизмы заставили гинекологов постигать “высший пилотаж” антибиотикотерапии, использовать подчас многокомпонентные длительные схемы, побочные эффекты которых в ряде случаев тяжелее излечиваемого заболевания. Полностью ввело в заблуждение практикующих гинекологов появление термина “бактериальный вагиноз”. Любые описания этого патологического состояния влагалища в первую очередь рассчитаны на микробиологов, а рекомендуемые терапевтические подходы крайне противоречивы.
С другой стороны, неуклонно растет количество заболеваний, передающихся половым путем, а современные социальные нормы поведения и отношение к проблеме государства не предполагают будущего его сокращения.
Бетадин представляет собой комплексное соединение йода и поливинилпирролидона (ПВП) – инертного синтетического полимера, выполняющего роль носителя. Поэтому все фармакологические свойства препарата связаны только с йодом. Сразу возникает вопрос, чем в таком случае Бетадин отличается от ваты с йодом? В ходе соприкосновения с кожей и слизистыми находящийся в комплексе с ПВП йод высвобождается постепенно, равномерно, не проявляя раздражающего действия.
Йод относится к группе галогеновых антисептиков, спектр действия его распространяется на грамположительные и грамотрицательные бактерии, грибы, вирусы и простейшие. Бактерицидное действие йода объясняется его сильными окислительными свойствами, он активно взаимодействует с аминокислотами белков, в результате чего меняется четвертичная структура белка, теряется его каталитическая и энзимная активность. В основном йод нарушает структуры бактериальных трансмембранных белков и ферментов, не имеющих мембранной защиты.
По сравнению с другими антисептиками у Бетадина есть ряд существенных преимуществ. Во–первых, Бетадин эффективнее других антисептиков подавляет размножение микроорганизмов даже в большом разведении (вплоть до 1/256). Кроме этого, физико–химические условия в очаге воспаления, обусловливаемые рН, белком, кровью, ферментами, мало влияют на действие Бетадина. Во–вторых, у Бетадина самый широкий противовирусный спектр действия, включающий энтеровирусы, вирусы полиомиелита и герпеса, а также аденовирусы и вирусы гриппа.
В практике врача–гинеколога Бетадин – крайне необходимый препарат. Первой (и основной) областью применения Бетадина является профилактика послеоперационных осложнений. В частности, показателен наш опыт. Перед проведением аборта или диагностического выскабливания 80 женщинам был назначен Бетадин в течение 7 дней по 1 свече 2 раза в день, а непосредственно перед процедурой произведена ультразвуковая резонансная инстилляция в цервикальный канал 10% раствора Бетадина в течение 2 минут. В результате мы не зафиксировали ни одного случая воспалительных осложнений как в день выписки, так и через 10 дней. Из 80 женщин, которым не проводилась превентивная терапия Бетадином, 45% в послеоперационном периоде пришлось назначать антибиотики.
Сходные результаты были получены в исследовании саратовских коллег. Им удалось не только выявить эффективность Бетадина для профилактики воспалительных осложнений после проведения медицинского аборта женщинам, страдающим хроническими воспалительными заболеваниями органов малого таза, но и показать его преимущество перед другим антисептиком – хлоргексидином [1].
Таким образом, для Бетадина четко обозначилась одна из областей применения – профилактика воспалительных заболеваний. Однако еще более актуальным является вопрос о применении Бетадина при бактериальном вагинозе, поскольку до сих пор не решен вопрос о природе этого патологического состояния и о рациональных методах его лечения. Традиционные схемы лечения этого заболевания порой сами провоцируют дисбиоз влагалища.
Вопросы этиологии, патогенеза и, соответственно, эффективной терапии этого патологического состояния остаются открытыми. Противоречия начинают проявляться уже в вопросе критериев постановки диагноза. Так, широко известны четыре диагностические признака Амселя (рН более 4,5; белые гомогенные выделения, покрывающие всю слизистую влагалища; положительный тест с КОН; наличие “ключевых” клеток), однако существует также балльная диагностическая система Ньюджента (Nugent) [2]. Эта система основана на подсчете бактерий в мазке, окрашенном по Граму, определенной морфологии и характере окрашивания, соответствующих лактобактериям, гарднереллам и мобилункусу. При сумме от 7 до 10 баллов ставится диагноз “бактериальный вагиноз”, от 4 до 6 – промежуточное состояние флоры, а менее 3 баллов – норма. Система Ньюджента применяется на Западе наравне с критериями Амселя. Вместе с тем в одном многоцентровом исследовании было показано, что у 11% женщин с диагнозом бактериальный вагиноз по критериям Амселя система Ньюджента не подтверждала диагноз, а у 30% женщин с бактериальным вагинозом по системе Ньюджента отсутствовали критерии Амселя. Кроме того, в 50% случаев бактериальный вагиноз вообще протекает бессимптомно [3].
Бактериальный вагиноз нельзя отнести к заболеваниям, передающимся половым путем. Это было убедительно показано в исследовании, где бактериальный вагиноз был выявлен у 12% из 52 девственниц подросткового возраста и у 15% из 68 девочек той же возрастной группы, уже живших половой жизнью [4]. Тем не менее бактериальный вагиноз передается половым путем среди женщин при гомосексуальных связях. Так, очень высока встречаемость бактериального вагиноза среди лесбиянок [5].
В нашей стране к триггерным факторам развития бактериального вагиноза в большей мере относят эндогенные факторы, а к экзогенным причисляют факторы, по сути, встречающиеся реже, нежели сам бактериальный вагиноз. В зарубежной литературе наоборот, среди основных триггерных факторов развития бактериального вагиноза называют экзогенные причины, такие как частые, незащищенные половые контакты, частые влагалищные души, смена полового партнера, ношение облегающего негигроскопичного белья, куннилингус, характер флоры припуциального мешка у партнеров и другие факторы [2].
Терапия бактериального вагиноза уже длительное время остается неизменной и включает в себя назначение метронидазола или его аналогов per os или 2% крема клиндамицина или метронидазола per vaginum.
Начало широкого применения Бетадина в гинекологической практике в нашей стране выявило его эффективность и в лечении бактериального вагиноза. По данным Н.В. Рымашевского и соавт. [7], изучавших количественную характеристику влагалищной микрофлоры пациенток с урогенитальными расстройствами в репродуктивном возрасте, после применения Бетадина значительно снижалось количество микроорганизмов, обусловливающих клинику бактериального вагиноза, таких как гарднереллы, мобилункусы, пептококки и пептострептококки. В то же время на фоне терапии Бетадином не всегда происходит самостоятельное восстановление количества лактобактерий и бифидобактерий, являющихся важным компонентом нормального микробиоценоза влагалища. Поэтому с целью повышения эффективности терапии бактериального вагиноза, после 7 дней применения Бетадина по 1 свече 2 раза в день иногда необходимо проведение реабилитационного этапа эубиотиками лакто– и бифидумбактерином интравагинально 2 раза в день по 5 доз в течение недели.
Учитывая существенную роль экзогенных факторов в развитии бактериального вагиноза, возможна его профилактика. В частности, с этой целью можно применять вагинальные суппозитории Бетадин. Он незаменим в ситуации незащищенного полового акта или разрыва презерватива. Бетадин может заменить частые влагалищные души и спринцевания у женщин, склонных к мизофобии (боязнь заражения). Кроме того, с профилактической целью Бетадин может применяться в пременструальный период у женщин с частыми рецидивами бактериального вагиноза, поскольку именно в этой фазе рН влагалища повышается, что может способствовать активации роста анаэробов.
Помимо профилактики и лечения бактериального вагиноза, Бетадин прямо и косвенно предотвращает развитие и других, более серьезных заболеваний. Это связано с тем, что на фоне бактериального вагиноза значительно повышается чувствительность к заражению различными инфекциями, передающимися половым путем, в частности, ВИЧ–инфекцией [6].
Таким образом, необходимо четко обозначить основные области применения Бетадин. Во–первых, Бетадин, как антисептик, применяют для лечения и профилактики бактериального вагиноза. Во–вторых, Бетадин применяется для профилактики воспалительных заболеваний органов малого таза при инвазивных вмешательствах (установка ВМС, аборты, диатермокоагуляция). В–третьих, в повседневной жизни женщины Бетадин обеспечивает профилактику инфекций, передающихся половым путем. Кроме того, Бетадин – хорошая альтернатива частым влагалищным душам и спринцеваниям. И последнее. При применении Бетадина важно помнить – чем раньше он использован, тем реже нужны антибиотики.
Бетадин (торговое название)
1. Чувашкин Д.Н., Михайлов А.В., Яровская Н.П. Бетадин в предоперационной подготовке пациенток, страдающих хроническими воспалительными заболеваниями органов малого таза., РМЖ 2001г.репринт
2. Phillip E. Hay Recurrent bacterial vaginosis, Dermatologic Clinics, Vol. 16, № 4, Oct. 1998
3. Jane R. Schwebke Asymptomatic bacterial vaginosis: Response to therapy, Am. J. Obstet. Gynecol. Vol. 183, № 6, Dec. 2000
4. Bump RC, Buesching WJ: Bacterial vaginosis in virginal and sexually active adolescent females: Evidence against exclusive sexual transmission. Am J Obstet Gynecol Vol.158:935, 1988
5. Berger BJ, Kolton S, Zenilman JM, et al: Bacterial vaginosis in lesbians: A sexually transmitted disease. Clin Infect Dis 21:1402, 1995
6. Draper DL, Landers DV, Krohn MA, Hillier SL et al. Levels of vaginal secretory leukocyte protease inhibitor are decreased in women with lower reproductive tract infections Am. J. Obstet. Gynecol. Vol. 183, № 5, Nov. 2000
7. Н.В. Ромашевский и соавт. “Опыт применения Бетадина (EGIS) для коррекции влагалищных дисбиозов у пациенток репродуктивного возраста”, Вестник Российской ассоциации акушеров–гинекологов, 2000, №1

16.03.2001 Генитальный герпес у женщин
Московский городской противогерпетический центр

16.03.2001 Опыт применения наксоджина для лечения б.
Поликлиника ОАО "Газпром", Москва
Зарегистрируйтесь сейчас и получите доступ к полезным сервисам
Данный информационный сайт предназначен исключительно для медицинских, фармацевтических и иных работников системы здравоохранения.
Информация не должна быть использована для замены непосредственной консультации с врачом и для принятия решения о применении продукции самостоятельно.
На основании вышесказанного, пожалуйста, подтвердите, что Вы являетесь действующим медицинским или фармацевтическим работником, либо иным работником системы здравоохранения.
Извините, но этот веб-сайт предназначен исключительно для специалистов здравоохранения.
Для цитирования: Тихомиров А.Л., Сарсания С.И., Тускаев К.С. Актуальность применения повидон-йода в практике акушера-гинеколога. РМЖ. Мать и дитя. 2014;22(1):50.
За последнее десятилетие инфекционно-воспалительные заболевания не утратили своей значимости в структуре гинекологических заболеваний. На протяжении времени меняется только приоритет того или иного возбудителя, частота, значимость различных осложнений, появление и выделение новых штаммов и патогенных микроорганизмов в различных биоптатах. Частое и подчас избыточное, не всегда обоснованное использование антибиотиков привело к тому, что произошел целый ряд изменений как характеристик патогенных микроорганизмов, так и состава микрофлоры человека.
В настоящее время обращает на себя внимание частота рецидивов вирусных заболеваний, специфических и неспецифических вульвовагинитов, бактериального вагиноза (БВ). Отмечено, что вагиниты относятся к заболеваниям, которые сами по себе не представляют прямой угрозы здоровью женщины, однако при данных состояниях в нижних отделах полового тракта накапливаются и постоянно сохраняются в высоких концентрациях условно-патогенные микроорганизмы, которые являются основными возбудителями гнойно-воспалительных заболеваний органов малого таза [16]. Доказана роль БВ как триггера воспалительных заболеваний органов малого таза. Остаются актуальными вопросы ранней и адекватной диагностики, профилактики распространения инфекционно-воспалительных заболеваний.
Так, все более широкое применение находят хорошо всем известные препараты йода, в особенности его различные комплексные соединения.
Биологически активное вещество повидон-йод представляет собой свободный комплекс элементарного йода с нейтральным, амфипатическим органическим соединением – поливинилпирролидоном, который служит в качестве резервуара с замедленным высвобождением йода. Повидон-йод – антисептик широкого спектра действия, обладающий бактерицидными, спороцидными и антивирусными свойствами (т. е. спектр действия распространяется на грамположительные и грамотрицательные бактерии, грибы, вирусы, простейшие и даже прионы). Прионы – особый класс инфекционных агентов, представленных белками с аномальной третичной структурой и не содержащих нуклеиновых кислот. Прионы не являются живыми организмами, но они могут размножаться, используя функции живых клеток (в этом отношении прионы схожи с вирусами). Прион – это белок с аномальной трехмерной (третичной) структурой, способный катализировать конформационное превращение гомологичного ему нормального клеточного белка в себе подобный (прион).
Повидон-йод (Бетадин) является антисептическим и дезинфицирующим препаратом, антимикробное действие которого обусловлено бактерицидностью. Бактерицидное действие йода объясняется его сильными окислительными свойствами. Йод повреждает клеточные стенки патогенных микроорганизмов за счет окисления аминокислот бактериальных белков, содержащих SH- и OH-группы. В основном это бактериальные ферменты и трансмембранные белки, не имеющие мембранной защиты. При окислении изменяется их четвертичная структура, и они теряют каталитическую и энзимную активность. Интрацеллюлярно йод блокирует систему транспорта электронов в цитоплазматической мембране бактерий. Эффект развивается быстро, обычно в течение 15–60 с. Спектр действия Бетадина представлен в таблице 1.
Среднее время антимикробного воздействия на микроорганизмы:
- Грам+/грам- – 15–30 с;
- вирусы – 15 с;
- грибы – 15–30 с;
- трихомонады – 30–60 с.
Бетадин – это комплексное соединение йода и поливинилпирролидона (ПВП), который является инертным синтетическим полимером и выполняет роль носителя, не обладающего токсичными и антигенными свойствами, способен обратимо присоединять другие вещества, такие как лекарственные токсины, препараты, гормоны. Все фармакологические свойства препарата связаны непосредственно с йодом, при этом теряется свойство вызывать жжение тканей при нанесении, но сохраняется высокая бактерицидная активность, что позволило расширить области его применения как антисептического средства. В ходе соприкосновения с кожей и слизистыми находящийся в комплексе с ПВП йод высвобождается постепенно и равномерно, что проявляется тонким окрашенным слоем, который сохраняется до тех пор, пока не освобождается все количество йода, действует более медленно и продолжительно [Никулин В.Н., Герасименко В.В., Свирская Е., 2008]. Благодаря полимерной молекуле йод проникает глубоко в рану, в воспаленные ткани и под струп. Проникновение в ткани на глубину около 1 мм не препятствует нормальным процессам регенерации.
По сравнению с другими антисептиками у повидон-йода есть ряд существенных преимуществ:
- эффективнее других антисептиков подавляет размножение микроорганизмов даже в большом разведении (вплоть до 1/256);
- физико-химические условия в очаге воспаления, обусловливаемые рН, белком, кровью, ферментами, мало влияют на действие повидон-йода;
- обладает наиболее высокой специфической активностью в отношении большинства инфекций и более широким противовирусным спектром действия (энтеровирусы, вирусы полиомиелита, герпеса, аденовирусы, вирусы гриппа, а также HРV).
Доказана высокая эффективность повидон-йода в местной терапии герпетических поражений слизистых оболочек [15] и высокая активность в профилактике передачи папилломавирусной инфекции половому партнеру [14]. При этом отмечено, что папилломавирус не чувствителен к другим антисептикам. В некоторых исследованиях повидон-йод проявил себя как более эффективное средство в лечении и профилактике вирусных инфекций по сравнению со специфическими противовирусными средствами.
По данным S. Tsutomu, S. Junko (1996–1998), R. Kawana и соавт. (1998), E. Shanbrom (1996):
- противоинфекционные средства, содержащие повидон-йод, могут использоваться для борьбы с болезнями, вызванными ВИЧ, хламидиями, гонококками, трепонемой и вирусом простого герпеса (табл. 2);
- не описано ни одного факта развития резистентности микроорганизмов к повидон-йоду, несмотря на длительный период применения в хирургической практике;
- отсутствие системного эффекта за счет больших размеров комплекса (400–4000 kDa) повидон-йода;
- повидон-йод, в отличие от других антисептиков, нормализует кислотность вагинальной среды, чем создает условия для быстрого восстановления нормальной микрофлоры влагалища, что является важным фактором отсутствия рецидивов вагинальной инфекции после лечения.
- для лечения банальных вагинитов;
- для профилактики в повседневной жизни (незащищенный половой акт при случайной связи, посещение сомнительного бассейна в сауне, изнасилование и т. д.);
- перед введением внутриматочной спирали (ВМС);
- перед плановыми хирургическими гинекологическими вмешательствами и далее совместно с приемом антибиотиков в течение всего курса антибиотикотерапии;
- перед лечением миомы матки методом эмболизации маточных артерий;
- перед чрезвлагалищной микрокатетерной баллонной рентгеноконтрастной реканализацией маточных труб при лечении бесплодия;
- в комплексном лечении поражений шейки матки.
В отношении профилактики послеоперационных осложнений показательно одно из наших исследований. Перед проведением аборта или диагностического выскабливания 80 женщинам был назначен Бетадин в течение 7 дней по 1 свече на ночь, а непосредственно перед процедурой проведена ультразвуковая резонансная инстилляция цервикального канала 10% раствором Бетадина в течение 2 мин. В результате мы не зафиксировали ни одного случая воспалительных изменений ни в день выписки, ни через 10 дней. Из 80 женщин, которым не проводилась превентивная терапия Бетадином, 45% в послеоперационном периоде пришлось назначать современные антибиотики. Проведенное нами исследование свидетельствует о том, что около 45% больных в оперативной гинекологии имеют нарушения микроценоза влагалища, что может стать причиной развития инфекционных осложнений после хирургических вмешательств на органах малого таза. При этом не оправдано введение антибиотиков задолго до операции (не обеспечивают предоперационную деконтаминацию больной, существенно возрастает риск появления антибиотикорезистентных микроорганизмов).
Эффективности Бетадина посвящено большое количество исследований, тем не менее, в них не уделяется должного внимания индивидуальной переносимости данного препарата женщинами. С этой целью нами было проведено еще одно изучение. В исследовании приняли участие 60 женщин. У 20 из них свечи Бетадин назначали перед инвазивными процедурами (аборт, раздельное диагностическое выскабливание, установка ВМС), у 20 – параллельно приему антибиотиков, 10 женщин использовали Бетадин с профилактической целью и 10 пациенткам Бетадином проводили лечение вагинита.
Широкий спектр действия Бетадина дает большие возможности его применения при таких заболеваниях, как:
- вагиниты любой этиологии (бактериальной, грибковой, вирусной, трихомониаз);
- бактериальный вагиноз;
- хламидийная, уреаплазменная и микоплазменная инфекция (в комплексе этиотропной терапии);
- генитальный герпес и остроконечные кондиломы (в качестве местного этиотропного препарата и для профилактики суперинфекции);
- вагиниты смешанной этиологии (до 30% всех вагинитов – смешанные!) – препарат выбора.
При применении Бетадина важно помнить: им можно начать лечение сразу после взятия мазка. Чем раньше начат использоваться препарат, тем реже возникает необходимость в антибиотиках. Длительное антибактериальное лечение хронических неспецифических вульвовагинитов изменяет эндогенную микрофлору, обусловливая увеличение числа устойчивых к действию антибактериальных препаратов штаммов. Именно поэтому большинство исследователей главную роль отводят местному лечению вульвовагинитов. Преимущества местного лечения заключаются в минимальном риске побочных реакций, простоте и удобстве применения, в отсутствии противопоказаний (кроме индивидуальной непереносимости препарата) и возможности применения при экстрагенитальной патологии [2].
Учитывая определенную чувствительность папилломавирусной инфекции и способность повидон-йода проникать под струп, мы использовали Бетадин при хирургических методах лечения патологии шейки матки в объеме эксцизий/конизаций. В первой группе (20 чел.) после хирургического лечения шейки матки назначали Бетадин по 1 свече на ночь в течение 10 дней, во второй (20 чел.) – перед деструктивным лечением в течение 3 дней и после лечения шейки матки в течение 7 дней Бетадин по 1 свече на ночь, в третьей (20 чел.) – после хирургического лечения шейки матки назначали свечи, содержащие декспантенол + хлоргексидина биглюконат. В первой и второй группе отмечена более быстрая эпидермизация шейки матки на 5±3 дня, причем существенной разницы в эпидермизации шейки матки в 1-й и 2-й группах (с применением Бетадина) не отмечено.
Бетадин имеет большое значение в прегравидарной деконтаминации женщин, может применяться с целью лечения БВ и смешанных вагинитов в I триместре беременности, когда нежелательно использовать антибактериальные препараты. Бетадин применяют для дезинфекции на этапах подготовки к родам или кесареву сечению, во время родов, для обработки кожи, пуповины и глазной щели у новорожденных. Клинический опыт показал, что обработка кожи новорожденных 0,1% раствором Бетадина полностью исключает возможность развития нозокомиальной инфекции. Важно отметить также, что раствор Бетадина более эффективен и менее токсичен, чем традиционные средства для профилактики конъюнктивита у новорожденных. Белорусские исследователи [Сафина М.Р., Солошкина Д.А., 2006] сообщают об убедительных результатах применения Бетадина для лечения смешанных вагинальных инфекций у беременных в I триместре. Оценка эффективности терапии проводилась через 7–8 сут. Критериями излеченности считались субъективная оценка пациентки, уменьшение влагалищных выделений и нормализация бактериоскопической картины при контрольном исследовании мазка. В группе беременных, у которых применяли Бетадин, клиническая излеченность смешанных инфекций достигала 91%, что совпадает с данными литературы. Применение этого препарата в течение 7 дней на сроке 37–40 нед. беременности является эффективным способом профилактики септических осложнений после родов через естественные родовые пути, а также после оперативного родоразрешения. Предродовая профилактика снижает частоту возникновения в родах травматического повреждения тканей родового канала и улучшает результаты заживления послеродовых травм [12].
Кроме профилактики воспалительных заболеваний при проведении инвазивных процедур Бетадин незаменим в ситуациях незащищенного полового акта, изнасилования или разрыва презерватива, когда существует вероятность заражения от полового партнера. В этих случаях скорейшее введение Бетадина с последующим его использованием по 1 свече на ночь в течение 7 дней позволяет избежать развития воспалительного процесса.
Бетадин может заменить частые влагалищные души и спринцевания у женщин, склонных к мизофобии (боязнь заражения). Кроме этого, с профилактической целью Бетадин может применяться в предменструальный период у женщин с частыми рецидивами БВ, поскольку именно в этой фазе рН влагалища повышается, что может способствовать активации роста анаэробов.
Таким образом, необходимо четко обозначить основные области применения препарата Бетадин. Во-первых, Бетадин является антисептиком, его задача – не лечение, а профилактика, хотя в отношении БВ Бетадин может рассматриваться с терапевтической точки зрения. Бетадин применяется для профилактики воспалительных заболеваний органов малого таза при инвазивных вмешательствах и инфекционных осложнениях в акушерстве. Использование Бетадина в комбинации с антибиотиками позволяет снизить частоту развития кандидозного вульвовагинита. В повседневной жизни женщины Бетадин – это профилактика БВ и инфекций, передающихся половым путем.
Для цитирования: Лапина И.А. Применение различных концентраций раствора Бетадина (повидон-йод) в гинекологической практике. РМЖ. Медицинское обозрение. 2014;22(4):298.
Своевременная профилактика инфекционных осложнений при проведении оперативных вмешательств в гинекологической практике остается приоритетным направлением уже длительное время. В оперативной гинекологии используются разные по объему и направленности вмешательства, а также различные по характеру оперативные доступы. В практике в основном применяются 2 вида доступов: абдоминальный и влагалищный, однако существуют различные их варианты и сочетания. Использование различных доступов ставит перед хирургом задачу адекватной местной профилактической обработки вне зависимости от вида операции. К гинекологическим операциям с высоким риском инфекционных осложнений относятся влагалищная и абдоминальная экстирпация матки, операции по поводу воспалительных заболеваний органов малого таза и злокачественных опухолей.
Наиболее частыми возбудителями инфекционных осложнений после гинекологических операций являются грамположительные и грамотрицательные, аэробные и анаэробные бактерии, представители нормальной микрофлоры влагалища. Чаще всего это Echerichia coli, Enterobacter spp., Klebsiella spp, Streptococcus spp., Fusobacterium spp. [1]. Несмотря на осведомленность о спектре микрофлоры и большой арсенал медикаментозных препаратов, уровень инфекционных осложнений остается достаточно высоким, что диктует необходимость проведения множества исследований для определения оптимальной схемы антимикробной профилактики и снижения риска раневой инфекции у гинекологических больных.
Механизм действия: действующим веществом препарата является йод, который обеспечивает широкий спектр бактерицидного, противовирусного и антимикотического действия. Антибактериальный эффект Бетадина проявляется в результате постепенного выделения йода из препарата при нанесении на слизистые или кожу. Высвобождаясь, йод воздействует на аминокислоты, содержащиеся в протеинах и энзимах микроорганизма, что приводит к гибели или обезвреживанию клетки. Действие препарата начинается через 15–20 с после соприкосновения с кожей или слизистой оболочкой, а полное уничтожение большей части микроорганизмов происходит менее чем за 1 мин. В результате воздействия на аминокислоты клеток йод обесцвечивается, поэтому потеря цвета препарата после нанесения на кожу, раневую, ожоговую поверхность или слизистую оболочку указывает на его эффективность. Раздражающий эффект йода блокируется включенным в препарат поливинилпирролидоном, поэтому при местном применении Бетадин не вызывает побочных эффектов.
Благодаря большому размеру комплексной молекулы Бетадин плохо проникает через биологические барьеры, тем самым не оказывая системного действия йода. Проникновение в ткани на глубину около 1 мм не препятствует нормальным процессам регенерации. За счет постепенного высвобождения йода Бетадин действует длительно.
Антибактериальный спектр: Бетадин обладает широким спектром бактерицидного действия, оказывая губительное действие в отношении бактерий, грибов, простейших, спор, вирусов (в т. ч. ВИЧ) (табл. 1).
В данной статье мы рассмотрим применение 10% раствора Бетадина, который используется в концентрированном виде, а также в виде водных растворов различной концентрации.
Показания к применению различных концентраций раствора Бетадина в практике гинеколога:
- дезинфекция рук хирурга перед оперативным вмешательством (10% раствор);
- дезинфекция кожи или слизистых оболочек перед хирургическим вмешательством (10%, 5% раствор);
- обработка кожи перед проведением биопсии, инъекций, пункции (10% раствор);
- санация влагалища в комплексном лечении кольпитов различной этиологии (0,5–1% раствор);
- профилактика и лечение осложнений после инвазивных манипуляций (5% раствор);
- обработка родовых путей в акушерской практике (10% раствор);
- обработка мелких ран наружных половых органов (10% раствор);
- местное лечение вирусных поражений (вирус простого герпеса, вирус папилломы человека) в составе комплексной терапии (10%, 5% растворы).
Преимуществами применения раствора Бетадина при проведении гинекологических операций влагалищным доступом являются:
- воздействие на любую патогенную и условно-патогенную флору;
- отсутствие привыкания вагинальной флоры к препарату;
- наличие глубокого проникновения йода в слизистую оболочку и обеспечение высокого клинического эффекта и длительности действия;
- хорошая переносимость и отсутствие побочных реакций.
Множество исследований было посвящено сравнительной характеристике свойств различных антисептических растворов для лечения и профилактики внутрибольничной инфекции. Наиболее часто употребляемые растворы – это препараты йода (Бетадин) и хлоргексидин (табл. 2) [3, 4].
Как показано в таблице 2, применение препарата Бетадин при отсутствии противопоказаний является предпочтительным, учитывая его широкий спектр противомикробной активности. Однако более длительное действие хлоргексидина при меньшем противомикробном действии может служить ключом к определению разницы показаний для назначения этих препаратов [7].
I этап. Первым этапом нашего исследования явилось применение различных концентраций раствора Бетадина для обработки кожи перед проведением плановых операций, выполненных из абдоминального доступа.
Цель исследования – изучить эффективность различных концентраций раствора Бетадина на микробиологические характеристики операционного поля после обработки.
Материалы и методы: нами было проведено микробиологическое исследование операционного поля 52 женщин перед проведением им планового вмешательства. Показаниями для оперативного лечения явились множественные миомы матки больших размеров – у 21 больной, опухоли яичников – у 13, эндометриоидные кисты яичников – у 16, бесплодие – у 2 пациенток.
22 больным операция была проведена лапаротомным доступом, 30 пациенток подверглись лечению путем лапароскопии.
Критерии исключения из исследования:
- чувствительность к йоду;
- гипертиреоз;
- аденома щитовидной железы;
- беременность;
- почечная недостаточность.
Больные были разделены на 3 группы. В 1-ю вошла 21 пациентка (табл. 3), обработка проводилась 10% Бетадином (концентрированным). 2-ю группу составили 18 женщин, подготовку осуществляли 5% раствором (разведение 1:2). В 3-й группе 13 пациенткам была выполнена обработка 1% раствором (разведение 1:10). Обработка проводилась дважды с экспозицией в 2 мин. Раствор наносился путем смазывания. Через 2 мин. после окончания обработки был взят посев с поверхности кожи.
После получения результатов микробиологического исследования в 1-й и 2-й группах посев роста не дал. В 3-й группе у 12 (92,3%) пациенток бактериального роста выявлено не было, однако у 1 (7,7%) пациентки был выявлен скудный рост Staphylococcus spp. Таким образом, можно предположить, что обработка кожи как 10%, так и 5% раствором Бетадина является достаточной для получения микробиологической стерильности и проведения оперативного вмешательства. Тогда как применение 1% Бетадина сразу может не дать необходимого результата и требует повторного нанесения, что не отвечает целям и задачам предоперационной профилактической обработки, и, следовательно, раствор не может быть использован в данном случае.
1% раствора Бетадина эффективен для проведения длительной санационной обработки как в качестве монотерапии, так и в составе комплексного лечения. Однако, учитывая столь малое количество наблюдений, полученные результаты не являются достоверными, требуется продолжение исследований в данном направлении.
II этап. На втором этапе исследования были проведены обследование, лечение и динамическое наблюдение 49 пациенток, подвергшихся плановой гистероскопии и раздельному диагностическому выскабливанию по поводу полипов эндометрия, гиперплазии эндометрия, аденомиоза, диагностической гистероскопии для выявления причины бесплодия (табл. 4). Все пациентки были амбулаторно обследованы. В перечень необходимого обследования вошли: клинический анализ крови, общий анализ мочи, биохимический анализ крови, коагулограмма, анализ крови на ВИЧ, гепатиты, RW, УЗИ органов малого таза и брюшной полости, флюорография, консультация терапевта, бактериоскопическое исследование отделяемого из цервикального канала и влагалища (I и II степень чистоты).
Возраст пациенток обеих групп составил от 34 до 68 лет.
Критерии исключения из исследования:
- длительные ациклические кровяные выделения; анемия;
- чувствительность к йоду;
- гипертиреоз;
- аденома щитовидной железы;
- обострение воспалительного процесса любой локализации;
- почечная недостаточность.
Все пациентки были распределены на 2 группы. Пациенткам 1-й группы (28 человек) при проведении малой гинекологической операции была проведена обработка влагалища 10% раствором Бетадина двукратно – до и после оперативного вмешательства. После манипуляции в качестве профилактики воспалительных заболеваний пациенткам 1-й группы назначался короткий курс антибиотиков общего спектра. Пациенткам 2-й группы (21 человек) также была осуществлена обработка влагалища концентрированным раствором Бетадина двукратно, однако профилактический курс антибактериальной терапии не назначался ввиду полного клинико-лабораторного обследования и отсутствия указаний на воспалительный процесс (наличие нормального уровня лейкоцитов крови и нормобиоза влагалища).
Длительность оперативного вмешательства в обеих группах статистически не отличалась и составила 16,2±2,4 мин. Контроль за пациентками осуществлялся в течение 2-х нед., первые 3 сут пациентки находились под стационарным наблюдением, далее ведение оставалось амбулаторным. В стационаре больным проводился контроль клинического анализа крови, УЗИ-контроль органов малого таза в динамике. Отклонений от нормальных показателей зафиксировано не было.
Ни в одной из обследованных групп не выявлено осложнений воспалительного характера, однако в 1-й группе у 2 пациенток (7,1%) отмечена аллергическая реакция по типу крапивницы на введение антибактериальных препаратов. Ни у одной пациентки 2-й группы аллергических реакций отмечено не было.
Таким образом, можно сделать вывод, что профилактическая обработка влагалища концентрированным 10% раствором Бетадина является надежным средством монотерапии для противомикробной профилактики и может быть использована при проведении плановой гистероскопии и раздельного диагностического выскабливания, если нет указаний на обострение воспалительного процесса, а также тяжелых аллергических реакций на антибактериальные препараты. Однако в случае проведения экстренных манипуляций, сопровождающихся кровотечением, анемизацией пациенток, воспалительным характером процесса, у необследованных больных для достижения наиболее выраженного клинического эффекта обработку концентрированным раствором Бетадина необходимо сочетать с курсом антибактериальной терапии.
В заключение следует отметить, что раствор Бетадина показал хороший клинический эффект, не уступающий действию ряда антибактериальных препаратов, и может считаться надежным и даже необходимым средством для профилактики и лечения гнойно-септических осложнений в практике гинеколога.
- Ledger W.G., Gee C., Lewis W.P. Guidelines for antibiotic prophylaxis in gynecology // Am. J. Obstetrics Gynecology. 1975. Vol. 121. Р. 1038–1045.
- Прилепская В.Н. Особенности инфекционных процессов нижнего отдела половых путей. Возможности терапии препаратами для локального применения // Гинекология. 2000. № 2. (2), С. 57–59.
- Hemani M.L., Lepor H. Skin preparation for the prevention of surgical site infection: which agent is best? // Reviews in Urology. 2009. Fall. Vol. 11 (4). Р. 190–195.
- Guideline for prevention of surgical site infection / Mangram A.J., Horan T.C., Pearson M.L. et al. 1999. Vol. 20. Р. 250–278.
- Khera S.Y., Kostyal D.A., Deshmukh N. A comparison of chlorhexidine and povidone-iodine skin preparation for surgical operations // Current problems in surgery. 1999. Vol. 56. Р. 341–343.
- Majidipour N., Abdeyazdan Z., Zargham-Boroujeni A. Iran J Nurs Midwifery Chlorhexidine or povidone-iodine: Which solution is more effective on skin colonization in neonates? // Iranian J of nursing and midwifery research. 2013. Jan-Feb. Vol. 18 (1). Р. 54–58.
- Dumville J.C., McFarlane E., Edwards P., Lipp A., Holmes A. Preoperative skin antiseptics for preventing surgical wound infections after clean surgery // The Cochrane database of systematic reviews. 2013 Mar 28. Vol. 3.
Статистика утверждает, что молочницей хоть раз в жизни переболела каждая вторая женщина. Это неудивительно, поскольку возбудитель заболевания – грибок из рода Candida – всегда присутствует на слизистых оболочках вагинальной области. Заболевание (кандидоз) развивается, когда для жизнедеятельности грибка создаются оптимальные условия, и его популяция стремительно увеличивается.

Классификация
Семейство Candida насчитывает около полутора сотен видов грибков. Из них в организме человека способны жить 20 видов. В 90% случаев заболевание вызывают грибки разновидности Candida albicans.
- при первичном заражении – при родах или в течение первого года жизни;
- при вторичном заражении – во время интимной близости (практически 100% вероятность), контактно-бытовым путем (белье, предметы обихода, пища).
- у женщин – в виде вульвовагинита (кольпита);
- у мужчин – в виде баланопостита.
Основные признаки молочницы у женщин:
- зуд, жжение, раздражение, набухание, краснота слизистых оболочек;
- творожистые выделения из половых органов, запах выделений – кисломолочный;
- боль при половом акте;
- жжение при мочеиспускании.
Заниматься сексом до полного излечения молочницы нельзя. Если заболевание диагностировано у вашего полового партнера, а вас симптомы не беспокоят, пролечиться все равно придется.
Основные признаки заражения грибком Кандида у мужчин:
- зуд, чувство жжения;
- покраснение, отечность головки, крайней плоти, белесый налет;
- боль во время полового акта.

Кандида диагностируется у женщин и мужчин
Кандидоз диагностируют по:
- внешним признакам;
- результатам бакпосева мазков из влагалища и уретры;
- ПЦР.
Как вылечить молочницу у женщины?
Candida любит теплые влажные места с минимальным доступом воздуха, поэтому на слизистой влагалища грибку более чем комфортно. Чтобы избавиться от неприятного соседства, нужно использовать препараты:
- местного действия: вагинальные свечи, таблетки, кремы с эконазолом, клотримазолом, миконазолом, эконазолом (Клотримазол, Пимафукорт);
- системного действия: таблетки, капсулы с флуконазолом, итраконазолом (Нистатин, Флуконазол, Дифлузол, Дифлюкан);
- препараты для укрепления иммунитета, пробиотики, симбиотики (Вобэнзим, Лактовит, Дактиале, Дерма-Про, Вагилак, Виферон).

Невылеченное заболевание быстро распространяется
В среднем курс лечения занимает от 3 до 6 дней. Споры грибка созревают в течение 20 дней, поэтому может понадобиться повторный курс лечения. Некоторые препараты (например, Бетадин) можно применять во время менструации.
В 20% случаев назначенное врачом лечение не помогает. Если через неделю молочница продолжает вас беспокоить:
- это – не кандидоз. Придется пересдать анализы, пройти дополнительные обследования.
- заболевание вызвано не Candida albicans, а другой разновидностью грибка, которая уничтожается сложнее;
- это – рецидив, возможный при диабете, во время антибиотикотерапии, сниженном иммунитете.
Если рецидивы кандидоза случаются более 4 раз в год, врач назначит профилактическое лечение. Исследования показали удлинение безрецидивного периода до 1,5 лет у пациенток, которые применяли препарат ГЕПОН®. Он действует на источник инфекции и корректирует симптомы молочницы. У 83% пациенток с кандидозом через два дня после применения проходили краснота, отечность, раздражение и боль.

Хронический и рецидивирующий кандидоз требует смены образа жизни
Препараты местного действия могут причинять неудобства – вытекать, пачкать одежду. Чтобы они равномерно распределялись по поверхности слизистой влагалища и не причиняли дискомфорт, лучше всего использовать их перед сном. Свечи и таблетки нужно располагать приблизительно посредине влагалища. Расположенные слишком близко лекарства вытекут, а слишком далеко – могут травмировать нежную шейку матки.
Как вылечить молочницу у мужчины?
Побороть кандидоз помогут:
- местно – кремы с клотримазолом;
- системно – флуконазол (препараты Флуконазол, Дифлазон, Форкан, Медофлюкон, Микосист).
Длительность среднестатистического курса лечения – 5 дней.
Во время лечения нижнее белье и полотенца следует менять ежедневно. Гигиенические процедуры проводятся средствами без ароматизаторов и добавок. Несмотря на то, что большинство препаратов применяется местно, во время лечения нельзя употреблять алкоголь.

Мужчинам назначают препараты местного и системного действия
Как избежать рецидива кандидоза?
Candida – условно-патогенный микроорганизм, который обычно присутствует в составе микрофлоры интимных зон. Чтобы вновь не спровоцировать его чрезмерное размножение:
- укрепляйте иммунитет;
- не носите тесное синтетическое нижнее белье;
- соблюдайте правила личной гигиены;
- употребляйте достаточное количество витаминов, сократите количество быстрых углеводов;
- сократите количество продуктов и напитков, в которых содержатся плесень и дрожжи;
- используйте средства контрацепции;
- избегайте стрессов.

Во время лечения молочницы придется подкорректировать рацион
Независимо от образа жизни молочница может развиться:
- при изменении гормонального фона (беременность, прием противозачаточных таблеток, эндокринные заболевания);
- после операций;
- в результате антибиотикотерапии;
- в ходе серьезных заболеваний;
- при дисбактериозе влагалища;
- после переохлаждения.
Что будет, если не лечить молочницу?

Невылеченная вовремя молочница чревата серьезными проблемами
- снизит иммунитет, в результате чего разовьются вторичные половые инфекции;
- спровоцирует эрозию слизистой;
- нарушит менструальный цикл;
- станет причиной воспаления шейки матки.
-
приведет к простатиту, везикулиту, способным спровоцировать бесплодие.
Как вылечить молочницу при беременности?
Статистика утверждает, что грибки Candida выявляются у 80% будущих мам. До родов с ними нужно обязательно распрощаться. Если это мероприятие отложить на потом, во время родов произойдет инфицирование малыша. Передача грибка возможна и после – во время кормления или гигиенических процедур. Это чревато молочницей во рту, у девочек – на половых органах, и чередой последующих проблем со здоровьем малыша.
Для лечения будущих мам гинекологи предпочитают использовать препараты местного действия – свечи, таблетки, кремы. Суппозитории Пимафуцин и Примафунгин можно использовать в любом триместре беременности, таблетки Тержинан – во втором. Препараты системного действия назначаются в случае, если местно вылечить заболевание не удалось. Назначает препараты и расписывает схему лечения только врач в зависимости от клинической картины, самодеятельность здесь недопустима.

Самолечение кандидоза недопустимо
Как вылечить молочницу во рту?
Поскольку грибки рода Кандида живут на всех слизистых оболочках, они могут провоцировать заболевания в полости рта. Характерные признаки:
Невылеченный вовремя кандидоз переходит с языка на щеки, затем – на губы и глотку. При попытке соскоблить налет появляется кровь.
Кандидоз слизистых оболочек ротовой полости диагностируется визуально (на запущенных стадиях), по результатам бакпосева и ларингоскопии. При лечении детей препараты подбираются с учетом возрастной категории.
Грибки Кандида способны жить даже во рту
Молочница во рту особенно опасна для грудничков. Дискомфорт в ротовой полости заставляет их отказываться от сосания, из-за чего быстро развиваются обезвоживание и истощение. Грибковая инфекция способна распространяться на другие жизненно важные органы – кишечник, легкие и т. д. У девочек развивается влагалищный кандидоз, который провоцирует воспаления и развитие синехий.

Запущенная молочница угрожает жизни младенца
Чтобы побороть заболевание на начальной стадии, достаточно обрабатывать ротовую полость и пораженные участки антисептическим раствором (например, Мирамистином, Гексоралом, Максиколдом) и противогрибковым препаратом (например, Кандидом, Нистатином). Можно полоскать рот содовым раствором. На более тяжелых стадиях применяются препараты системного действия – Флуконазол, Микосист, Фуцис, Дифлюкан. Губы и кожу можно обрабатывать антигистаминными препаратами (Фенистил). Избегайте их попадания на слизистые (глаза, нос, ротовая полость).
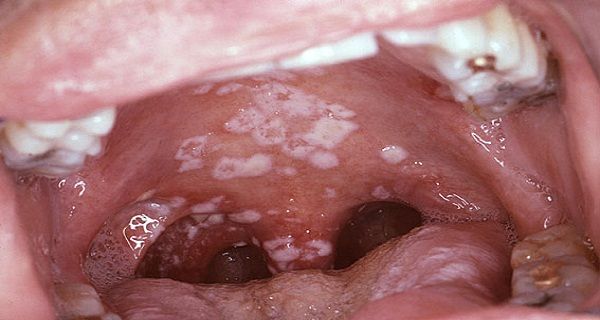
Невылеченный грибок колонизирует небо, пищевод, легкие, другие органы
На период лечения сократите потребление сладостей, избегайте копченостей, острых, соленых блюд, продуктов с содержанием дрожжей, плесени.
Ни в коем случае не смазывайте пораженные участки слизистых и кожи вареньем из розы. Это способствует разрастанию колоний грибка.
Лечение всех видов молочницы нужно проводить под контролем врача. Укрепляйте иммунитет, следуйте рекомендациям диетологов, используйте контрацептивы, и неприятное соседство с большой долей вероятности вам не грозит. Будьте здоровы!
Источники
- Богомолова, Н.С. Кандидозы в хирургической клинике: видовой состав возбудителей, чувствительность к антибиотикам, превентивная терапия / Н.С. Богомолова [и др.] // Анестезиология и реаниматология. - 2011. - №5. - С. 43-48;
- Вознесенский, А.Г. Клиническая фармакология противогрибковых препаратов / А.Г. Вознесенский // Гедеон Рихтер в СНГ. - 2001. - № 2(6). - С. 50-53;
- Волосач, О.С. Метод комбинированной иммунотерапии пациентов с хроническими воспалительными заболеваниями, осложненными кандидозом : инструкция по применению № 084-0909 : утв. 17.09.2009 г. / Министерство здравоохранения Республики Беларусь ; сост. О.С. Волосач, В.М. Цыркунов, С.Б. Позняк, С.М. Дешко.
Как лечить молочницу (отвечает гинеколог Л.Шупенюк)
Как вылечить молочницу у женщин и мужчин. Простые советы. Эффективные средства
Читайте также:

