Через сколько дней проходит молочница после ливарол
Обновлено: 13.05.2024
Нарушение биоценоза влагалища наиболее часто связано с кандидозной инфекцией. По данным различных авторов 75% женщин репродуктивного возраста переносят, по крайней мере, один эпизод кандидозного вульвовагинита (КВВ) [1,3,9]. Особо важное значение вагинальные инфекции приобретают в акушерской практике. Нарушение биоценоза влагалища (в частности КВВ) при беременности приводит к самопроизвольным выкидышам, преждевременным родам, хорионамниониту, несвоевременному излитию вод, рождению детей с малой массой тела, хронической гипоксии плода, инфекционным осложнениям у женщин и новорожденных [1,2,12]. Необходимо отметить, что кандидоз мочеполовых органов встречается в 2-3 раза чаще при беременности. Это обусловлено рядом факторов: изменением гормонального баланса, накоплением гликогена в клетках влагалища, иммуносупрессорным действием высокого уровня прогестерона и др. [3,10,13]. Установлена прямая связь между сроком гестации и частотой возникновения КВВ.
Беременные и родильницы с кандидозным вульвовагинитом могут быть источником внутриутробного и/или постнатального инфицирования новорожденных. За последние 20 лет частота кандидоза среди доношенных новорожденных возросла с 1,9 до 15,6% [1,9]. Возбудителем КВВ является дрожжеподобные грибы рода Candida. Чаще всего (70- 95%) возбудителем является C. Albicans [8,11,13].
Препараты, применяемые у беременных для лечения КВВ, должны отвечать следующим требованиям: отсутствием токсичности для матери и плода, высокой эффективностью, хорошей переносимостью, минимальной частотой возникновения резистентности к возбудителю. Интравагинальное применение противогрибковых препаратов следует признать оптимальным из-за низкой абсорбции препаратов. Существует множество лекарственных препаратов и схем лечения КВВ при беременности. Однако до настоящего времени нет оптимального препарата, который бы отвечал всем требованиям и имел стопроцентную эффективность [2,4,5,7,14].
ЦЕЛЬ ИССЛЕДОВАНИЯ
МАТЕРИАЛ И МЕТОДЫ
В исследование включены 32 беременные с клиническими проявлениями и микробиологической верификацией диагноза кандидозного вульвовагинита. Для постановки диагноза КВВ применялись клиническое и акушерско-гинекологическое обследование: сбор анамнестических данных, жалоб пациенток, осмотр вульвы, слизистых влагалища и шейки матки в зеркалах, бимануальное исследование. Микробиологическая диагностика основывалась на оценке биоценоза влагалища по результатам микроскопии вагинальных мазков окрашенных по Грамму. Контрольное исследование проводили через 1 и 4 недели после окончания лечения. Всем пациенткам с подтвержденным диагнозом КВВ назначался ЛИВАРОЛ по стандартной схеме, одна свеча на ночь в течение 5 дней.
Оценка клинической эффективности проводилась по следующим критериям.
Полный эффект – отсутствие жалоб и других клинических и лабораторных признаков кандидозной инфекции.
Частичный эффект – отсутствие клинических проявлений и/или значительные улучшения, при этом микроскопически определялись споры и мицелии грибов.
Отсутствие эффекта – сохранение жалоб, клинических проявлений и лабораторное подтверждение КВВ.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ
В исследование были включены 32 беременные в возрасте от 19 до 36 лет. Из них до 20 лет – 2 (6,2%), 20–30 - 21 (65,6%), старше 30 лет – 8 (28,2%). Первородящих было 18 (56,3%), из них первая беременность была у 11, у 7 в анамнезе были медицинские (11) и самопроизвольные аборты (4). Повторнородящих было 14 (43,7%), количество родов у них колебалось от 1 до 3. Экстрагенитальная патология встречалась у 13 беременных (40,6%). Чаще наблюдались: анемия – у 8, у 3 выставлен диагноз ВСД по гипертоническому типу, у двух - хронический пиелонефрит. Из патологии гениталий чаще встречались: эрозия шейки матки – 6, сальпингоофорит – 2, различные инфекции половых путей – 12. Со слов пациенток КВВ до беременности наблюдался только у двух беременных. Им проводилось лечение флюконазолом. Т.е., различная патология гениталий наблюдалось у 22 женщин (62,5%).
Настоящая беременность протекала с угрозой прерывания у 11 (34,4%), ранним гестозом у 8 (25,0%), поздним гестозом у 4 (12,5%). У одной беременной диагностирована ФПН и гипотрофия плода. Т.е., различная патология беременности наблюдалась у 75,0% пациенток. У 13 беременных (40,6%) КВВ выявлялся в I и II триместрах беременности, эти женщины лечились натамицином.
Основными жалобами были: обильные творожистые выделения у 27 (84,3%), зуд в области наружных половых органов различной интенсивности наблюдался у 21 (65,6%), у двух беременных (6,2%) основной жалобой только был зуд, у одной (3,1%) – диспареуния. Всем беременным лечение проводилось по стандартной схеме – препарат Ливарол по 1 вагинальной свече на ночь в течение 5 дней.
Препарат переносился всеми женщинами хорошо, побочных эффектов не наблюдалось. У всех беременных уже через 1–2 суток отмечалось исчезновение зуда в области половых органов. После окончания лечения прекращались выделения из половых путей. При контрольном исследовании через 1 и 4 недели после проведенной терапии получены следующие результаты (см. таблицу).
Эффект от лечения (кол-во больных, %)
Таким образом, через 1 неделю терапии лечение было эффективным у всех пациенток (100%), причем полный эффект наблюдался у 84,4 % беременных, частичный – у 15,6%. При оценке терапии через 1 месяц эффект от лечения сохранился у 93,8% пациенток (полный у 68,8% и частичный у 25,0% беременных), отсутствие эффекта наблюдалось у 2 беременных (6,2%). Следует отметить, что многие авторы указывают на большую вероятность рецидивов КВВ при беременности, несмотря на различные варианты лечения [4,6,13,14]. Учитывая вероятность возникновения рецидивов КВВ, мы считаем, что наиболее рационально местное применение препарата Ливарол в III триместре в более поздние сроки (37 – 39 нед. беременности). По-видимому, наиболее эффективно местное назначение препарата непосредственно перед разрешением, особенно если предполагается оперативное родоразрешение – кесарево сечение. По нашему мнению, в случае возникновения рецидива можно повторить местное введение препарата Ливарол. Для подтверждения этого положения требуется дополнительные исследования.
ВЫВОДЫ
- Наиболее частыми клиническими проявлениями КВВ у беременных являлись: обильные творожистые выделения (84,3%) и зуд в области наружных половых органов (65,6%).
- Эффект от лечения непосредственно после окончания терапии наблюдался у 100% пациенток, через 1 месяц после лечения – у 93,8%.
- Полный эффект от лечения КВВ вагинальными суппозиториями ЛИВАРОЛ непосредственно после приёма препарата наблюдался у 84,4% беременных, через один месяц он несколько снижался до 68,8%.
- Применение свечей ЛИВАРОЛ приводило к быстрому (в течение 1-2 дней) исчезновению зуда в области наружных половых органов. Побочных эффектов от применения препарата не наблюдалось.
- Учитывая возможные рецидивы, мы считаем, что вариантом лечения может быть назначение его в более поздние сроки – 37-39 нед. беременности.
Здравствуйте
Вам необходимо восстановить лактофлору влагалища. Она уже подавит окончательно рост кандидоза


Вы прикрепили пцр анализ, по нему нельзя сказать, какая чувствительность у грибов, есть еще и проявления бактериального вагиноза, но Вы уже использовали много препаратов, если они не помогают, значит есть возможность того, что чувствительно не сохранена к препаратам.


Начните использовать интраконазол 2 к 1 раз в день 3 дня, вагинально свечи нео пенотран по 1 свече на ночь7 дней. После лечения свечи с лактобактериями (пр. лактожиналь, лактонорм, ацилакт) или препарат с молочной кислотой (фемилекс). Почле длительно можно использовать лактагель по 1 т вагинально 2 раза в неделю.


Добрый день.
Помимо молочницы у вас еще есть и гарднереллы, с этим тоже могут быть связаны жалобы.
Рекомендую вам проставить свечи тержинан 1 св на ночь 10 дней, затем свечи ацилакт 1 св на ночь 10 дней.


Сейчас можно использовать итраконазол 200 мг/сут - клиндацин б пролонг по 1 аппликатору на ночь в течение 3 дней, а затем ацилакт по 1 св на ночь в течение 10 дней для восстановления лактофлоры влагалища

Здравствуйте, Ольга! Сейчас основное вылечить кандиду. Если восстановливать микрофлору лактобактериями на фоне кандида зуд усугубится. Сейчас ливарол ( кетоконазол 400) 10 штук по 1 во влагалище на ночь, далее восстанавление микрофлоры влагалища, лактожиналь по 1 капсуле 2 раза в день 7 дней, далее ещё 14 дней по 1 на ночь. Но основное это поддержание микрофлоры влагалища и кишечника. Исключить ежедневные прокладки стринги синтетическое нижнее белье, если носите, подмываться строго сверху в низ простой водой или аптечными средствами для интимной гигиены внутри во влагалище не мыть. Ограничить в рационе мучное и сладкое, ежедневно пить на ночь стакан свежего кефира. Здоровья Вам!

Здравствуйте. вам нужно пройти лечение как при хронической молочнице- дифлюкан - 1 капсулу 1й 4й и 7й день, затем 1 капсулу в неделю - в течение месяца. так же вагинально пимафуцин 9 дней - по 1 свече на ночь. затем необходимо сразу сдать мазок. если нет кандиды- можно заселять лактобактериями- например лактожиналь 14 дней. ни в коем случае не ставьте свечи с лактобактериями если у вас есть грибы,джрожжевые клетки, фракции мицелия или кандида, у вас тут же появится молочница- она питается лактобактериями. поэтому у ас во влагалище их нет, но есть молочница.

Добрый день, Ольга! Вариантов лечения молочницы как и препаратов много. Можно ливарол по 1 свече на ночь 10 дней. После 5 дней использования свечей для восстановления микрофлоры вагилак по 1 к принимать 2 раза в сутки 2-4 недели. Для интимной гигиены после использования свечей использовать вагилак гель. Так же в первом цикле после лечения молочницы, можно его вводить аппликатором на ночь по 2 см 5-7 дней.
На сервисе СпросиВрача доступна консультация гинеколога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте! На фоне антибиотиков часто появляется молочница. Если у вас частые рецидивы есть молочницы, нужно сдать бак посев на чувствительно к противогрибковым препаратам, и принимать флуконазол 150 мг 1,3,4,7 день, потом раз в неделю, раз в месяц, и раз в 6 месяцев.
Галимат, я приняла 1 таблетку флуконозола, 1 свечу залаина и крем залаин наносила, без изменений. Тогда начала ливарол, выделения прекратились, но зуд небольшой остался

Ольга, добрый день! Вы сдавали фемофор скрин, бакпосев выделений из цервикального канала с чувствительностью к антимикотикам, анализ ала на дисбактериоз?
Илона, этот раз не сдавала анализы, кал на дисбактериоз сдавала недавно, все чисто было. На фоне приема антибиотиков приняла 1 дифлюкана, 1 залаин, и крем залаин нанесла, не помогла, начала ставить ливарол, выделения прекратились но зуб небольшой есть

Я имею ввиду не сейчас. а вообще? Сейчас кандида очень часто не чувствительна к новомодным препаратам и, поэтому, Вы ее не можете вылечить, а только стираете симптомы на время


Илона, что значит полноценное? Ранее также назначались свечи при кандидозе и все, по анализам можно сказать ещё о каком то заболевании?

Нет, заболеваний нет. Проходили ли Вы десятидневное лечение, которое включает в себя и таблетки, и свечи
Илона, если честно я не помню какую терапию проходила ранее. Но последние 3-4 месяца такого лечения не было точно!

Илона, как лучше? В следующий раз если случится рецидив? Сдать посев и потом уже лечиться? Или сейчас? Но на данный момент ставлю кетоконазол, сегодня 4 свеча

Вы можете сейчас добавить кетоконазол 200мг раз в сутки -10 дней. А затем 2т кетоконазола раз в сутки каждый первый день менструации -6 месяцев



Здравствуйте!
Сдавали ли вы посев из влагалища на флору с чувствительностью к антибиотикам и антимикотикам?
Араксия, добрый день! В этот раз не сдавала ничего, на фоне приема антибиотика, когда начались выделения и болезненный зуд, приняла 1 таблетку дифлюкана, 1 свечу залаина и крем залаин, не помогло. Начала ставить ливарол, сегодня 4я свеча будет, но небольшой зуд остался

Ольга, Ливарол содержит кетоконазол, к которому Чувствительна Кандида, поэтому доставьте ливарол до конца и небольшой зуд скорее всего исчезнет с течением времени.

Препарат действует в тот период , когда вы его используете и после окончания введения также препарат действует в течении нескольких дней - недели.
Поэтому лечение продолжайте и меньше переживайте, т к стрессы усугубляют кандидоз)
И ещё ограничьте сладкое , солёное, острое, копчёное.


Здравствуйте.
При рецидивирующем кандидозном вагините необходима хорошая противорецидивная терапия.
Купирование рецидива: Свечи Ливарол 400 мг по 1 свече на ночь 10 дней на ночь
Поддерживающая терапия: Итраконазол (капсулы 100мг) по 2 капсулы (получается всего 200 мг) 1 раз в месяц в течение 6 месяцев. Можно принимать каждый первый день цикла, когда начинается менструация.
И конечно, соблюдение режима:
1. Не носить синтетическое белье - только хлопковое и свободное.
2. Не носить ежедневные прокладки - они создают "парниковый эффект", и в результате начинает расти анаэробная флора, которой не нужен кислород, кандида и другие микроорганизмы.
3. Ограничить сладкое – это питательный субстрат для условно-патогенной флоры, и добавить в рацион больше кисломолочной продукции. Например, стакан кефира каждый вечер.
4. Питьевой режим - не менее 30 мл чистой воды на килограмм веса.
5. Подмываться средствами гигиены без всяких добавок и отдушек - чем проще, тем лучше. Не спринцеваться
6. Консультация гастроэнтеролога и обследование желудочно-кишечного тракта, так как рецидивирующий кандидоз в большинстве случаев возникает именно из-за проблем с кишечником.
При рецидиве - сдать бакпосев с чувствительностью к противогрибковым препаратам. Сейчас уже нет смысла - Вы Ливарол уже ставите. Результаты будут неинформативны
Кандидозный вульвовагинит - одно из наиболее распространенных заболеваний нижнего отдела полового тракта у женщин, возбудителем которого являются Candida spp. Пик заболеваемости кандидозным вульвовагинитом отмечается в третьем-четвертом десятилетии жизни женщины. Единичные или редкие эпизоды кандидозного вульвовагинита, по данным литературы, встречаются не менее чем у 75% женщин репродуктивного возраста 3. К 25 годам до 50% женщин переносят хотя бы один эпизод этого заболевания 4. Факторами риска возникновения острого кандидозного вульвовагинита (ОКВ) являются применение антибиотиков и высокодозированных оральных контрацептивов, заместительная гормональная терапия с применением чистых эстрогенов, беременность, декомпенсированный сахарный диабет и др.
В лечении ОКВ используют как системные, так и интравагинальные антимикотические средства, по эффективности эти препараты сравнимы [7, 8]. В нескольких клинических исследованиях показано, что интравагинальный путь введения антимикотических препаратов по-прежнему остается востребованным среди практикующих врачей и пациенток и обладает рядом преимуществ: возможность создания высокой концентрации действующего вещества при его минимальной системной абсорбции, в связи с чем редко возникают нежелательные явления и лекарственные взаимодействия [1,4, 8].
Учитывая распространенность и влияние данной патологии на качество жизни пациенток, практикующие врачи заинтересованы в появлении новых эффективных антимикотических препаратов. Лекарственный препарат должен удовлетворять ряду требований: обладать высокой эффективностью, безопасностью, удобством в применении, выдерживать оптимальное соотношение цены и качества. На наш взгляд, этим требованиям может соответствовать препарат “Ливарол” (ОАО “Нижфарм”), который выпускается в виде вагинальных суппозиториев, содержащих 400 мг кетоконазола.
Кетоконазол относится к азольным антимикотикам. Азолы обладают преимущественно фунгистатическим эффектом, который связан с ингибированием цитохром Р-450-зависимой 14α-деметилазы, катализирующей превращение ланостерола в эргостерол - основной структурный компонент клеточной стенки грибов. Следует отметить, что длительное использование кетоконазола может сопровождаться токсичностью, в связи с чем целесообразно его местное применение. При локальном использовании кетоконазол в силу высоких концентраций может действовать фунгицидно. Кетоконазол активен в отношении дрожжей (Candida spp.,Malassezia spp.), дерматомицетов (Trichophyton spp., Epidermophytonflocossum, Microsporum spp.), а также некоторых грамположительных кокков и коринебактерий [7].
В состав вагинальных суппозиториев “Ливарол” помимо кетоконазола входит полиэтиленоксидная основа, которая способствует увлажнению слизистых оболочек и улучшает взаимодействие активного компонента препарата с вагинальными эпителиоцитами.
Цель исследования - оценить эффективность и безопасность применения вагинальных суппозиториев “Ливарол” у пациенток с ОКВ.
Материалы и методы
В ходе открытого несравнительного исследования в микологической клинике СПб МАПО за период с сентября 2005 по январь 2006 г. обследованы 50 больных ОКВ в возрасте от 18 до 42 лет (медиана - 26±6,6 года). Критериями исключения были беременность, лактация, ВИЧ-инфекция, сифилис, инфекции, передаваемые половым путем (ИППП). В период наблюдения пациентки не получали других антимикотических и антибактериальных препаратов.
Средний возраст менархе у пациенток с ОКВ составил 13,2±0,2 года. У 16 (32%) женщин выявлены нарушения менструальной функции (опсоменорея, гиперменорея, альгодисменорея, предменструальный синдром). Средний возраст полового дебюта - 18,1±0,3 года. Репродуктивная функция была реализована у 12 (24%) пациенток, у 5 (10%) в анамнезе были повторные роды. У 29 (58%) женщин в анамнезе беременностей не было, причем только 7 (14%) женщин использовали современные методы контрацепции (комбинированные гормональные препараты, внутриматочные контрацептивы). Остальные пациентки эпизодически использовали барьерные и спермицидные средства контрацепции, календарный метод Огино - Кнауса. У 2 (4%) пациенток ранее было диагностировано первичное бесплодие смешанного генеза (частичная непроходимость маточных труб, гипергонадотропная нормопролактинемическая недостаточность яичников).
Непосредственно перед возникновением ОКВ 34 (68%) обследованные женщины принимали антибактериальные препараты, преимущественно макролиды и полусинтетические пенициллины в течение 7-10 дней, которые были назначены по поводу соматической и гинекологической патологии (инфекции ЛОР-органов, мочевыводящих путей, острый метроэндометрит, сальпингоофорит). У 10 (20%) больных, по их мнению, развитие ОКВ связано с различными факторами (использование спермицидных средств, ежедневных и менструальных прокладок, перенесенная ОРВИ, посещение сауны, бассейна, артифициальный аборт). Оставшиеся 6 (12%) больных не смогли назвать возможную причину заболевания.
Всем пациенткам проведено обследование в соответствии с протоколом исследования: сбор анамнестических данных, оценка жалоб и данных объективного осмотра, микроскопия мазков со слизистых оболочек влагалища, цервикального канала и уретры, микологическое и бактериологическое исследование влагалищных белей, а также выделение культуры возбудителя. Материал пораженных слизистых оболочек нижнего отдела полового тракта засевали на среду Сабуро с последующим количественным учетом дрожжевых колоний. Идентификацию Candida albicans проводили с помощью экспресс-теста на образование ростковых трубок in vitro в сыворотке крови или с использованием хромогенной среды “Candi Select”; для определения других видов Candida использовали тест-системы Auxacolor-2, Fongiscreen-4 (BIO RAD), Api 20 C AUX (BIO MERIEUX).
Кетоконазол в виде вагинальных суппозиториев “Ливарол” назначали всем включенным больным по 1 суппозиторию (400 мг) в сутки в течение 5 дней. Оценку динамики жалоб пациенток, данных объективного и лабораторного исследований, мониторинг нежелательных явлений, комплаентности и эффективности терапии проводили через 1 нед. и через 30 дней после окончания лечения.
Результаты
У всех 50 больных диагноз был установлен на основании сочетания клинических и лабораторных признаков ОВК [1,9]. Основными клиническими проявлениями были жалобы на зуд наружных половых органов, творожистые выделения, наличие гиперемии слизистых оболочек вульвы и влагалища (рис. 1).
Рис. 1
| выделения (выраженные, умеренные, незначительные) |
| зуд (выраженный, умеренный, незначительный) |
| гиперемия (выраженная, умеренная, незначительная) |
| отек (выраженный, умеренный, незначительный) |
Лабораторными признаками ОКВ у обследованных были: выявление в вагинальном содержимом почкующихся дрожжевых клеток, псевдомицелия при микроскопии окрашенных по Граму мазков и рост колоний Candida spp. при посеве исследуемого материала (рис. 2).
Рис. 2
| микроскопия (псевдомицелий, почкующиеся дрожжевые клетки, бластоспоры) |
| рост грибов Candida spp. (более 10 4 , 10 3 – 10 4 , до 10 3 ) |
У большинства больных возбудителями ОКВ были C. albicans - 48 (96%), у 1 (2%) пациентки выявили C. parapsilosis, и у 1 (2%) больной - С. krusei.
При первом контрольном обследовании больных, которое было проведено через 1 нед. после окончания лечения, клинико-лабораторная излеченность ОКВ составила 100%. Как видно на рис. 1, лишь у 11 (22%) пациенток сохранялись незначительные или умеренные выделения из половых путей и у 1 (2%) - незначительный зуд. При этом лабораторные признаки кандидоза отсутствовали (микроскопически у 36% пациенток выявляли лишь единичные бластоспоры Candida spp.)
У 2 больных лечение признано неэффективным. У 1 пациентки через 2 нед после окончания лечения вновь появились жалобы на умеренные творожистые выделения и умеренный зуд наружных гениталий. При осмотре была отмечена умеренная диффузная гиперемия слизистых оболочек вульвы и влагалища и наличие творожистых налетов на стенках влагалища. При микроскопии вагинального мазка выявили почкующиеся дрожжевые клетки, при посеве - умеренный рост C. albicans. Еще 1 пациентка предъявляла жалобы на умеренное жжение наружных гениталий, причем при микроскопии были выявлены бластоспоры гриба и рост 10 3 КОЕ C. albicans.
Кандидозный вульвовагинит - чрезвычайно распространенная и достаточно изученная патология. Известно, что 3/4 всех женщин переносят в своей жизни хотя бы один случай кандидозного вульвовагинита [2, 6, 10, 11]. Заболевание встречается у женщин всех возрастных категорий, в том числе у девочек и женщин в постменопаузе. Однако наиболее часто кандидозный вульвовагинит поражает женщин активного репродуктивного возраста - в третьем-четвертом десятилетиях жизни [3, 11-13]. Результаты нашего исследования согласуются с данными российских и зарубежных исследователей, так как средний возраст пациенток исследованной группы составил 27,8 года.
Факторы риска развития ОКВ хорошо известны. К ним относят ряд заболеваний (декомпенсированный сахарный диабет в первую очередь), использование различных методов контрацепции (спермициды, гормональные контрацептивы с высоким содержанием эстрогенового компонента), применение различных гигиенических средств (прокладок, тампонов, антибактериальных моющих средств), ношение тесного нижнего белья и одежды [2, 3, 6, 10 13]. Наиболее частой причиной возникновения ОКВ, по данным литературы, является прием антибактериальных препаратов широкого спектра действия. Многие авторы считают, что ведущее значение в развитии ОКВ имеет активация эндогенной микобиоты вследствие нарушения защитной роли нормальной бактериобиоты влагалища, и наиболее отчетливо это проявляется в случаях острого развития ВК после местного или системного применения антибиотиков [2, 3, 10]. В выполненном клиническом исследовании возникновению ОКВ в 68% случаев также предшествовал прием антибактериальных препаратов.
Известно, что основными клиническими проявлениями ОКВ являются творожистые выделения из влагалища, зуд наружных гениталий, также характерна гиперемия слизистых оболочек и отечность наружных половых органов [2, 5,6,10, 16]. Эти симптомы связаны с особенностями взаимодействия грибов и клеток вагинального эпителия. Штаммы С. аlbicans от больных кандидозом обладают высокой адгезирующей способностью к вагинальному эпителию, гемолитической, плазмокоагулазной, протеолитической, фосфолипазной активностью [3, 6, 10]. В проведенном клиническом исследовании у большинства пациенток присутствовали характерные симптомы кандидозного вульвовагинита: творожистые выделения (100%), зуд (98%), гиперемия (98%) и отек (50%) слизистых оболочек вульвы и влагалища.
Диагностика ОКВ не представляет сложности. Основным является микроскопический метод, который позволяет выявить вегетирующие элементы гриба (почкующиеся дрожжевые клетки, псевдомицелий) в мазках из слизистой оболочки влагалища. Считается, что для подтверждения диагноза ОКВ при наличии клинических проявлений достаточно соответствующих данных микроскопического исследования. В выполненном нами исследовании при микроскопии материала в 92% случаев выявляли псевдомицелий, в 4% -почкующиеся дрожжевые клетки, и лишь в 2% - бластоспоры Candida spp. В 100% случаев выделены культуры возбудителей. Возбудителями ОКВ у 96% больных были C. albicans, что соответствует данным литературы. По результатам различных клинических исследований C. albicans выделяли как единственный возбудитель острого кандидоза гениталий у 87-98% больных [1,4, 11,14-17].
Лечение ОКВ проводят с использованием системных препаратов (флуконазол, итраконазол) и с применением интравагинальных свечей и кремов, содержащих различные антимикотики (клотримазол, миконазол, бутоконазол, эконазол, натамицин, нистатин и др.).
Эффективность системных антимикотиков достигает 94% [2, 6, 7, 16]. Данные по эффективности лечения ОКВ с использованием местных препаратов представлены в таблице.
Эффективность лечения больных с ОКВ, по данным различных авторов
| Препарат/МНН | Эффективность лечения, % | Источник |
| Эконазол 150 мг/сут интравагинально 3 дня | 86(n=30) | А.К. Мирзабалаева, 2002 [10] |
| Клотримазол 100 мг/сут интравагинально 6 дней | 91 (n=189) | A. Ben-Haroush и соавт, 2004 [14] |
| Миконазол 400 мг/сут интравагинально 6 дней | 95(n=168) | S. Fanисоавт.,2005[15] |
| Миконазол 200 мг/сут интравагинально 7 дней | 81 (n=37) | П.Г. Богуш и соавт., 2005 [1] |
| Бутоконазол 5 г однократно интравагинально | 90 (n=30) | Г.Р. Байрамова и соавт., 2006 [4] |
*Представленные данные не имеют статистически достоверных отличий.
Выводы
Статистика утверждает, что молочницей хоть раз в жизни переболела каждая вторая женщина. Это неудивительно, поскольку возбудитель заболевания – грибок из рода Candida – всегда присутствует на слизистых оболочках вагинальной области. Заболевание (кандидоз) развивается, когда для жизнедеятельности грибка создаются оптимальные условия, и его популяция стремительно увеличивается.

Классификация
Семейство Candida насчитывает около полутора сотен видов грибков. Из них в организме человека способны жить 20 видов. В 90% случаев заболевание вызывают грибки разновидности Candida albicans.
- при первичном заражении – при родах или в течение первого года жизни;
- при вторичном заражении – во время интимной близости (практически 100% вероятность), контактно-бытовым путем (белье, предметы обихода, пища).
- у женщин – в виде вульвовагинита (кольпита);
- у мужчин – в виде баланопостита.
Основные признаки молочницы у женщин:
- зуд, жжение, раздражение, набухание, краснота слизистых оболочек;
- творожистые выделения из половых органов, запах выделений – кисломолочный;
- боль при половом акте;
- жжение при мочеиспускании.
Заниматься сексом до полного излечения молочницы нельзя. Если заболевание диагностировано у вашего полового партнера, а вас симптомы не беспокоят, пролечиться все равно придется.
Основные признаки заражения грибком Кандида у мужчин:
- зуд, чувство жжения;
- покраснение, отечность головки, крайней плоти, белесый налет;
- боль во время полового акта.

Кандида диагностируется у женщин и мужчин
Кандидоз диагностируют по:
- внешним признакам;
- результатам бакпосева мазков из влагалища и уретры;
- ПЦР.
Как вылечить молочницу у женщины?
Candida любит теплые влажные места с минимальным доступом воздуха, поэтому на слизистой влагалища грибку более чем комфортно. Чтобы избавиться от неприятного соседства, нужно использовать препараты:
- местного действия: вагинальные свечи, таблетки, кремы с эконазолом, клотримазолом, миконазолом, эконазолом (Клотримазол, Пимафукорт);
- системного действия: таблетки, капсулы с флуконазолом, итраконазолом (Нистатин, Флуконазол, Дифлузол, Дифлюкан);
- препараты для укрепления иммунитета, пробиотики, симбиотики (Вобэнзим, Лактовит, Дактиале, Дерма-Про, Вагилак, Виферон).

Невылеченное заболевание быстро распространяется
В среднем курс лечения занимает от 3 до 6 дней. Споры грибка созревают в течение 20 дней, поэтому может понадобиться повторный курс лечения. Некоторые препараты (например, Бетадин) можно применять во время менструации.
В 20% случаев назначенное врачом лечение не помогает. Если через неделю молочница продолжает вас беспокоить:
- это – не кандидоз. Придется пересдать анализы, пройти дополнительные обследования.
- заболевание вызвано не Candida albicans, а другой разновидностью грибка, которая уничтожается сложнее;
- это – рецидив, возможный при диабете, во время антибиотикотерапии, сниженном иммунитете.
Если рецидивы кандидоза случаются более 4 раз в год, врач назначит профилактическое лечение. Исследования показали удлинение безрецидивного периода до 1,5 лет у пациенток, которые применяли препарат ГЕПОН®. Он действует на источник инфекции и корректирует симптомы молочницы. У 83% пациенток с кандидозом через два дня после применения проходили краснота, отечность, раздражение и боль.

Хронический и рецидивирующий кандидоз требует смены образа жизни
Препараты местного действия могут причинять неудобства – вытекать, пачкать одежду. Чтобы они равномерно распределялись по поверхности слизистой влагалища и не причиняли дискомфорт, лучше всего использовать их перед сном. Свечи и таблетки нужно располагать приблизительно посредине влагалища. Расположенные слишком близко лекарства вытекут, а слишком далеко – могут травмировать нежную шейку матки.
Как вылечить молочницу у мужчины?
Побороть кандидоз помогут:
- местно – кремы с клотримазолом;
- системно – флуконазол (препараты Флуконазол, Дифлазон, Форкан, Медофлюкон, Микосист).
Длительность среднестатистического курса лечения – 5 дней.
Во время лечения нижнее белье и полотенца следует менять ежедневно. Гигиенические процедуры проводятся средствами без ароматизаторов и добавок. Несмотря на то, что большинство препаратов применяется местно, во время лечения нельзя употреблять алкоголь.

Мужчинам назначают препараты местного и системного действия
Как избежать рецидива кандидоза?
Candida – условно-патогенный микроорганизм, который обычно присутствует в составе микрофлоры интимных зон. Чтобы вновь не спровоцировать его чрезмерное размножение:
- укрепляйте иммунитет;
- не носите тесное синтетическое нижнее белье;
- соблюдайте правила личной гигиены;
- употребляйте достаточное количество витаминов, сократите количество быстрых углеводов;
- сократите количество продуктов и напитков, в которых содержатся плесень и дрожжи;
- используйте средства контрацепции;
- избегайте стрессов.

Во время лечения молочницы придется подкорректировать рацион
Независимо от образа жизни молочница может развиться:
- при изменении гормонального фона (беременность, прием противозачаточных таблеток, эндокринные заболевания);
- после операций;
- в результате антибиотикотерапии;
- в ходе серьезных заболеваний;
- при дисбактериозе влагалища;
- после переохлаждения.
Что будет, если не лечить молочницу?

Невылеченная вовремя молочница чревата серьезными проблемами
- снизит иммунитет, в результате чего разовьются вторичные половые инфекции;
- спровоцирует эрозию слизистой;
- нарушит менструальный цикл;
- станет причиной воспаления шейки матки.
-
приведет к простатиту, везикулиту, способным спровоцировать бесплодие.
Как вылечить молочницу при беременности?
Статистика утверждает, что грибки Candida выявляются у 80% будущих мам. До родов с ними нужно обязательно распрощаться. Если это мероприятие отложить на потом, во время родов произойдет инфицирование малыша. Передача грибка возможна и после – во время кормления или гигиенических процедур. Это чревато молочницей во рту, у девочек – на половых органах, и чередой последующих проблем со здоровьем малыша.
Для лечения будущих мам гинекологи предпочитают использовать препараты местного действия – свечи, таблетки, кремы. Суппозитории Пимафуцин и Примафунгин можно использовать в любом триместре беременности, таблетки Тержинан – во втором. Препараты системного действия назначаются в случае, если местно вылечить заболевание не удалось. Назначает препараты и расписывает схему лечения только врач в зависимости от клинической картины, самодеятельность здесь недопустима.

Самолечение кандидоза недопустимо
Как вылечить молочницу во рту?
Поскольку грибки рода Кандида живут на всех слизистых оболочках, они могут провоцировать заболевания в полости рта. Характерные признаки:
Невылеченный вовремя кандидоз переходит с языка на щеки, затем – на губы и глотку. При попытке соскоблить налет появляется кровь.
Кандидоз слизистых оболочек ротовой полости диагностируется визуально (на запущенных стадиях), по результатам бакпосева и ларингоскопии. При лечении детей препараты подбираются с учетом возрастной категории.
Грибки Кандида способны жить даже во рту
Молочница во рту особенно опасна для грудничков. Дискомфорт в ротовой полости заставляет их отказываться от сосания, из-за чего быстро развиваются обезвоживание и истощение. Грибковая инфекция способна распространяться на другие жизненно важные органы – кишечник, легкие и т. д. У девочек развивается влагалищный кандидоз, который провоцирует воспаления и развитие синехий.

Запущенная молочница угрожает жизни младенца
Чтобы побороть заболевание на начальной стадии, достаточно обрабатывать ротовую полость и пораженные участки антисептическим раствором (например, Мирамистином, Гексоралом, Максиколдом) и противогрибковым препаратом (например, Кандидом, Нистатином). Можно полоскать рот содовым раствором. На более тяжелых стадиях применяются препараты системного действия – Флуконазол, Микосист, Фуцис, Дифлюкан. Губы и кожу можно обрабатывать антигистаминными препаратами (Фенистил). Избегайте их попадания на слизистые (глаза, нос, ротовая полость).
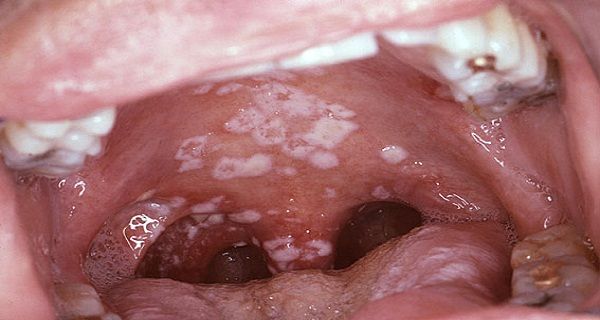
Невылеченный грибок колонизирует небо, пищевод, легкие, другие органы
На период лечения сократите потребление сладостей, избегайте копченостей, острых, соленых блюд, продуктов с содержанием дрожжей, плесени.
Ни в коем случае не смазывайте пораженные участки слизистых и кожи вареньем из розы. Это способствует разрастанию колоний грибка.
Лечение всех видов молочницы нужно проводить под контролем врача. Укрепляйте иммунитет, следуйте рекомендациям диетологов, используйте контрацептивы, и неприятное соседство с большой долей вероятности вам не грозит. Будьте здоровы!
Источники
- Богомолова, Н.С. Кандидозы в хирургической клинике: видовой состав возбудителей, чувствительность к антибиотикам, превентивная терапия / Н.С. Богомолова [и др.] // Анестезиология и реаниматология. - 2011. - №5. - С. 43-48;
- Вознесенский, А.Г. Клиническая фармакология противогрибковых препаратов / А.Г. Вознесенский // Гедеон Рихтер в СНГ. - 2001. - № 2(6). - С. 50-53;
- Волосач, О.С. Метод комбинированной иммунотерапии пациентов с хроническими воспалительными заболеваниями, осложненными кандидозом : инструкция по применению № 084-0909 : утв. 17.09.2009 г. / Министерство здравоохранения Республики Беларусь ; сост. О.С. Волосач, В.М. Цыркунов, С.Б. Позняк, С.М. Дешко.
Как лечить молочницу (отвечает гинеколог Л.Шупенюк)
Как вылечить молочницу у женщин и мужчин. Простые советы. Эффективные средства
Читайте также:

