Что такое наслоение инфекции
Обновлено: 07.05.2024
По данным статистики бактериальными пневмониями в среднем около 1000 пациентов на 100 тысяч населения. Особенно часто эта форма болезни бывает у пожилых людей, старше 75 лет или тех, кто страдает хроническими патологиями
Бактериальная пневмония – частое осложнение у пациентов, которые лечатся в стационаре и поликлинике. В последние годы отмечен рост тяжелых форм, которые приводят к летальному исходу.
Что нужно знать о бактериальной пневмонии
Что такое бактериальная пневмония
Бактериальная пневмония – это воспаление легких, которое провоцируют патогенные бактерии, проникающие в дыхательную систему.
Такое воспаление формируется при двух условиях: или сам организм ослаблен, когда иммунная система не может эффективно бороться с бактериями, или это очень агрессивные бактерии, которые преодолевают сопротивляемость организма. Обычно в той или иной мере присутствуют оба варианта.
Причины бактериальной пневмонии у взрослых
Бактериальная пневмония чаще всего вызвана бактериями, которые считаются частью микрофлоры дыхательных путей. Эти микроорганизмы относятся к категории условно-патогенных. Если организм здоров, не ослаблен, иммунная система работает исправно, бактерии никак не вредят. Но при стрессе, операциях, обострении хронических болезней, тяжелых ОРВИ бактерии могут стать опасны.
Есть два варианта бактериальных пневмоний – внебольничная и внутрибольничная. Они сильно различаются по виду бактерий, которые вызывают воспаление.
При внебольничной пневмонии воспалительный процесс обычно провоцирует пневмококк, гемофильная палочка или стрептококк.
Внутрибольничную пневмонию вызывают особо агрессивные бактерии, устойчивые ко многим антибиотикам. Эти возбудители обычно живут в клиниках – золотистые стафилококки, синегнойная палочка, энтеробактерии и некоторые другие. Нередко такая пневмония возникает у людей, которым проводят ИВЛ.
Если пациенты страдают иммунодефицитом, у них пневмонию может вызывать легионелла, микоплазма, пневмококк, гемофильная палочка и пневмоцисты.
Бактерии проникают в легкие из воздуха, с током крови из воспалительных очагов в теле или с током лимфы, напрямую, при ранениях груди. Факторы риска, повышающие вероятность пневмонии, это:
- частые ОРВИ и грипп;
- вредные привычки (они ослабляют иммунитет);
- постоянный стресс и переутомление;
- дефицит витаминов и минералов;
- возраст старше 65 - 70 лет;
- проживание в зонах с загрязнением воздуха.
Симптомы бактериальной пневмонии у взрослых
Во многом симптомы воспаления легких зависят от того, какая бактерия их вызывает. Чем агрессивнее микроб, тем тяжелее проявления. Самые типичные проявления бактериальной пневмонии:
- резкое повышение температуры, которая плохо сбивается жаропонижающими препаратами;
- сильная потливость, озноб;
- кашель, который с первых дней влажный, с обильной мокротой (имеет зеленоватый или ржавый цвет);
- боли в грудной клетке, особенно при глубоком дыхании;
- сильная слабость с недомоганием;
- головная боль, ломота в мышцах и суставах;
- бледность, землистый цвет кожи;
- низкое давление, учащенный пульс;
- частое дыхание, одышка, хрипы при дыхании.
Лечение бактериальной пневмонии у взрослых
Многие формы бактериальной пневмонии хорошо лечатся, если распознать воспаление в начальной стадии. Но важно, чтобы лечение проводилось под руководством врача. Без лечения возможно поражение значительного объема легких, других органов и гибель пациента.
Диагностика
Врач ориентируется на жалобы пациента и данные, которые он видит и слышит. Если доктор прослушает грудную клетку фонендоскопом, он услышит типичные хрипы, изменения дыхания и так называемую крепитацию (шум пораженного воспалением легкого). Подтвердить бактериальную пневмонию могут:
- анализы крови, указывающие на серьезное воспаление (лейкоцитоз, изменения уровня белка, свертывания);
- рентгенография грудной клетки с участками затемнения, где легкое поражено;
- КТ легких, если на обычном рентгене диагноз не ясен;
- посев мокроты на флору с выявлением конкретной бактерии (или нескольких) и определением чувствительности к антибиотикам;
- сатурация (насыщение крови кислородом) менее 95%.
Современные методы лечения
Лечить бактериальную пневмонию в легких и среднетяжелых случаях можно дома, под контролем врача. При тяжелых формах – в клинике, палате интенсивной терапии и реанимации. Показаны постельный режим, легкое диетическое питание и обильный прием жидкости (или введение ее внутривенно).
Основное лечение – антибиотики: врач подбирает их, основываясь на данных анализов. Чаще всего используют пенициллины, цефалоспориновую группу или макролиды. Если это отдельные формы пневмонии – подбирают более узконаправленные препараты. Лекарства принимают перорально внутрь или в инъекциях внутримышечно до 14 дней, при тяжелом течении их вводят внутривенно.
- жаропонижающие препараты, противовоспалительные средства (Нурофен, Найз, Ибуклин, Ринза, Панадол);
- гормональные препараты коротким курсом;
- капельницы с белковыми, солевыми растворами, витаминами и глюкозой;
- кислородная терапия;
- препараты для откашливания мокроты (Бромгексин, АЦЦ, Амброксол, Флуимуцил).
Профилактика бактериальной пневмонии у взрослых в домашних условиях
Меры профилактики достаточно простые:
- своевременно лечите очаги хронической инфекции – гаймориты, тонзиллиты, отиты;
- укрепляйте иммунитет за счет правильного питания, физической активности, приема витаминов;
- проведите прививки от пневмококковой инфекции, гемофильной инфекции и гриппа;
- избегайте контакта с больными;
- соблюдайте правила гигиены.
Популярные вопросы и ответы
Хотя бактериальная инфекция лечится антибиотиками, это не такое простое заболевание, как может показаться на первый взгляд. Воспаление легких может в короткие сроки привести к серьезным осложнениям, о которых нам рассказала врач-пульмонолог Елена Зарянова.
Чем отличается бактериальная пневмония от вирусной?
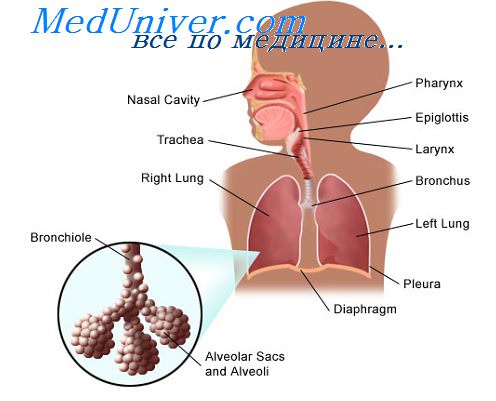
При бактериальной пневмонии первично поражаются альвеолы – они воспаляются и отекают, в них скапливается жидкость (экссудат), который пропитывает легочную ткань и приводит к ее уплотнению (инфильтрации и консолидации), уменьшению воздушности и нарушению газообмена в легких. Эти изменения приводят к падению уровня кислорода в крови, кислородному голоданию всего организма, развитию дыхательной недостаточности. Очаговые поражения в легких можно заподозрить при общем осмотре пациента и подтвердить при рентгенологическом исследовании легких.
Если говорить о бактериях, то пневмококк – самый частый возбудитель внебольничной пневмонии и на его долю приходится до 30 - 50% случаев. Поэтому клиническая картина пневмококковых пневмоний считается типичной для большинства внебольничных пневмоний. Развивается внебольничная бактериальная пневмония обычно после переохлаждения на фоне сниженного иммунитета, чаще в зимний период. Для бактериальной пневмонии характерно инфицирование легких при вдыхании секрета ротоглотки и реже ингаляционным путем.
Вирусная пневмония в отличие от бактериальной развивается в несколько этапов. Респираторные вирусы в первую очередь поражают эпителий верхних дыхательных путей, а затем спускаются в нижние дыхательные пути и поражают клетки альвеол (альвеоциты). Патогенное воздействия вирусов проявляется в ухудшении работы мукоцилиарного клиренса (аппарата нижних дыхательных путей, который обеспечивает защиту и очищение легких от воспалительных агентов). При этом облегчается проникновение бактерий в нижние отделы дыхательных путей, подавляется защитная, в том, числе антибактериальная функция клеток иммунитета, в результате чего создаются условия для формирования вирусно-бактериальных ассоциаций.
Микст-инфекция приводит к более тяжелому течению и изменению клинической картины заболевания, нарушению дренажной функции легких, к затяжному разрешению воспаления.
Какие могут быть осложнения при бактериальной пневмонии?
К наиболее частым осложнениям внебольничной пневмонии можно отнести развитие бронхо-обструктивного синдрома, который проявляется сужением дыхательных путей и характеризуется:
- появлением хрипов в грудной клетке;
- усилением одышки;
- развитием затрудненного дыхания и плохим отхождением мокроты.
Еще одним серьезным осложнением, требующим госпитализации пациента, является разрушение ткани в результате легочного воспаления с формированием в легких полостей, заполненных гнойным содержимым (абсцессов) и развитием системного септического воспаления, которое может привести к поражению различных органов и систем, развитию острой и тяжелой дыхательной, сердечной, почечной и печеночной недостаточности.
У пациентов пожилого возраста, лиц с иммунодефицитными состояниями, имеющими хронические заболевания, риск осложнений от пневмонии очень высок, в связи с чем таких пациентов целесообразно сразу госпитализировать в стационар.
Когда вызывать врача на дом при бактериальной пневмонии?
Только врач может определить дальнейшую тактику ведения и лечения пациента. Не каждая пневмония требует госпитализации в стационар. Легкие и неосложненные формы пневмонии могут лечиться не дому. Но, если врачом принято решение о домашнем лечении, то больной должен находиться под пристальным наблюдением медицинских работников поликлиники или службы медицинской помощи на дому. В первые 6 часов после установления диагноза больному необходимо получить первую дозу антибиотика, рекомендованного врачом.
Если у больного к 3-му дню заболевания нет улучшения состоянии от назначенной антибактериальной терапии или отмечает постепенное нарастание дыхательных симптомов, повышение температуры тела и симптомов общей интоксикации к 7-му дню заболевания, то необходимо вызвать на дом врача или бригаду скорой помощи для решения вопроса о замене антибактериального препарата и возможной госпитализации с целью дальнейшего подбора лечения и дообследования в условиях стационара.
Бактериальная пневмония развивается быстро, начинается остро и проявляется следующими симптомами:
- повышение температуры тела,
- появление кашля с мокротой, чаще гнойного характера,
- боль в грудной клетке при дыхании,
- признаки общей интоксикации: сердцебиение, головные боли, потеря аппетита и тошнота, слабость, потливость и др.
Можно лечить бактериальную пневмонию народными средствами?
Антибиотики являются основными и эффективными препаратами для лечения бактериальных пневмоний. Никакой речи о народных средствах в качестве первой линии лечения при пневмонии идти не может. Народные средства могут быть использованы только в качестве дополнительных средств для облегчения некоторых симптомов заболевания.
ОРВИ у ЧДБ детей нередко характеризуются затяжным течением и присоединением осложнений в виде обострений хронических очагов бактериальной инфекции ЛОР-органов, респираторного и урогенитального тракта. В ряде случаев пациенты из группы ЧДБ нуждаются в помощи клинического иммунолога, поскольку имеют серьезные нарушения функционирования иммунной системы и интерферонового статуса. Таким пациентам, как правило, показана адекватная иммунодиагностика, исследование интерферонового статуса, микробиоценоза слизистых (ПЦР, бакпосевы) с последующим проведением интерфероно- и/или иммунотерапии, санации хронических очагов инфекции на фоне диагностического мониторинга.
Наиболее часто педиатрами для формирования групп детей ЧДБ используются возрастные критерии, предложенные Барановым А. А. и Альбицким В. Ю. (1986): на первом году жизни — 4 и более острых и обострений хронических заболеваний в год, на втором-третьем годах жизни — 6 и более ОРЗ в год, на четвертом году — 5 и более, на пятом-шестом годах — 4 и более, на седьмом году жизни и старше — 3 и более ОРЗ в течение года.
Именно с персистенцией вирусных и бактериальных антигенов, возникающей на фоне нарушений иммунитета и в то же время их усугубляющей, в последние годы связывают рецидивирующее течение респираторных заболеваний. Причем у 40–60% детей ОРЗ имеют вирусную природу. Среди вирусов ведущее место занимают риносинцитиальные (РС) вирусы, аденовирусы, риновирусы, вирусы гриппа и парагриппа. При неосложненном течении ОРЗ главенствующая роль отводится, как правило, моновирусной инфекции. Элиминация вирусных антигенов значительно затрудняется при частых рецидивах ОРЗ, особенно при наличии вторичной иммунной недостаточности. Так, вирусы гриппа, парагриппа, РС-вирусы, риновирусы, аденовирусы удается идентифицировать в течение продолжительного времени после острого периода болезни — от 2 недель до нескольких месяцев. От 10% до 30% ОРЗ у детей имеют бактериальное происхождение. Из бактериальных возбудителей, вызывающих острые заболевания органов дыхания, доминирующая роль принадлежит пневмококкам, гемофильной палочке. Однако развитие бактериального процесса может быть обусловлено и такими условно-патогенными микроорганизмами, как золотистый стафилококк, клебсиелла, представителями семейства кишечных палочек.
Особую настороженность вызывает возросшая частота заболеваний дыхательных путей, вызванных хламидиями, микоплазмами, уреаплазмами. Эти внутриклеточные паразиты способны к длительной персистенции в клетках эпителия респираторного тракта, особенно у иммунокомпрометированных детей, что и служит причиной инициации бронхообструктивного синдрома, а в дальнейшем формирования хронических воспалительных заболеваний легких, в том числе бронхиальной астмы.
Этиологическая значимость вирусно-бактериальных ассоциаций установлена в 25–30% острых заболеваний респираторного тракта. Клинически смешанная инфекция обусловливает неосложненное и осложненное течение ОРЗ. В случаях развития у детей острого воспалительного процесса нижних дыхательных путей смешанной этиологии вирусный компонент обычно предшествует бактериальному. Наслоение микробной инфекции нередко связывают с агрессией аутофлоры. При повторных ОРЗ, наряду с инфицированием новыми микроорганизмами, происходит активация латентной, персистирующей инфекции вирусного и бактериального генеза, что утяжеляет течение болезни, способствует хронизации процесса.
Ведущими отличительными признаками в клинической картине у ЧДБ детей являются: 1) резистентность (неотвечаемость) к традиционной терапии ОРЗ вирусной или бактериальной этиологии в соответствии с российскими формулярами; 2) проводимое традиционное лечение не предотвращает упорного рецидивирования (повтора) респираторных инфекций; 3) частота повторных инфекций превышает допустимый возрастной уровень и колеблется от 4–6–10 до 12–24 и более в год; 4) длительность ОРЗ превышает 7 дней и может колебаться от 8 до 14 и более дней; 5) ОРЗ вирусной этиологии провоцируют обострение хронических очагов бактериальной инфекции: хронического тонзиллита, хронических риносинуситов, хронического фаринготрахеита, хронического обструктивного бронхита и т. д.; 6) ОРЗ вирусной этиологии осложняется повторными пневмониями, резистентными к традиционной терапии.
Респираторные вирусы — облигатные внутриклеточные паразиты. Они различаются по своему строению и способам размножения. Одни из них вызывают острые инфекции и достаточно быстро элиминируются из организма хозяина, другие способны к персистенции.
К основным механизмам противовирусной защиты респираторного тракта относят: локальный иммунитет слизистых респираторного тракта (секреторный IgA, ИФН альфа, ИФН бета, провоспалительные цитокины, секретируемые эпителиальными клетками респираторного тракта), систему ИФН (ИФН альфа, ИФН бета, ИФН гамма), естественные киллерные клетки (CD3 + CD16 + CD56 + ), Т-клеточное звено иммунитета (CD3 + CD8 + ; CD3 + CD56 + ; CD8 + CD25 + ; CD3 + CD4 + ; CD8 + HLA-DR; CD4 + CD25 + ), гуморальные механизмы (нейтрализующие противовирусные антитела класса IgG). В настоящее время известно три основных типа ИФН: ИФН альфа, ИФН бета, ИФН гамма. В инфицированных вирусами клетках респираторного эпителия возрастает продукция ИФН альфа и ИФН бета. Эффекты ИФН альфа и ИФН бета: 1) активация противовирусных механизмов в неинфицированных клетках респираторного эпителия — протективный эффект, клетки приобретают невосприимчивость к вирусной инфекции; 2) активация генов с прямой противовирусной активностью. Антивирусные эффекты ИФН альфа и ИФН бета развиваются через несколько часов и длятся 1–2 дня.
Формирование иммунной системы и становление противовирусного иммунитета является результатом реализации генетической программы онтогенеза, для полноценного завершения которой необходима внешняя и внутренняя антигенная стимуляция. В этом аспекте неизбежные инфекции респираторного тракта у детей раннего возраста должны вести к иммунному тренингу организма. Склонность детей, особенно первых лет жизни, к ОРЗ отчасти обусловлена возрастными особенностями развития их ИС, в том числе и местного иммунитета. В свою очередь, слишком частые ОРЗ не могут негативно не влиять на становление ИС растущего организма, так, постоянная вирусно-бактериальная стимуляция ИС у детей ЧДБ ведет к возникновению нарушений ее функционирования, что сопровождается формированием стойкой иммунной недостаточности — вторичного иммунодефицита (ВИД). ВИД может быть представлен нарушениями как общего, так и местного иммунитета и носить комбинированный или изолированный характер.
В таблице приведена частота встречаемости нарушений различных механизмов противовирусного иммунитета у ЧДБ детей.
С целью повышения функциональной активности ИС, системы ИФН и ускорения восстановления их нарушенных функций, направленных на элиминацию вирусных и бактериальных антигенов, необходимо проведение заместительной и/или модулирующей иммунотерапии, восстанавливающей и модулирующей силу иммунного ответа, что должно обеспечить адекватный иммунный ответ на присутствие инфекционного патогена с последующей его элиминацией.
Тактика иммунотропной терапии при ВИД с синдромом вирусных и вирусно-бактериальных инфекций отличается тем, что в основе восстановления системы интерферонов и иммунной системы лежит базисная терапия отечественным рекомбинантным ИФН альфа-2 — Вифероном. Далее проводится необходимая иммунотерапия заместительного или модулирующего характера. При этом тактика иммунотерапии и, в первую очередь, ее длительность зависят от вида ВИД — острого или хронического. У детей ЧДБ, как правило, имеет место хронический или персистирующий ВИД, т. е. нарушения функционирования системы ИФН и иммунной системы существуют достаточно длительное время — от 6 месяцев до нескольких лет. Безусловно, при такой ситуации, в отличие от острых ВИД, когда иммунотерапия может занимать от 10 до 14 дней, проведение иммунотерапии в рамках программы иммунореабилитации детей ЧДБ занимает от 2,5–4,5 месяцев, в редких случаях до 2–3 лет.
Разработанная нами программа иммунореабилитации (Нестерова И. В., 1992) включает следующие положения:
Иммунотерапия, заместительного и модулирующего характера, органично включается в программы иммунореабилитации. К лекарственным препаратам, используемым для заместительной иммунотерапии, относятся внутривенные иммуноглобулины IgG и IgM обогащенные (Интраглобин и Пентаглобин), специфические иммуноглобулины против цитомегаловирусной инфекции (Цитотект), интерфероны (комплексный препарат рекомбинантного ИФН альфа-2 с антиоксидантами — Виферон в различных дозировках), тимические факторы (Тимоген, Тактивин).
С нашей точки зрения иммуномодулирующая терапия, используемая в лечении ЧДБ детей, должна иметь направленный характер: точкой приложения используемого иммуномодулирующего препарата должно являться то или иное поврежденное звено иммунной системы. При этом используется преимущественная направленность влияния(ний) иммуномодулятора. Так, для восстановления Т-клеточного звена предпочтительным является применение Тактивина, Тимогена, Имунофана, для восстановления гуморального звена, ЕКК, НГ Ликопида и Полиоксидония. Для восстановления системы ИФН — Виферона, который при определенных условиях обладает и иммуномодулирующими свойствами, направленными на восстановление Т-клеточного звена, системы нейтрофильных гранулоцитов. Для иммунопрофилактики и иммунотерапии бактериальных инфекций у детей ЧДБ может проводиться пролонгированная (в течение 5–6 месяцев) терапия топическими иммуномодуляторами — низкоиммуногенными вакцинами (ИРС 19, Имудон, Рибомунил, Бронхо-мунал и т. д.).
Интерферонотерапия с использованием Виферона обладает не только интерферонкорригирующей, иммуномодулирующей, но и противовирусной активностью и в большинстве случаев при возникновении ОРВИ может использоваться локально и системно, без синтетических противовирусных препаратов. Синтетические противовирусные препараты (Арбидол, Ремантадин) лучше использовать в остром периоде ОРВИ при среднетяжелом или тяжелом течении. При необходимости синтетические противовирусные препараты хорошо сочетаются с Вифероном. Хорошо известным фактом является повреждение клеточных мембран, наблюдаемое в ходе развития инфекционного процесса, что по данным В. В. Малиновской (1998) служит основной причиной снижения противовирусной активности интерферона. С целью восстановления взаимоотношений между антиокислительной активностью плазмы крови и перекисным окислением липидов в состав препарата Виферон введены токоферола ацетат и аскорбиновая кислота — антиоксиданты, являющиеся мембраностабилизирующими компонентами. В сочетании с ними противовирусная активность рекомбинантного ИФН альфа-2 возрастает в 10–14 раз, при этом отсутствуют побочные эффекты (повышение температуры тела, лихорадка, гриппоподобные явления, психогенная депрессия), возникающие при парентеральном введении препаратов других природных и рекомбинантных ИФН. Ректальное введение Виферона и комбинация с антиоксидантами, по-видимому, обеспечивают эти позитивные эффекты, также как и быструю высокую концентрацию и длительную циркуляцию в крови ИФН альфа-2. Следующим позитивным моментом является установленный факт: при применении Виферона в течение двух лет не выявлены антитела, нейтрализующие противовирусную активность рекомбинантного ИФН альфа-2. Особенности лекарственной формы Виферона — мазь, гель, ректальные суппозитории в различных дозах создают возможность проведения локальной и системной интерферонотерапии.
Нами разработаны основные принципы дифференцированной терапии Вифероном при вторичных ВИД с синдромом повторных ОРВИ, т. е. для детей ЧДБ (Нестерова И. В., 2003; 2005; 2007):
Ниже приведена разработанная нами ранее программа терапии Вифероном для детей ЧДБ с повторными ОРВИ:
- Местное: обработка ротоглотки и интраназальное использование Виферон-мази: от 2–3 до 4–7 раз в день в течение 2–2,5 месяцев, возможно в сочетании с антисептиками.
- Системное: ректальное введение свечей в возрастной дозе (Виферон 150 000 МЕ — детям до 7 лет, Виферон 500 000 МЕ — детям старше 7 лет) курсом общей продолжительностью 2–2,5 мес:
• базисный курс 1 свеча, 2 раза в день, ежедневно — 10 дней;
• далее 1 свеча, 2 раза в день, 3 раза в неделю — 2 недели;
• далее 1 свеча, 2 раза в день, 2 раза в неделю — 2 недели;
• далее 1 свеча, 1 раз в день, 2 раза в неделю — 2 недели;
• далее 1 свеча, 1 раз в день, 1 раз в неделю — 2 недели.
Общая продолжительность курса 2,5–3,5 месяца.
NB! При необходимости (значительное снижение уровней индуцированного ИФН альфа!) начальная доза Виферона может увеличиваться в 1,5–2 раза, а курс лечения продлеваться до достижения позитивного клинического эффекта.
Использование описанных выше подходов в лечении детей ЧДБ позволяет получать позитивные результаты, которые можно видеть при оценке клинической эффективности лечения: значительно снижается количество ОРВИ с 10–18 в году до 2–3 в году, сокращается число бактериальных осложнений в 4–6 раз, ускоряется выход в клиническую ремиссию в 6–8 раз, длительность ремиссии увеличивается в 8–10 раз, с 7–10 дней до 100–150 дней, повышается качество жизни детей. Положительные клинические эффекты сопровождаются позитивной динамикой со стороны системы ИФН и иммунной системы.
И. В. Нестерова, доктор медицинских наук, профессор
Учебно-научный медицинский центр Управления делами Президента РФ, Москва
Таблица
Дефекты противовирусного иммунитета у ЧДБ детей (частота встречаемости в %)
На основании собственных многолетних данных произведен ретроспективный анализ особенностей динамики активной репликации персистирующих инфекций у детей. В статье описано, как изменяются показатели активной репликации геномов облигатных внутриклеточных пар
Based on our own multi-year data, a retrospective analysis of the dynamics of active replication of persistent infections in children was made. The article describes how the indicators of active replication genomes of obligate intracellular parasites and herpesviruses vary with age and seasonal changes.
Персистирующие инфекции могут являться причиной целого ряда заболеваний. Некоторые из них характеризуются тяжелым клиническим течением, особенно в раннем возрасте. В России, к сожалению, сохраняется высокий уровень детской инфекционной заболеваемости [1]. Известно, что в основном передача инфекции осуществляется в первые годы жизни человека, иногда — внутриутробно. Так, заражение герпес-вирусами человека 1–2, а также 4–6 типов в большинстве случаев реализуется в возрасте до двух лет. Источником инфекции чаще всего является ближайшее окружение ребенка, которое в первые два года его жизни представлено членами семьи и/или обслуживающим персоналом (няни, воспитатели и пр.). За последние пять лет увеличилось число детей в возрасте до одного года, умерших от генерализованных вирусных инфекций [2]. При этом, по данным литературы, у детей маркеры активной персистирующей инфекции выявляют чаще, чем у взрослых [3]. Одним из факторов, обусловливающих высокий уровень репликации инфекционных агентов, является незрелость иммунной системы в раннем возрасте [4]. Несмотря на обилие научных работ, посвященных проблеме персистирующих инфекций, вопрос особенностей динамики их активности остается открытым.
Объект и материалы исследования
Предметом анализа явились данные, полученные при обследовании детей и подростков, находившихся на стационарном лечении в клинике Московского НИИ педиатрии и детской хирургии (в последние годы — Обособленное структурное подразделение Научно-исследовательский клинический институт педиатрии им. акад. Ю. Е. Вельтищева ФГБОУ ВО РНИМУ им. Н. И. Пирогова) Минздрава РФ, и их родителей.
Проанализированы результаты обследования 1079 пациентов, из которых 1064 (98,6%) составили дети и подростки в возрасте от 2 месяцев до 17 лет и 15 (1,4%) взрослых в возрасте от 23 до 52 лет.
У каждого пациента одновременно исследовали от одного до трех образцов различных биологических материалов, всего 2051 образец. Из них осадков мочи — 877 (42,8%); буккальных соскобов — 104 (5,1%); объединенного материала, включающего осадок мочи и буккальный соскоб, — 901 (43,9%); крови — 169 (8,2%) (табл. 1).
Методы исследования
Оценивали активность репликации следующих микроорганизмов: Chlamydia trachomatis, Mycoplasma hominis, Ureaplasma urealyticum, цитомегаловирус, вирус Эпштейна–Барр, вирус простого герпеса 1–2 типов.
Среди пациентов девочки и женщины составили 56,7% от числа обследованных, мальчики и мужчины — 43,3%.
Возрастная характеристика пациентов отражена в табл. 2: возраст большинства пациентов составил от двух до 16 лет.
При определении периодов активной репликации персистирующих инфекций в зависимости от возраста фрагмент исследования включал данные, полученные при обследовании 876 пациентов.
Основным критерием отбора явилось одновременное исследование в материале не менее 3 инфекций (герпес-вирусов 4–6 типов и/или облигатных внутриклеточных паразитов). У каждого больного, соответственно, исследовали 3 или 6 инфекций. Такой подход позволил снизить избирательность выборки по той или иной инфекции.
Результаты исследования и их обсуждение
Выявлены следующие закономерности (рис. 1):
Отчетливая закономерность показана для цитомегаловируса: частота выявления ДНК в образцах стабильно снижается до 0 у обследованных взрослых, что можно рассматривать как доказательство зависимости активной репликации цитомегаловируса именно от зрелости иммунной системы (рис. 2).
Аналогичные, хотя и не столь четко выраженные изменения частоты активной репликации в зависимости от возраста можно проследить и для вирусов Эпштейна–Барр и вируса простого герпеса 1–2 типов.
Для ответа на вопрос, существуют ли сезонные изменения активности персистирующих инфекций, мы проанализировали частоту положительных проб в течение двух полных лет; был обследован 871 пациент.
Диаграмма отражает закономерности изменения количества положительных проб Chlamydia trachomatis, Mycoplasma hominis и Ureaplasma urealyticum в течение года (рис. 3).
Вопреки ожиданиям, наибольшая активность Chlamydia trachomatis приходится на период с апреля по июнь. Отмечаются существенные колебания показателя в первом полугодии с максимумом в июне и минимумом в марте и стабильно низкие показатели во втором полугодии.
Частота выявления ДНК Ureaplasma urealyticum крайне нестабильна с декабря по июнь, а в июле резко уменьшается и сохраняется на относительно низком уровне до ноября. В декабре значение показателя возрастает, достигая максимума. Таким образом, общим для исследованных внутриклеточных паразитов является нестабильность и более высокие значения показателя в первом полугодии (для Ureaplasma urealyticum — с декабря по июнь) и, напротив, относительно низкое и стабильное число положительных проб во втором полугодии. Не исключено, что снижение и стабилизация показателя в период с июля по декабрь вызвана улучшением метаболизма, а значит, и адаптивного иммунитета во второй половине лета и осенью.
Для персистирующих герпес-вирусов какой-либо четкой сезонной закономерности не выявлено, однако частота выявления ДНК вируса простого герпеса 1–2 типов стабильно повышается, в мае достигая максимума, а затем снижается к концу года до минимального значения (рис. 4).
Выводы
Проведенное нами исследование позволило сделать следующие выводы:
При исследовании сезонной активности всех облигатных внутриклеточных паразитов выявлена ее существенная вариативность в первом полугодии с максимумом в июне и относительное снижение и стабилизация во втором полугодии.
Литература
- Мазанкова Л. Н., Захарова И. Н. // Рос. вест. перинат. и педиатрии. 2010. № 5. С. 8–11.
- Лобзин Ю. В. Проблемы детских инфекций на современном этапе // Инфекционные болезни. 2009. № 2. С. 7–12.
- Учайкин В. Ф., Нисевич Н. И., Шамшева О. В. Инфекционные болезни и вакцинопрофилактика у детей. М.: ГЭОТАР-медиа. 2006. 688 с.
- Щеплягина Л. А., Круглова И. В. Возрастные особенности иммунитета у детей // РМЖ. № 23, 2009, с. 1564.
Е. И. Шабельникова 1 , кандидат медицинских наук
В. С. Сухоруков, доктор медицинских наук, профессор
Е. А. Ружицкая, кандидат медицинских наук
А. В. Семенов, кандидат медицинских наук
М. В. Кушнарева, доктор медицинских наук, профессор
ФГБОУ ВО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва
Персистентные инфекции в легких. Латентная инфекция в легких.
В последнее десятилетие в центре внимания исследователей различного профиля находятся сложные формы воспаления, явно отступающие от общепринятых канонов острых защитных реакций и характеризуемые своеобразными дисбалансами иммуноглобулинов и цитокинов. Эти формы воспаления характерны, прежде всего, для вирусной персистенции. Персистенция (постоянство, упорство) - понятие достаточно широкое и неоднозначное, которое, по современным представлениям, включает в себя несколько подвариантов: персистентная, латентная, хроническая и медленная инфекции, а также бессимптомное вирусоносительство.
Персистентными называют инфекции, при которых вирус либо его антигены в течение продолжительного времени обнаруживаются в организме человека. Указанное пребывание сопровождается определенными специфическими иммунологическими сдвигами. Клинические проявления заболевания могут быть выраженными, слабыми либо маскироваться симптомами общего хронического заболевания (кашель, слабость, субфебрилитет, одышка и т.д.), что нередко наблюдается у больных с хронической обструктивной болезнью легких и бронхиолите с облитерацией при нерсистенции респираторно-синцитиального вируса.
Латентная инфекция - это практически пожизненная инфекция, при которой вирус (чаще герпес) находится в наиболее тесном взаимодействии с геномом клетки и пребывает преимущественно то в дефектной (ДНК-транскрипт), то в полной инфекционной форме, что соответствует ремиссии и обострению. Активация латентной инфекции происходит, как правило, под влиянии других инфекций (чаще грипп), переохлаждения, перегрева, солнечной радиации, психических травм и т.д.
Наиболее типичным примером хронической инфекции является инфекция, вызываемая аденовирусами. Для нее характерна частая смена клинических ремиссий и обострений, но относительно благоприятный прогноз при своевременном и правильном лечении.
Медленная инфекция - имеет неизбежно летальный исход, характеризуется многомесячным или даже многолетним инкубационным периодом с последующим медленным, но неуклонным развитием симптомов заболевания (вирусы СПИД и спонгиозных энцефалитов).
Классификация вирусной персистенции весьма условна. При наличии отличительных свойств многие ее формы имеют общие черты: при всех вариантах весьма распространено формирование дефектных форм вируса, их тесное взаимодействие с геномом клетки-хозяина, чередование фаз обострения и клинической ремиссии. Вероятны переходы одной разновидности персистенция в другую, например персистентной инфекции в латентную или хроническую.
Как показали исследования, проведенные в Государственном научном центре пульмонологии (МЗ РФ), персистенция достаточно широко распространена не только при хронической, но и острой бронхолегочной патологии. При тяжелых полисегментарных пневмониях и острых абсцессах нередко отмечается замедленная элиминация респираторных вирусов и их компонентов из организма больного, что подтверждается и более длительными сроками образования специфических противовирусных иммуноглобулинов класса М и G. Персистенция сопровождается низкими показателями клеточного иммунитета (прежде всего Т-активные клетки), натуральной киллерной активности, всех видов интерферона. Иммуносупрессия, обусловленная вирусами, способствует более выраженной активации бактериальной флоры как аэробного, так и анаэробного плана.
При затяжных и рецидивирующих бронхитах, особенно с явлениями бронхоспазма, вирусы и вирусные компоненты удается обнаружить до 1,5-2 месяцев от начала заболевания. Их элиминация прямо коррелирует с исчезновением признаков воспаления бронхов.
При хронической обструктивной болезни легких и бронхиолите с явлениями облитерации у детей респираторно-синцитиальный вирус чрезвычайно часто выявляется как в период обострения, так и относительной клинической ремиссии.
У больных с ЛОР-патологией: аденоидитами, хроническими тонзиллитами и отитами основным персистирующим агентом является аденовирус. При одновременном наличии аденоидитов и шейных лимфоденитов чаще всего наблюдается ассоциация хронических аденовирусных и микоплазменных инфекций.
Особенности воспалительных реакций организма при вирусной персистенции чрезвычайно разнообразны, весьма вариабельны и зависят от громадного количества факторов, определяемых как макро-, так и микроорганизмами.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Классификация ( формы ) инфекционных заболеваний. Экзогенные инфекции. Эндогенные инфекции. Регионарные и генерализованные инфекции. Моноинфекции. Микстинфекции.
Инфекционные болезни обычно сопровождаются нарушениями гомеостаза организма и его физиологических функций. Множество взаимодействующих параметров в системе конкретный возбудитель-конкретный организм находит отражение в различных формах инфекционного процесса и его вариантах. Другими словами, в зависимости от эпидемиологической ситуации, типа и свойств возбудителя (например, инфицирующей дозы, вирулентности и т.д.), состояния параметров гомеостаза человека, а также от конкретных особенностей взаимодействия возбудителя и организма инфицированного человека, инфекционный процесс может принимать различные формы (от клинически выраженных до бессимптомных, от суперинфекций до бактерионосительства). Ниже рассмотрены основные формы инфекционных процессов.
Экзогенные инфекции. Эндогенные инфекции.
Экзогенные инфекции развиваются в результате проникновения в организм патогенных микроорганизмов из внешней среды.
Эндогенные инфекции обычно развиваются в результате активации и, реже, проникновения условно-патогенных микроорганизмов нормальной микрофлоры из нестерильных полостей во внутреннюю среду организма (например, занос кишечных бактерий в мочевыводящие пути при их катетеризации). Особенность эндогенных инфекции — отсутствие инкубационного периода.

Регионарные инфекционные заболевания. Генерализованные инфекции
• Регионарные инфекционные заболевания — инфекционный процесс протекает в каком-либо ограниченном, местном очаге и не распространяется по организму.
• Генерализованные инфекционные заболевания развиваются в результате диссеминирования возбудителя из первичного очага, обычно по лимфатическим путям и через кровоток.
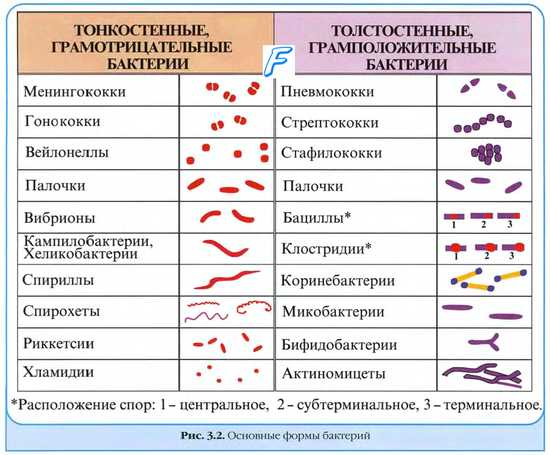
Моноинфекции. Микстинфекции ( миксты )
Моноинфекции — заболевания, вызванные одним видом микроорганизмов.
Смешанные инфекции ( микстинфекции, миксты ) развиваются в результате заражения несколькими видами микроорганизмов; подобные состояния характеризует качественно иное течение (обычно более тяжёлое) по сравнению с моноинфекцией, а патогенный эффект возбудителей не имеет простого суммарного характера. Микробные взаимоотношения при смешанных (или микст-) инфекциях вариабельны:
• если микроорганизмы активизируют или отягощают течение болезни, их определяют как активаторы, или синергисты (например, вирусы гриппа и стрептококки группы Б);
• если микроорганизмы взаимно подавляют патогенное действие, их обозначают как антагонисты (например, кишечная палочка подавляет активность патогенных сальмонелл, шигелл, стрептококков и стафилококков);
• индифферентные микроорганизмы не влияют на активность других возбудителей.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

