Детские инфекции брюшной тиф
Обновлено: 06.05.2024
Брюшной тиф у детей. Стафилококковая кишечная инфекция
Относится к сальмонеллезам. Возбудитель — брюшнотифозная палочка (Salmonella typhosa). Брюшной тиф у детей, особенно раннего возраста, наблюдается крайне редко. Путь заражения — алиментарный. Клинически может протекать с резко выраженным токсикозом и с незначительными желудочно-кишечными нарушениями, иногда по типу простой диспепсии без выраженной интоксикации. Может увеличиться печень и селезенка, появиться розеолезная сыпь. Рано присоединяются воспалительные изменения в легких.
У матерей, болеющих тифом во время беременности, может родиться мертвый плод без поражения кишечника или родится ребенок, больной септицемией. Из крови такого ребенка удается выделить возбудителя брюшного тифа.
В патогенезе брюшного тифа имеет значение повреждение сальмонеллами эндоцитов, проникновение брюшнотифозных микробов через лимфатические пути в кровь с последующей бактериемией и вторичным выделением их в кишечник. В результате развиваются местные и общие явления. Специфической реакцией макроорганизма при брюшном тифе является образование брюшно-тифозных гранулем из гистиоцитарных клеток, которые превращаются в крупные макрофаги со светлой цитоплазмой. Гранулемы формируются главным образом в групповых лимфатических фолликулах (пейеровых бляшках), солитарных фолликулах тонкой кишки, мезентериальных лимфатических узлах. Они возникают также на фоне пролиферативной реакции гистиоцитарной системы в печени, селезенке, костном мозге, легких, почках, в коже. Иногда может преобладать внекишечное развитие гранулем.
Некоторые вопросы о развитии гранулемы и о клеточном строении ее остаются неуточненными. Одни авторы считают началом развития гранулемы некроз с последующей клеточной реакцией, другие, наоборот, клеточную реакцию с последующим некрозом. Клеточное строение гранулемы описывают с участием и без участия полиморфноядерных лейкоцитов.
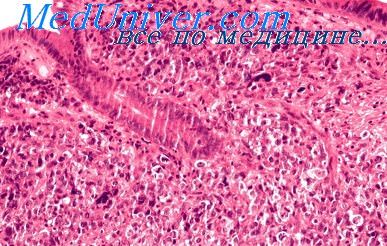
В типичных случаях в кишечнике определяют 5 стадий развития процесса: 1-я стадия — мозговидное набухание групповых лимфатических фолликулов (1-я неделя), во 2-й стадии развивается их некроз (2-я педеля), затем отторжение некротизованных тканей (3-я неделя), образование чистых язв (4-я неделя) и рубцевание (5-я неделя). В стадии изъязвления могут возникать кровотечение, перфорация, перитонит.
У детей патологоанатомические изменения могут быть стертыми, развитие их может носить абортивный характер. Явления некротизации могут отсутствовать или быть выражены незначительно. Основной причиной смерти детей является интоксикация. Перфорация и кровотечение не наблюдаются.
Стафилококковая кишечная инфекция
Стафилококковая инфекция при поражении кишечника у детей в последние годы приобретает все большее значение в связи с увеличением антибиотикорезистентных штаммов стафилококков. Заболевание чаще всего вызывает золотистый и белый стафилококк, вырабатывающий энтеротоксин, и другие патогенные виды стафилококков с плазмокоагулирующими, гемолизирующими и пигментобразующими свойствами. Стафилококковая инфекция нередко сочетается с другими кишечными инфекциями (дизентерия, вирусные инфекции, грибковые поражения).
Стафилококковая кишечная инфекция протекает по типу пищевой токсикоинфекции и стафилококковых энтероколитов.
Пищевая токсикоинфекция у детей старшего возраста имеет более доброкачественное течение, в раннем возрасте — более тяжелое, может закончиться летально. Начало и течение острое, с коротким инкубационным периодом.
Микробы и их токсины вызывают острый гастроэнтерит с явлениями нарушения кровообращения в стенке кпшечника (полнокровие, стазы, кровоизлияния), некрозом слизистой оболочки, проникающим на разную глубину, инфильтрацией слизистой оболочки и подслизистого слоя преимущественно лейкоцитами. В лимфатическом аппарате кишечника отмечается гиперплазия с интенсивным распадом лимфоцитов и гистиоцитарных элементов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Брюшной тиф — острое инфекционное заболевание, которому подвержены взрослые и дети, и которое имеет энтеральный механизм заражения. Болезнь вызывают брюшнотифозные палочки. Брюшной тиф у детей вызывает поражение лимфатического аппарата тонкой кишки, проявляется выраженными симптомами интоксикации, высокой температурой, гепатосплено-мегалией, розеолезной сыпью. Болезнь часто имеет волнообразное течение, длительное бактериовыделение.
Виды брюшного тифа:
- брюшной тиф, вызываемый Salmonellatyphi
- паратиф А
- паратиф В
- паратиф С
- неуточненный паратиф.
Инфекцию распространяет больной человек, а также бактериовыделители. Инфекция выделяется вместе с мочой и испражнениями. После выздоровления от брюшного тифа, 2-10% детей становятся бактерионосителями.
Пути передачи брюшного тифа:
Также инфекцию активно распространяют мухи. Дети раннего возраста чаще всего заражаются контактно-бытовым путем. Есть риск заражения при прямом контакте с вирусовыделителем, а также через зараженные игрушки, предметы обихода, посуду, белье и т. д.
Пищевой путь заражения актуализируется в основном при употреблении в пищу инфицированного молока и молочных продуктов. Также есть возможность заражения при употреблении инфицированных салатов, мороженного, кондитерских изделий, паштетов и т. д.
Брюшной тиф возникает у детей раннего возраста крайне редко.
Что провоцирует / Причины Брюшного тифа у детей:
Болезнь возбуждает брюшнотифозная палочка, известная также как сальмонелла тифи. Данная грамотрицательная палочка принадлежит к семейству энтеробактерий.
Возбудитель живет час, если температура среды составляет 50 ˚С. Гарантирована мгновенная гибель при закипании среды, в которой находится брюшнотифозная палочка. Микроорганизм погибает за несколько секунд при воздействии на него дезинфицирующими растворами. До сегодняшнего дня большая часть штаммов сальмонелл тифа чувствительна к ампициллину, левомицетину, бактриму, рифампицину, лидаприму.
Патогенез (что происходит?) во время Брюшного тифа у детей:
Инфекция попадает в организм через желудочно-кишечный тракт. В тонком кишечнике происходит первичная колонизация возбудителя. Палочки брюшного тифа размножаются, внедряясь в лимфоидные образования кишечника и в мезентериальные и забрюшинные лимфатические узлы.
В конце инкубационного периода возбудитель из регионарных лимфатических узлов в большом количестве прорывается в кровеносную систему, что приводит к бактериемии и эндотоксинемии. Начинают проявляться симптомы заболевания. Из-за бактериемии возбудитель попадает в различные органы человека, прежде всего в печень и селезенку. Там происходит формирование вторичных очагов воспаления, а также образовываются брюшнотифозные гранулемы.
Диарейный синдром провоцируется местным воспалительным процессом в кишечнике и гемодинамическими нарушениями. Нарушается моторика кишечника, процессы пищеварения.
В ответ на циркуляцию возбудителя брюшного тифа и его токсинов в крови вырабатываются специфические антитела, которые помогают организму выздороветь. У рмногих больных детей формирование гуморального и клеточного иммунитета при брюшном тифе ослаблено либо генетически дефектно, и полной элиминации возбудителя не происходит. Повторное заболевание не исключено, но случается очень редко. После болезни у большинства детей появляется стойкий иммунитет.
Патоморфология
Наибольшим изменениям подвергаются лимфоидные образования тонкой кишки. Сначла аследует стадия мозговидного набухания – появляются гранулы, которые состоят из пролиферирующих ретикулярных клеток и гистиоцитов. На второй неделе болезни отмечается следующая стадия, когда происходит некроз гранулем солитарных фолликулов и пейеровых бляшек. На третей неделе от начала заболевания у детей отторгаются участки некроза, образовываются глубокие язвы, достигающие мышечного слоя. Если течение болезни благоприятное, то пятая стадия наступает к концу 4-й недели или началу 5-й недели. Формирование нового эпителиального слоя происходит без образования рубцов и стеноза. Не всегда стадии длятся ровно указанное время.
Симптомы Брюшного тифа у детей:
Клинические проявления
От 3 дней до 1 месяца длится инкубационный период при брюшном тифе у детей. Средний срок составляет от 10 до 14 дней. Клиническое течение болезни условно делится на периоды: нарастание симптоматики (5 дней-1 неделя), период пика болезни (8 дней-2 недели), периодугасания (от 14 до 21 дня), период реконвалесценции (наступает после 21-28 дня).
Насколько быстро и в какой очередности проявляются симптомы, зависит от возраста заболевшего ребенка.
У старших детей в типичных случаях брюшного тифа болезнь начинается постепенно – температура повышается не сразу. В первый же день больной ощущает общую слабость, адинамию, апатию, бессонницу, головную боль, развивается анорексия и специфическая тифозная интоксикация (проявляется как сонливость, оглушенность, заторможенность, иногда бред и галлюцинации).
В пик болезни на коже обнаруживают розеолезно-петехиальную сыпь. Диаметр розовых пятнышек составляет примерно 3 мм. Чаще всего сыпь видна на животе, иногда на груди или плечах. Язык сухой, в центре его отмечается налет грязно-серого оттенка (может быть и коричневым). Края и кончик языка чистые, без налета, часто язык отечный, по его краям видны отпечатки зубов. В большинстве случаев наблюдается умеренное вздутие живота.

В периферической крови при заболевании брюшным тифом в первые 2-3 суток количество лейкоцитов в норме или незначительно повышено. В пик болезни наблюдается лейкопения и нейтропения со сдвигом формулы крови влево до юных и даже до миелоцитов. С поражением костного мозга связаны такие явления в крови как лимфоцитоз, анэозинофилия, повышение СОЭ.
У малышей от 3 до 5 лет в большинстве случаев болезнь начинается остро, температура – очень высокая, симптомы интоксикации сльно выражены. Родители отмечают раздражительность ребенка, вялость, бледность кожи. Малыш может вскрикивать и плакать. Днем они хотят спать, а ночью не могут уснуть.
При тяжелых случаях брюшного тифа с самого начала заболевания проявляются такие симптомы:
- судороги,
- повторная рвота,
- нарушение сознания.
Слизистые оболочки полости рта и губ сухие. Чаще всего с начала заболевания появляется диарейный синдром, известный также как энтерит. Стул становится обильным, жидким, непереваренным, есть примеси прозрачной слизи и зелени. Частота стула – до 10-15 раз в сутки или больше. В более редких случаях наблюдается запор и парез кишечника. У ребенка начинается обезвоживание.
У детей раннего возраста (особенно 1-го года жизни) возникают такие симптомы как:
- падение артериального давления, ,
- приглушение тонов сердца.
Гепатоспленомегалия более выражена, чем у старших детей. Редко отмечается розеолезная сыпь. В большинстве случаев наблюдается гипоэозинофилия, нейтропения с ядерным сдвигом лейкоцитов, повышенная СОЭ.
Классификация
Болезнь делят на группы по типу, тяжести и течению.
Брюшной тиф бывает:
По тяжести болезнь делится на:
- легкую
- среднетяжелую
- тяжелую.
Легкая форма отличается слабо выраженными симптомами интоксикации, температурой тела до 38 ˚С. Ребенок быстро утомляется, появляется головная боль (не длительная), аппетит ухудшается. Сыпь на коже не обильная, розеолы слабо заметны или их нет. Период лихорадки длится от 1 недели до 10 дней.
Среднетяжелая форма брюшного тифа у детей характеризуется отчетливыми типичными симптомами болезни. Температура поднимается до максимум 40 ˚С, держится на таком уровне 2-4 недели. Среди симптомов интоксикации организма проявляются мучительные головные боли, заторможенность, бессонница и пр. Есть вероятность рецидивов и обострений болезни.
Тяжелые формы брюшного тифа сопровождают отчетливый тифозный статус, менингоэнцефалитический синдром, геморрагические проявления. Происходят изменения и в сердечно-сосудистой системе, органах дыхания.
При стертой форме болезни наблюдают субфебрилитет, порой — небольшие диспепсические проявления. Диагностировать брюшной тиф в такой форме можно только при наличии соответствующих эпидемиологических данных и с использованием лабораторных исследований.
При субклинической форме симптомы не проявляются. Для диагностике обнаруживают брюшнотифозную бактерию в моче, кале, желчи. Важно также нарастание титров специфических антител в крови больного.
Течение брюшного тифа у детей бывает острым, гладким, с обострениями, рецидивами, осложнениями и формированием хронического брюшнотифозного носительства.
Острое течение: болезнь длится 1-2 недели, потом симптомы слабеют со временем. После перехода температуры в норму сокращаются печень и селезенка, очищается от налета язык и пр.
У 5-10% больных отмечают негладкое течение, для которого характерны рецидивы или обострения. Обострения заболевания наступают до прихода температуры тела в норму. Начинают всё больше проявляться симптомы интоксикации, появляется снова сыпь на коже и пр.
Рецидивы случаются после возвращения температуры тела в норму, обычно на 2-3 неделе после начала заболевания. Клиническими предвестниками рецидива являются длительный субфебрилитет, тахикардия или, наоборот, брадикардия, медленное сокращение печени и селезенки, стойкий метеоризм и т. д. Рецидив проявляется теми же симптомами, что и первая фаза заболевания. Рецидивы могут быть повторными лишь в редких случаях.
Бактерионосительство
Большая часть детей освобождается от возбудителя спустя 2—3 недели после прихода температуры тела в норму. Но примерно у 4% детей в течение нескольких месяцев и даже лет возбудитель брюшного тифа продолжает обнаруживаться в испражнениях, желчи и пр.
Длительное носительство может быть обусловлено поздно начатым и неадекватным лечением, генетически детерминированной недостаточностью клеточного и гуморального звеньев иммунитета с явлениями вторичного иммунодефицита и т. д.
Осложнения
Наиболее типичные осложнения брюшного тифа – кишечное кровотечение и перфорация кишечника. В результате заязвления стенок дистального отдела тонкой кишки возникает кишечное кровотечение. Как правило, оно начинается у детей старшего возраста на третей неделе от начала заболевания. Обильное кровотечение приводит к появлению общей слабости, головокружений, бледности. Температура может опуститься ниже нормальной.
На 2-4 неделе от начала брюшного тифа может возникнуть перфорация кишечника. Она знаменуется появлением некроза пейеровых бляшек и образованием глубоких язв. Из-за перфорации кишечника развивается диффузный или местный перитонит. Перфорация проявляется такими симптомами:
Гораздо реже встречаются такое осложнения брюшного тифа как инфекционно-аллергический миокардит, инфекционно-токсический шок по типу сосудистого коллапса, менингоэнцефалит, тромбофлебит, специфическая брюшнотифозная пневмония, инфекционный психоз, остеомиелит, пиелит.
Диагностика Брюшного тифа у детей:
Показательными факторами при диагностике брюшного тифа являются:
- длительная лихорадка
- головная боль
- типичные изменения языка
- нарастающая интоксикация с развитием тифозного статуса
- гепатоелленомегалия
- появления метеоризма
- появление розеолезной сыпи
- изменения в периферической крови.
С помощью лабораторных методов в биоматериале ведут поиски возбудителя, а в крови ребенка – специфические антитела. Возбудитель можно обнаружить в крови, испражнениях, моче, желчи, спинномозговой жидкости, костном мозге, гное, розеолах, экссудате.
С помощью серологических методов ищут в крови больного специфические антитела, а в биосубстрате – антигены. Эти методы применяют, начиная с 4-5 суток заболевания, если позже, то на 2-3-й неделе. При оценке серологических реакций важно учитывать, что нарастание титров специфических О-антител свидетельствует об остром инфекционном процессе, а наличие только Н- или Vi-антител — о перенесенном ранее брюшном тифе или бактерионосительстве.
Сейчас наиболее актуально для серологической диагностики бактерионосительства и вакцинальных реакций раздельное определение специфических антител, относящихся к TgM и IgG в ИФА.
Брюшной тиф по своим проявлениям похож на некоторые болезни, а потому нужна его дифференциация с такими заболеваниями:
- паратифы
- тифоподобная форма сальмонеллеза
- инфекционный мононуклеоз .
Стоит отметить, что в начале проявления брюшной тиф у ребенка похож на грипп, энтеровирусную инфекцию и острые кишечные инфекции другой этиологии.
Лечение Брюшного тифа у детей:
Больных брюшным тифом обязательно госпитализируют. Пока длится период лихорадки, необходимо соблюдать постельный режим. За полостью рта и кожным покровом нужно ухаживать как можно тщательнее. В рационе должны быть все необходимые элементы и витамины. Не рекомендуют вводить в рацион грубую клетчатку в большом количестве, острые продукты, цельное молоко, картофель. Эти продукты могут привести к усилению энтерита.
На обычный рацион больного переводят на 15—20-й день после нормализации температуры. При диарейном синдроме диета базируется на тех же правилах, что и при иных острых кишечных заболеваниях инфекционной природы.
Токсикоз и эксикоз лечат с помощью оральной регидратации. При тяжелом обезвоживании врачи назначают регидратационную инфузионную терапию в сочетании с дезинтоксикационным и посиндромным лечением.
Необходима этиотропная терапия – левомицетин или сукцинат левомицетина. Прием левомицетина продолжается, пока не спадет температура, а также 7-10 дней после ее нормализации. Если данный препарат оказался неэффективным, врач может перевести больного на бактрим, ампициллин, лидаприм.
Для лечения тяжелых форм брюшного тифа нужна посиндромная терапия, а для дезинтоксикации и нормализации обменных процессов, улучшения реологических свойств крови — инфузионная терапия и симптоматическое лечение. Для снижения жара применяют ибупрофен, который оказывает антипиритическимй, обезболивающий и противовоспалительный эффекты.
Энтеросорбционная терапия необходима всем больным, она проводится такими препаратами как энтеродез, энтеросгель или смекта.
Профилактика Брюшного тифа у детей:
Следует соблюдать санитарно-гигиенические требования: строительство канализации, правильное водоснабжение, строгое соблюдение технологии заготовки, перевозки и сбыта пищевых продуктов, особенно тех, которые не нужно жарить или варить перед употреблением в пищу.
Чтобы предупредить распространение заболевания, следует как можно раньше выявлять и изолировать больных. Те, кто перенес брюшной тиф, должны находиться под диспансерным наблюдением и лабораторными обследованиями.
Для лечения и профилактики хронического сальмопеллезного бактерионосительства можно применять иммуномодулируюшую терапию полиоксидонием внутримышечно № 10— 15 в дозах в соответствии с инструкцией.
В очагах инфекции обычно проводят заключительную и текущую дезинфекцию. В качестве средств экстренной профилактики в очагах брюшного тифа применяют брюшнотифозный бактериофаг.
Активная иммунизация проводится по эпидемиологическим показаниям и только у детей старше 7 лет. Сейчас для иммунопрофилактики брюшного тифа применяют однократное подкожное введение химической сорбированной брюшнотифозной моновакцины в дозе 1 мл или брюшнотифозной вакцины, обогащенной Vi-антигеном.
К каким докторам следует обращаться если у Вас Брюшной тиф у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Брюшного тифа у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Брюшной тиф –острое инфекционное заболевание человека, вызванное Salmonellatyphi, характеризующееся длительной лихорадкой, интоксикацией, розеолезной сыпью, поражением лимфоидного аппарата кишечника и образованием язв в тонкой кишке.
Паратифы – инфекции тифо-паратифозной группы, протекающие с температурной реакцией, интоксикационным синдромом, кожными высыпаниями, диспепсическими расстройствами различной степени выраженности.
ВВОДНАЯ ЧАСТЬ
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| А01.0. | Брюшной тиф |
| A01.1 | Паратиф А |
| A01.2 | Паратиф В |
| A01.3 | Паратиф С |
| A01.4 | Паратиф неуточненный |
Дата разработки: 2017 год.
Сокращения, используемые в протоколе:
| АЛТ | аланинаминотрансфераза |
| АСТ | аспартатаминотрансфераза |
| АД | артериальное давление |
| ВОП | врач общей практики |
| ВЭБ | вирус Эпштейна Барр |
| ДНК | дезоксирибонуклеиновая кислота |
| ЖКТ | желудочно-кишечный тракт |
| ИФА | иммуноферментный анализ |
| ИТШ | инфекционно-токсический шок |
| МКБ | международная классификация болезней |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ПЦР | полимеразная цепная реакция |
| РНГА | реакция непрямой гемагглютинации |
| СМЖ | спинномозговая жидкость |
| ССС | сердечно-сосудистая система. |
| СОЭ | скорость оседания эритроцитов |
| УЗИ | ультразвуковое исследование |
| в/в | внутривенно |
| IgG | иммуноглобулины класса G |
| IgM | иммуноглобулины класса М |
Пользователи протокола: врачи общей практики, детские инфекционисты, педиатры, фельдшера, врачи скорой медицинской помощи, хирурги.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты, которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследование случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Классификация
Брюшной тиф
По типу:
· типичные;
· атипичные: стертая и субклиническая формы; протекающие с преимущественным поражением отдельных органов –пневмотиф, нефротиф, колотиф, менинготиф, холанготиф.
По форме тяжести:
· легкая;
· среднетяжелая;
· тяжелая.
По характеру течения:
· гладкое;
· негладкое (обострения, рецидивы, формирование хронического носительства, осложнения: специфические -кишечное кровотечение, перфорация кишечника и неспецифические–пневмония, ИТШ, паротит, холецистит, тромбофлебит и др.).
Паратифы:
· по этиологии – А,В,С;
по типу:
· типичные;
· атипичные.
типичные формы:
· гастроинтестинальная;
· тифоподобная;
· септическая.
по тяжести:
· легкая;
· среднетяжелая;
· тяжелая.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ [1,2,3,6]
Жалобы:
· повышение температуры тела;
· вялость, адинамия, анорексия;
· упорная головная боль, бессонница;
· бред, галлюцинации, потеря сознания;
· запоры;
· вздутие живота;
· судороги;
· рвота.
Анамнез:
У детей раннего возраста и новорожденных:
· острое начало заболевания;
· более короткий лихорадочный период;
· возможны катаральные явления;
· возможны менингеальный и энцефалитический
· синдромы при нормальном составе ликвора;
· реже наблюдается экзантема;
· не наблюдается относительная брадикардия, дикротия пульса;
· чем моложе ребенок, тем чаще регистрируется диарейный синдром;
· ангина Дюге не встречается;
· реже регистрируется лейкопения;
· редко наблюдаются кишечные кровотечения и перфорации;
· часто развиваются неспецифические осложнения;
· более тяжелое течение;
· возможен летальный исход.
NB! У детей старшего возраста:
· заболевание начинается с упорной головной боли, бессонницы, нарастающего повышения температуры тела, усиливающейся интоксикации;
· после возникает угнетение психической деятельности, а при тяжелых формах –тифозный статус. Последний проявляется оглушенностью больных, бредом, галлюцинациями, потерей сознания;
· периоды заболевания: нарастания клинических симптомов (5–7 дней), разгара (7–14 дней), угасания (14–21 день) и реконвалесценции (после 21 дня болезни);
· средняя продолжительность лихорадочного периода при брюшном тифе в современных условиях составляет 13–15 дней. В остром периоде у большинства заболевших температура тела повышается до 39–40 0 C;При тяжелых формах брюшного тифа лихорадка имеет постоянный характер. Следует отметить, что чем меньше суточные температурные размахи, тем тяжелее протекает заболевание. При легких и среднетяжелых формах наблюдается ремиттирующая или интермиттирующая лихорадка. В современных условиях преобладает лихорадка неправильного, или ремиттирующего, типа, что затрудняет клиническую диагностику инфекции. Изменения со стороны органов пищеварения
Атипичные формы брюшного тифа:
стертая форма брюшного тифа: выраженные симптомы интоксикации отсутствуют, температура тела повышается до субфебрильных цифр, может наблюдаться кратковременное разжижение стула. Диагностика возможна только на основании бактериологического и серологического исследований, а также при развитии специфических осложнений.
субклиническая форма брюшного тифа манифестных проявлений не имеет и обычно выявляется в очагах после проведения дополнительных обследований.
· пневмотиф;
· нефротиф;
· менинготиф;
· энцефалотиф;
· колотиф;
· тифозный гастроэнтерит;
· холанготиф.
NB!При перечисленных разновидностях заболевания в клинической картине на первый план выступают поражения отдельных органов.
Бактерионосители брюшного тифа подразделяются на категории:
1) транзиторные бактерионосители – лица, не болевшие брюшным тифом и паратифами, но выделяющие возбудителей брюшного тифа или паратифов;
2) острые бактерионосители – лица, переболевшие брюшным тифом и паратифами, у которых отмечается бактерионосительство в течение первых трех месяцев после выписки из больницы;
3) хронические бактерионосители – лица, переболевшие брюшным тифом и паратифами, у которых отмечается бактерионосительство в течение трех и более месяцев после выписки из больницы.
Паратиф В – инкубационный период составляет 5-10 дней. Заболевание начинается остро, характерно развитие гастроэнтерита с абдоминальными болями и повышением температуры тела. Температурная реакция носит неправильный характер и относительно укорочена по времени. Так же, как при паратифе А, сыпь может носить разнообразный характер, быть обильной и располагаться не только на туловище, но и на конечностях. Чаще заболевание протекает в среднетяжёлой форме, однако известны случаи тяжёлого течения паратифа В с развитием менингита, менингоэнцефалита и септикопиемии.
Паратиф C – в отличие от паратифа A или B протекает в следующих формах:
· в гастроэнтеритической форме, которая возникает при пищевом пути инфицирования, характеризуется коротким инкубационным периодом, который при массивной инвазии может продолжаться всего в течение нескольких часов. Для начала заболевания характерны многократная рвота, боли в животе и диарейный синдром. Испражнения жидкие, обильные, имеют резкий запах, нередко может отмечаться наличие мутной слизи, зелени, напоминающих болотную тину;
· в тифоподобной форме, не отличающейся клиническими проявлениями от таковых при брюшном тифе;
· в септической форме, которая характеризуется ремитирующей лихорадкой (суточные колебания температуры тела в пределах 1,5-2 С, но при этом температура не снижается до нормальных значений), тяжелым общим состоянием, а также высыпаниями на кожных покровах и наличием гнойных очагов во внутренних органах с частым развитием паренхиматозного гепатита, гнойного менингита, остеомиелита и др.
Инструментальные исследования:
Рентгенологические методы исследования грудной клетки (возможен пневмотиф) по показаниям;
· ЭКГ – для исключения миокардита при тяжелых формах брюшного тифа.
Показания для консультации специалистов:
· консультация хирурга при подозрении или развитии кишечного кровотечения, или перфорации кишечника;
· консультация других узких специалистов – по показаниям.

Диагностический алгоритм [10]:
Брюшной тиф - антропонозное острое инфекционное заболевание с фекально-оральным механизмом передачи. Характеризуется поражением лимфатического аппарата кишечника, бактериемией, выраженной интоксикацией, увеличением печени и селезёнки, розеолёзной сыпью и в ряде случаев энтеритом.
Краткие исторические сведения
Название болезни, введённое Гиппократом, происходит от греческого слова typhos (туман, спутанное сознание). До открытия возбудителя брюшного тифа все лихорадочные состояния обозначали этим термином. Т. Брович (1874), Н.И. Соколов (1876) и К. Эберт (1880) обнаружили брюшнотифозную палочку в пейеровых бляшках кишечника, селезёнке и мезентериальных лимфатических узлах умерших людей. Чистую культуру бактерий выделил Г. Гаффки (1884).
В 1896 г. М. Грубер открыл феномен агглютинации брюшнотифозных бактерий с помощью специфических сывороток, а несколько позже Ф. Видаль применил это открытие для разработки РА в диагностических целях (реакция Видаля). Подробное описание клинической картины брюшного тифа в дальнейшем сделано И.И. Пятницким (1804), Ж. Бретано (1820-1829), М. Соколовым и Ф. Кияковским (1857), а также С.П. Боткиным (1868). Большой вклад в изучение брюшного тифа внесли российские учёные - Г.А. Ивашенцев, Н.К. Розенберг, Г.Ф. Вогралик, Б.Я. Падалка, Г.П. Руднев, А.Ф. Билибин, К.В. Бунин и др.
Резервуар и источник инфекции - человек (больной или бактериовыделитель). Опасность больного для окружающих в разные периоды болезни неодинакова. В инкубационном периоде заражённый человек практически не опасен. Опасность больного для окружающих увеличивается по мере развития болезни и достигает максимума на 2-3-й неделе болезни - в период выделения бактерий с испражнениями, мочой и потом; также их можно обнаружить в грудном молоке и носоглотке. Большая часть переболевших освобождается от возбудителя в первые 1 2 нед или в ближайшие 2-3 мес реконвалесценции. Примерно 3-5% остаются носителями на длительный срок, а некоторые - на всю жизнь. Эпидемиологическая опасность хронического носителя определяется его профессией и зависит от соблюдения им правил личной гигиены. Особую опасность представляют носители, имеющие доступ к приготовлению, хранению и реализации пищевых продуктов.
Механизм передачи фекально-оральный, реализуется водным, пищевым и бытовым путями; в районах с повышенным уровнем заболеваемости распространение идёт преимущественно водным путём. Последнее происходит за счёт использования воды, взятой из загрязнённых открытых или технических водоёмов, а также из-за неудовлетворительного санитарно-технического состояния водопроводных и канализационных сооружений. В результате употребления заражённой воды возникают острые и хронические водные вспышки, способные длительно продолжаться и охватывать большие группы населения. К возникновению водных вспышек приводят аварии на водопроводных сетях и сооружениях, перепады давления и нерегулярность подачи воды, сопровождающиеся подсосом инфицированных грунтовых вод через негерметичные отрезки сетей. Из пищевых продуктов наиболее опасны молоко и молочные изделия, кремы, салаты и другие продукты, служащие благоприятной средой для размножения бактерий. Иногда заражение может произойти и через овощи, особенно при их поливе сточными водами или удобрении фекалиями. Бытовой путь передачи возможен при низкой культуре бактерионосителей или больных со стёртой формой болезни. При этом происходит заражение окружающих предметов, а в последующем - заражение пищи.
Естественная восприимчивость людей. Восприимчивость к болезни высокая, перенесённое заболевание оставляет стойкий пожизненный иммунитет. Повторные заболевания крайне редки.
Основные эпидемиологические признаки . Брюшной тиф встречают на всех континентах, во всех климатических зонах. Наиболее высокий уровень заболеваемости регистрируют в развивающихся странах. В связи с глобальным распространением брюшной тиф представляет одну из наиболее актуальных проблем практической и теоретической медицины. По данным ВОЗ, нет ни одной страны, где не были отмечены случаи заболевания. Ежегодно в мире регистрируют около 20 млн случаев брюшного тифа и около 800 тыс. летальных исходов. Особенно крупные эпидемии наблюдают в странах Азии, Африки и Южной Америки. Наличие в популяции хронических бактерионосителей и отсутствие эффективных методов их санации определяют возможность спорадического и эпидемического распространения брюшного тифа практически на любой территории в любое время года. Однако эндемичность болезни чаше всего определяется активностью водного пути передачи инфекции. Необходимо различать водные вспышки как по характеру источника воды, так и по механизму его загрязнения. Нехватка воды, перебои в её поступлении также активизируют контактно-бытовую передачу возбудителя, так как заставляют население использовать для хозяйственно-питьевых целей воду технических водопроводов, открытых водоёмов, рек, арыков и т.д. Именно водный фактор обусловливает высокую заболеваемость брюшным тифом на территории Средней Азии.
Сезонное распределение заболеваемости характеризуется подъёмами в летне-осенний период. Последнее особенно характерно для эндемичных районов, где на фоне в целом неудовлетворительного качества питьевой воды всё более возрастает её дефицит. В настоящее время фактически на всей территории страны периодические колебания в многолетней динамике заболеваемости не выявлены. Вместе с тем на тех территориях, где ещё сохраняются условия для достаточно активной циркуляции возбудителя, отмечают более или менее выраженные сезонные подъёмы. Отмечено более частое формирование хронического носительства возбудителя на территориях с широким распространением описторхозной инвазии.
Пищевые вспышки чаще всего определяют следующие обстоятельства:
санитарно-технические недочёты - отсутствие или неправильная работа коммунальных установок (водопровода, канализации);
В крупных благоустроенных городах брюшной тиф стал исключительно болезнью взрослых. Внутрибольничное распространение инфекции характерно для психоневрологических стационаров.
Брюшной тиф. Причины и механизмы развития брюшного тифа
Typhoid fever - англ., Abdominal typhus - нем., Abdominale fever -франц.
Брюшной тиф и паратифы А и В - острые инфекционные заболевания, характеризующиеся циклическим течением, симптомами общей интоксикации, лихорадкой, появлением розеолезно-папулезной сыпи, увеличением печени и селезенки, поражением лимфатического аппарата преимущественно тонкой кишки со своеобразными морфологическими изменениями.
В 1886 г. брюшной тиф выделен в самостоятельное заболевание С.П. Боткиным; была детально описана клиника брюшного тифа. В изучение брюшного тифа большой вклад внесли отечественные ученые И.И. Пятницкий (1804 г.), М. Соколов и Ф. Кияковский (1854 г.), ГА. Ивашенцев и Н.К. Розенберг (1934 г.), Г.Ф. Вогралик (1936 г.), Б.Я. Падалка (1947 г.), Г.П. Руднев (1960 г.), А.Ф. Билибин (1962 г.), К.В. Бунин (1962 г.), В.И. Покровский (1958 г.) и др.
Возбудитель обнаружен в пейеровых бляшках, мезентериальных ЛУ и селезенке Т. Бровичем (1874 г.), Н.И. Соколовым (1876 г.), К. Эбертом (1880 г.); в чистой культуре выделен Г. Гаффки (1884 г.).
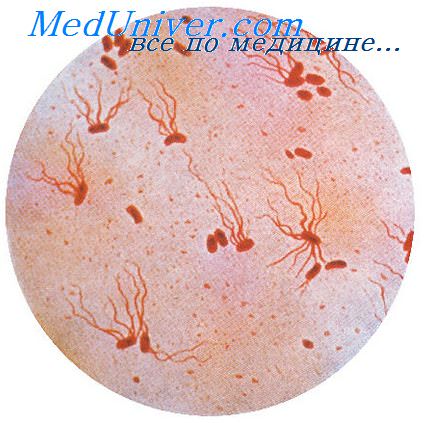
Возбудитель - Salmonella typhi - грамотрицательная подвижная палочка рода Salmonella семейства Enterobacteriaceae. Хорошо растет на обычных средах, особенно с добавлением желчи.
Обнаружено 78 ее фаготипов, что используется в эпидемиологической практике для установления источника инфекции. Не образуя спор, S. typhi устойчива во внешней среде - в воде и почве до 1-5 мес, в испражнениях - 25 дней, на загрязненном белье - до 2 недель, в пищевых продуктах - от нескольких дней до недели и более, особенно долго сохраняется в молоке, мясном фарше, салатах, где сальмонеллы могут даже размножаться. Кипячение убивает их моментально; нагревание при 56°С только через 30 мин. Обычные дезинфицирующие средства (лизол, хлорамин, фенол, сулема) убивают возбудителя за несколько минут. Брюшнотифозная палочка под влиянием неблагоприятных факторов внешней среды и иммунных сил организма образует L-формы; изменяется ее чувствительность к антибиотикам.
Попадая в организм человека через рот, внедряется в тонкой кишке в ее лимфатические образования, преодолевает местный защитный барьер, благодаря чему наступает бактериемия с генерализацией по паренхиматозным органам. Возбудитель выделяется из организма больного и бактерионосителя с мочой, желчью, фекалиями Поражаются пейеровы бляшки, солитарные фолликулы кишечника и брыжеечные лимфатические узлы, где происходит его размножение Прорыв возбудителя в кровь знаменует начало клинических проявлений Выделение с желчью ведет к повторному внедрению возбудителя в лимфатический аппарат кишечника, уже сенсибилизированный к нему (феномен Сахарова-Артюса). Наибольшие изменения происходят в дистальном отделе тонкой кишки, которые в случаях типичного циклического течения болезни проходят последовательно шесть стадий аллергического воспаления.
Особенностью несовершенства иммунитета при брюшном тифе является формирование хронического бактерионосительства (длящегося годы, иногда пожизненно), что связывают с L-трансформацией брюшнотифозных бактерий и незавершенным фагоцитозом (эндоцитобиозом). Выделение возбудителя из организма помимо указанных путей (с мочой и фекалиями) возможно со слюной и молоком матери. Диссеминация в организме иногда приводит к избирательным поражениям воспалительного характера в ряде органов (печень, легкие, почки, ЦНС, хрящи, кости и др.).
Читайте также:

