Энцефалит этиология и патогенез кратко
Обновлено: 26.04.2024
Энцефалит (др.-греч. ἐνκεφαλίτις, воспаление мозга) - группа заболеваний, характеризующихся воспалением. В настоящее время энцефалитом называют не только инфекционное, но и инфекционно-аллергическое, аллергическое и токсическое поражение головного мозга.
Что провоцирует / Причины Энцефалита:
Для энцефалитов, вызванных нейротропными вирусами, свойственны эпидемичность, контагиозность, сезонность и климатогеографические особенности распространения. По излюбленной локализации патологического процесса выделяют энцефалиты с преимущественным поражением белого вещества – лейкоэнцефалиты (группа подострых прогрессирующих лейкоэнцефалитов), энцефалиты с преобладанием поражения серого вещества - полиоэнцефалиты (эпидемический летаргический энцефалит); энцефалиты с диффузным поражением нервных клеток и проводящих путей головного мозга - панэнцефалиты (клещевой энцефалит, комариный, австралийский, американский). В зависимости от преимущественной локализации энцефалиты делят на стволовые, мозжечковые, мезэнцефальные, диэнцефальные. Часто наряду с веществом головного мозга поражаются и некоторые отделы спинного мозга - в таких случаях говорят об энцефаломиелите. Энцефалиты могут быть диффузными и очаговыми, по характеру экссудата гнойными и негнойными.
Патогенез (что происходит?) во время Энцефалита:
Пути проникновения вируса в организм различны. Чаще наблюдается гематогенный путь распространения. При комарином и клещевом энцефалитах вирус, попадая при укусе в кровеносные сосуды, поступает с током крови в различные органы, в том числе и мозг. В головном мозге наиболее ранимыми оказываются структуры на дне III желудочка, подкорковые узлы, кора большого мозга, клеточные образования мозгового ствола и спинного мозга. Возможны также контактный, алиментарный, воздушно-капельный пути передачи инфекции от человека к человеку или от животного.
Тропизм вирусов к нервной ткани обеспечивается специфическими рецепторами структуры вируса. Взаимодействие вирус - клетка хозяина является сложным процессом, включающим многие патофизиологические механизмы. Клиническая картина заболевания, его тяжесть и особенности течения зависят от способности организма отвечать на воздействие инфекционного агента, а также от биологической природы вируса. Иммунный ответ зависит от многих факторов, в том числе от антигенных свойств вируса, генетически детерминированной силы иммунного ответа макроорганизма, его реактивности в данный момент. В последние годы открыт новый класс имунных клеток, не относящихся ни к Т-, ни к В-лимфоцитам. Эти клетки называются естественными киллерами, они играют существенную роль в противовирусном иммунитете, обеспечивая цитотоксическую функцию. Большое значение имеет интерферон природного происхождения, продуцируемый иммунными клетками. Интерферон является иммунорегулятором, а также одним из эффективных факторов неспецифической противовирусной защиты, блокирующих репликацию вируса. Патогенез энцефалитов определяется, кроме непосредственного разрушения нейронов вирусом, токсическим действием, а также неспецифическими изменениями: поражением сосудистой стенки с повышением ее проницаемости, развитием отека, ликвородинамических и сосудистых нарушений.
Патоморфология
Гистологические изменения при энцефалитах не имеют специфического характера и могут встречаться при различных заболеваниях нервной системы. Они развиваются как универсальная реакция мозга на повреждающий агент вне зависимости от его природы. Тем не менее ответ мозга, вызываемый патологическим агентом, может варьировать с преобладанием той или иной реакции, что зависит от особенностей повреждающего фактора и состояния иммунологической реактивности организма. Тканевые реакции при энцефалитах в острый период заболевания заключаются в явлениях резкого отека, геморрагии, пролиферации микроглии, иногда в виде узелков, дегенерации нейронов (тигролиз, атрофия, нейронофагия) и нервных волокон (демиелинизация, дегенерация, распад осевых цилиндров). Отмечается диффузная инфильтрация нервной ткани, особенно периваскулярных пространств, мононуклеарами, плазматическими клетками, полинуклеарами. Определяются изменения сосудистой стенки в виде пролиферативного эндартериита. В хронической стадии преобладают изменения дегенеративного характера, продуктивная глиальная реакция с образованием узелков или рубцов.
Симптомы Энцефалита:
Симптомы энцефалита различны в зависимости от возбудителя, локализации патологического процесса, течения заболевания. Однако имеются общие характерные для энцефалита клинические симптомы.
Продромальный период свойственен всем инфекционным заболеваниям. Он продолжается от нескольких часов до нескольких дней и проявляется повышением температуры (лихорадкой), симптомами раздражения верхних дыхательных путей или желудочно-кишечного тракта.
Характерны общемозговые симптомы: головная боль, обычно в области лба и орбит, рвота, светобоязнь, эпилептические припадки. Нарушения сознания от легких степеней (вялость, сонливость) до комы. Возможны психомоторное возбуждение и психосенсорные расстройства.
Развиваются очаговые симптомы поражения ЦНС. Они зависят от локализации патологического процесса и формы энцефалита, могут проявляться симптомами выпадения (парезы конечностей, афазия) и раздражения (эпилептические припадки).
Кроме типичной клинической картины энцефалита, часто встречаются бессимптомные, абортивные формы, реже - молниеносные. При асимптомных вариантах отсутствуют менингеальные симптомы, однако отмечаются умеренная головная боль и лихорадка неясного происхождения, нерезко выраженные преходящие эпизоды диплопии, головокружения, парестезии и т.п. Изменения цереброспинальной жидкости уточняют природу заболевания.
При абортивной форме неврологические признаки отсутствуют, заболевание проявляется симптомами острой респираторной или гастроинтестинальной инфекции. На фоне умеренной головной боли, небольшой температуры может появиться ригидность шейных мышц, что говорит о необходимости люмбальной пункции.
Молниеносная форма протекает от нескольких часов до нескольких дней и заканчивается летально. Заболевание начинается высокой температурой, интенсивной диффузной головной болью. Быстро наступает нарушение сознания, больные впадают в коматозное состояние. Выражена ригидность шейных мышц. Смерть наступает от бульварных нарушений или вследствие острой сердечной недостаточности.
Диагностика Энцефалита:
Наиболее важным и диагностически ценным является исследование цереброспинальной жидкости, в которой обнаруживают лимфоцитарный плеоцитоз (от 20 до 100 клеток в 1 мкл), умеренное увеличение белка. Ликвор вытекает под повышенным давлением. В крови отмечаются лейкоцитоз, увеличение СОЭ. На ЭЭГ выявляются диффузные неспецифические изменения, доминирует медленная активность (тета- и дельта-волны). При наличии эпилептических припадков регистрируется эпилептическая активность. Магнитно-резонансная томография выявляет локальные гиподенсные изменения головного мозга. Иногда наблюдается картина объемного процесса при геморрагических энцефалитах, особенно височной доли. На глазном дне нередко выявляются застойные диски зрительных нервов.
Этиологический диагноз основывается, кроме типичных клинических проявлений, на результатах бактериологических (вирусологических) и серологических исследований. Идентификация вируса может быть трудной, а иногда и невозможной. Вирус можно выделить из испражнений и других сред, однако наибольшее значение имеет выявление специфических антител с помощью серологических реакций: реакции нейтрализации (РН), реакции связывания комплемента (РСК), реакции торможения гемагглютинации (РТГА), полимеразной цепной реакции (ПЦР).
Лечение Энцефалита:
Патогенетическая терапия
Производится пероральное и парентеральное введение жидкости с учетом водно-электролитного баланса и кислотно-основного состояния.
При тяжёлом течении болезни применяют глюкокортикоиды. Если у больного нет бульбарных нарушений и расстройств сознания, то преднизолон применяется в таблетках из расчета 1,5-2 мг/кг в сутки. Назначается препарат равными дозами в 4-6 приемов в течение 5-6 дней, затем дозировка постепенно снижается (общий курс лечения 10-14 дней). При бульбарных нарушениях и расстройствах сознания преднизолон вводится парентерально из расчета 6-8 мг/кг. Люмбальная пункция при этом противопоказана. Для борьбы с гипоксией через носовые катеторы вводится увлажненный кислород (по 20-30 минут каждый час), проведится гипербарическая оксигенация (10 сеансов под давлением р 02-0,25 МПа), также внутривенно введится оксибутират натрия по 50 мг/кг в сутки или седуксен по 20-30 мг в сутки.
Показания. Аллергические реакции, гемотрансфузионный шок, анафилактический шок, анафилактоидные реакции, отек мозга, бронхиальная астма, астматический статус, острый гепатит, печеночная кома.
Противопоказания. Гиперчувствительность, предшествующая артропластика, патологическая кровоточивость, чрессуставной перелом кости, асептический некроз формирующих сустав эпифизов костей. С осторожностью. Паразитарные и инфекционные заболевания вирусной, грибковой или бактериальной природы: простой герпес, ветряная оспа, корь; амебиаз, стронгилоидоз (установленный или подозреваемый); системный микоз; активный и латентный туберкулез, язвенная болезнь желудка и 12-перстной кишки, эзофагит, гастрит, острая или латентная пептическая язва, дивертикулит, артериальная гипертензия, гиперлипидемия, сахарный диабет, тяжелая хроническая почечная и/или печеночная недостаточность, нефроуролитиаз.
Побочные действия. Тошнота, рвота, повышение или снижение аппетита, брадикардия, бессонница, головокружение.
Также, при лечении энцефалита, для дегидратации и борьбы с отеком и набуханием мозга используют диуретики (10-20 % раствор маннитола по 1-1,5 г/кг внутривенно; фуросемид 20-40 мг внутривенно или внутримышечно, 30 % глицерол 1-1,5 г/кг внутрь, диакарб, бринальдикс).
Показания. Отёк мозга, гипертензия, острая почечная недостаточность, эпилепсия, болезнь Меньера, глаукома, подагра.
Противопоказания. Гиперчувствительность, острая почечная недостаточность, печеночная недостаточность, гипокалиемия, ацидоз, гипокортицизм, болезнь Аддисона, уремия, сахарный диабет, беременность (I триместр), нефрит, гипохлоремия, геморрагичесий инсульт.
Побочные действия. Гипокалиемия, миастения, судороги, обезвоживание, тахикардия, тошнота, рвота.
Рядом российских фармакологов и клиницистов утверждается существование высокоэффективного противовирусного препарата йодантипирина. Заявляется, что он обладает этиотропным эффектом в отношении флавивирусной инфекции, однако следует отметить, что в нигде в мире с противовирусной целью данный препарат не применяется, и отсутствуют какие-либо достоверные данные доказательной медицины, подтверждающие его клиническую эффективность.
Показания: Клещевой энцефалит (лечение и профилактика у взрослых).
Противопоказания: Гиперчувствительность, гиперфункция щитовидной железы.
Побочные действия: Аллергические реакции, отеки, тошнота.
Этиотропная терапия
Этиотропная терапия заключается в назначении гомологичного гамма-глобулина, титрованного против вируса клещевого энцефалита. Препарат оказывает четкий терапевтический эффект, особенно при среднетяжелом и тяжелом течении болезни. Гамма-глобулин рекомендуется вводить по 6 мл внутримышечно, ежедневно в течение 3 суток. Лечебный эффект наступает через 12-24 ч после его введения: температура тела снижается, состояние больного улучшается, головные боли и менингеальные явления уменьшаются. Чем раньше вводится гамма-глобулин, тем быстрее наступает лечебный эффект. В последние годы для лечения клещевого энцефалита применяются сывороточный иммуноглобулин и гомологичный полиглобулин, которые получают из плазмы крови доноров, проживающих в природных очагах клещевого энцефалита. В первые сутки лечения сывороточный иммуноглобулин рекомендуется вводить 2 раза с интервалами 10-12 ч по 3 мл при легком течении, по 6 мл - при среднетяжелом и по 12 мл - при тяжелом. В последующие 2 дня препарат назначают по 3 мл однократно внутримышечно. Гомологичный полиглобулин вводится внутривенно по 60-100 мл. Считается, что антитела нейтрализуют вирус, защищают клетку от вируса, связываясь с ее поверхностными мембранными рецепторами, обезвреживают вирус внутри клетки, проникая в нее путём связывания с цитоплазматическими рецепторами.
Также применяют противовирусные препараты - нуклеазы, задерживающие размножение вируса. Используют РНК-азу внутримышечно на изотоническом растворе по 30 мг 5-6 раз в день. На курс - 800-1000 мг препарата. Антивирусное действие оказывает препарат цитозинарабиноза, который вводят внутривенно в течение 4-5 дней из расчета 2-3 мг на 1 кг массы тела в сутки.
Инфузионная терапия
При выраженных явлениях интоксации проводится инфузионная терапия. При отеке головного мозга, бульбарных нарушениях наиболее быстрый эффект оказывает внутривенное введение преднизолона (2-5 мг/кг) или дексазона, гидрокортизона. При психомоторном возбуждении, эпилептических припадках внутривенно или внутримышечно вводится седуксен - 0,3-0,4 мг/кг, натрия оксибутират - 50-100 мг/кг, дроперидол - от 0,5 до 6-8 мл, гексенал - 10 % раствор 0,5 мл/кг (с предварительным введением атропина); в клизмах - хлоралгидрата 2 % раствор 50-100 мл.
В комплекс терапии следует включать антигистаминные препараты - раствор кальция хлористого, димедрол, дипразин, пипольфен или супрастин, витамины группы В, особенно В6 и В12, АТФ. При развитии вялых парезов показано применение дибазола, галантамина, прозерин, оксазила.
Симптоматическая терапия
- Жаропонижающие препараты
- Противовоспалительные (глюкокортикоиды)
- Противосудорожная терапия (бензонал, дифенин, финлепсин)
- Дезинтоксикационная терапия (солевые растворы, белковые препараты, плазмозаменители)
- Реанимационные мероприятия (ИВЛ, кардиотропные препараты)
- Предупреждение вторичных бактериальных осложнений (антибиотики широкого спектра действия)
Восстановительное лечение
После выписки из стационара при наличии неврологических нарушений проводится курсовое восстановительное лечение. Больным могут назначаться витамины группы В, экстракт алоэ, церебролизин (противопоказан при наличии судорог), аминалон, пирацетам, пиридитол, пантогам.
Лечение паркинсонизма. Эффективным методом лечения паркинсонизма является прием L-ДОФА (предшественник дофамина). Препарат проникает через гематоэнцефалический барьер и компенсирует недостаток дофамина в базальных ганглиях.
Наиболее эффективно комбинированное лечение, которое позволяет выравнивать баланс путем усиления дофаминергической системы (применение L-ДОФА или L-ДОФА-содержащих препаратов и медитана) и подавления холинергической системы (с помощью циклодола).
Лечение L-ДОФА проводится по определенной схеме, предусматривающей постепенное увеличение дозировки и количества препарата в течение нескольких недель. Для уменьшения раздражения стенок желудочно-кишечного тракта препарат назначают после еды. Начальная доза 0,125 г в сутки, с постепенны мповышением на 0,125-0,25 г в сутки. Лечебный эффект наблюдается на разных дозировках обычно от 2 г до 5-6 г в сутки. При длительном применении препарата в течение многих лет его эффективность снижается.
Противопоказанием к проведению такого лечения являются кровоточащие язвы желудка, тяжелые заболевания печени и почек, декомпенсированное состояние сердечно-сосудистой системы, глоукома, психические заболевания.
Положительные результаты применения L-ДОФА или её производных отмечаются примерно у 70 % больных. Некоторые из них возвращаются к труду.
Лечение гиперкинезов. Назначают метаболические препараты, α-адреноблокаторы, нейролептики (галоперидол, аминазин) и транквилизаторы.
Лечение Кожевниковской эпилепсии. Также назначают метаболические препараты, антиконвульсанты (депакин, тегретол, смесь Серейского), транквилизаторы (элениум, мепробамат, триоксазин, гиндарин, мебикар) и нейролептики (аминазин).
Профилактика Энцефалита:
Для защиты человека и животных от этих заболеваний разработаны эффективные вакцины. Профилактика включает также борьбу с переносчиками. Специфической терапии не существует. Изредка встречаются также неинфекционные, т.н. вторичные энцефалиты, возникающие как осложнение или последствие отравления свинцом, эпидемического паротита (свинки), кори, ветряной оспы, гриппа и других заболеваний.
К каким докторам следует обращаться если у Вас Энцефалит:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Энцефалита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Что такое болезнь Лайма? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Болезнь Лайма (иксодовый клещевой боррелиоз) — опасное инфекционное трансмиссивное заболевание острого или хронического течения, вызываемое бактериями рода Borrelia, которые поражают кожу, суставы, сердце и нервную систему. Клинически характеризуется полиморфизмом проявлений и без лечения приводит к стойкому нарушению жизнедеятельности и инвалидизации человека.
Возбудитель боррелиоза
род — Borrelia (тип Спирохет)
виды — более 10, из них наиболее этиологически значимые Borrelia burgdorferi (наиболее распространён), Borrelia azelii, Borrelia garinii.
Грамм-отрицательны. Культивируются в видоизменённой среде Kelly (селективная среда BSK-KS). Любит жидкие многокомпонентные среды. Жгутиконосцы. Небольшого диаметра, что позволяет им обходить большинство бытовых бактериальных фильтров. Borrelia burgdorferi состоит из плазмоцилиндра, покрытого клеточной мембраной, имеющей в составе термостабильный ЛПС. Температурный оптимум — 33-37°С. Сходствует со штопорообразной извитой спиралью. Вид завитков неравномерный, вращательные движения медленные.
Группы антигенов: поверхностные Osp A, Osp B, Osp С (обуславливают различия штаммов). Этиологические агенты генетически гетерогенны (то есть комплекс Borrelia burgdorferi sensu lato — вызывает группу этиологически самостоятельных иксодовых боррелиозов).
Хорошо красятся анилиновыми красителями. Неплохо выдерживают низкие температуры. Фенол, формалин, спирт и другие обеззараживающие вещества, а также ультрафиолетовое излучение вызывают быструю гибель. Является внутриклеточным паразитом. [2] [3] [5]
Эпидемиология
Природно-очаговое заболевание. Источник инфекции — различные животные (олени, грызуны, волки, домашние и дикие собаки, еноты, овцы, птицы, крупный и мелкий рогатый скот и другие). Переносчики — иксодовые клещи (таёжный и лесной): Ixodes demine (США), Ixodes ricinus и Ixodes persulcatus (Россия и Европа).

Род Ixodes — это темно-коричневый клещ с твёрдым, чуть больше булавочной головки телом, похож на корочку на ссадине или кусочек грязи. В тканях животных возбудитель присутствует в очень небольшом количестве (сложно обнаружить). Исходя из географии заболевания боррелии расселяются с мигрирующими птицами, прикрепившись к ним. Возможен симбиоз нескольких видов боррелий в одном клеще. Возбудитель передаётся среди клещей трансовариальным способом, то есть от самки к потомству. Живут дклещи о 2 лет, часто находятся на кустарниках не выше одного метра от земли. Перезимовать способны только самки, самцы погибают после спаривания. В эндемичных районах заражённость клещей достигает 70%, в остальных регионах — от 10%. Высокая частота инфицированности клеща не является постулатом высокой заболеваемости людей после укуса, так как лишь у немногих клещей боррелии находятся в слюнных железах. Сосание крови осуществляется длительное время и боррелии поступают в ткани не сразу, поэтому ранее удаление клеща существенно снижает риск передачи.
Заразен ли боррелиоз
Механизмы передачи инфекции:
- трансмиссивный (инокуляция — при укусе; очень редка контаминация — при втирании остатков клеща в рану);
- вертикальный (трансплацентарно — от матери к плоду);
- алиментарный путь (через молоко больного животного).
Между людьми боррелиоз не распространяется (исключая вертикальный механизм). Через грудное молоко, слюну и половые жидкости боррелиоз не передаётся.
Распространённость
География распространения достаточно широкая: США, Прибалтика, лесная Европа, Северо-Запад и Центр России, Предуралье, Урал, Западная Сибирь, Дальний Восток.
Сезонность весенне-летняя и осенняя (то есть во время тепла, когда клещи активны). Иммунитет нестерильный. Повторные заболевания возможны через 5-7 лет. [1] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни Лайма
Инкубационный период в различных источниках колеблется от 1 до 50 дней (в практической деятельности следует придерживаться срока 1-30 дней).
Синдромы заболевания:
- общей инфекционной интоксикации;
- эритемы (покраснение кожи);
- артрита;
- регионарной лимфаденопатии (увеличение лимфоузлов);
- поражения нервной системы;
- поражения сердечно-сосудистой системы;
- гепатолиенальный (увеличение печени и селезёнки).
Периоды развития заболевания имеют достаточно условный характер, в основном ограничены лишь временными рамками:
- ранний (локализованная и диссеминированная стадии);
- поздний;
- резидуальный.
Локализованная стадия раннего периода
Начинается остро или подостро с невысокой лихорадки (субфебрильная температура тела — 37,1-38°C), головной боли, слабости, дискомфорта в мышцах и суставах. Редко бывает тошнота и рвота. Катар (воспаление) верхних дыхательных путей возникает очень редко, иногда бывает регионарная лимфаденопатия, гепатолиенальный синдром.
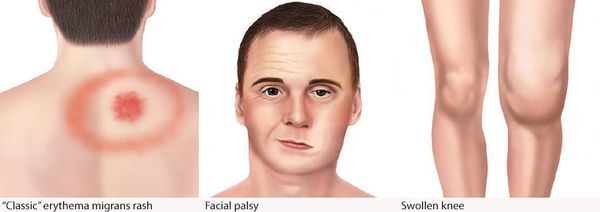
Самым ярким признаком данной фазы болезни (однако не всегда!) является выход на поверхности кожи мигрирующей кольцевидной эритемы (патогномоничный признак заболевания). Вначале в месте локализации укуса клеща возникает первичный аффект (покраснение 2-4 мм красноватого цвета), затем появляется пятно или папула интенсивного розово-красного цвета, в продолжении нескольких суток распространяющаяся во все стороны на много сантиметров в диаметре. Края пятна становятся чётко очерченными, ярко-красными, чуть возвышающимися над уровнем неизменённой кожи. Чаще в центре пятно медленно бледнеет, становится цианотичным (синеет), и образование приобретает характерный вид кольцевидной эритемы овальной или округлой формы.

В месте локализации эритемы не исключается зуд, слабая болезненность. При отсутствии антибиотикотерапии эритема визуализируется в течение нескольких дней, при их отсутствии может держаться до двух месяцев и более. В исходе — слабая непродолжительная пигментация, шелушение. У части больных появляется несколько эритем меньшего диаметра (обычно в более поздний период).
Диссеминированная стадия раннего периода
Эта стадия начинается на 4-6 неделе болезни (при отсутствии профилактической и лечебной терапии предшествующего периода). В этот период происходит угасание предшествующей симптоматики (синдрома общей инфекционной интоксикации, лихорадки и эритемы). Выявляются неврологические нарушения:
- мягкотекущий энцефалит,
- мононевропатии,
- серозные менингиты,
- энцефаломиелит с радикулоневритическими реакциями,
- лимфоцитарный менингорадикулоневрит, характеризующийся болями в месте укуса, сильными корешковыми болями с нарушением чувствительности и двигательной функции шейного и грудного отделов спинного мозга — так называемый синдром Бэннуорта, включающий триаду: корешковые боли, периферический парез (чаще лицевого и отводящего нервов) и лимфоцитарную клеточную реакцию с содержанием клеток от 10 до 1200 в мм3) при выполнении люмбальной пункции.
Возможно поражение сердечно-сосудистой системы — кардиалгии, сердцебиения, повышение артериального давления, миокардиты, AV-блокады (нарушения передачи нервного импульса в проводящей системе сердца).
Иногда бывают поражения кожи (уртикарные и другие высыпания). Может наблюдаться боррелиозная лимфоцитома (доброкачественный лимфаденоз кожи) — синюшно-красный кожный инфильтрат с лимфоретикулярной пролиферацией, преимущественно располагающийся на мочке уха или соске груди. Редко возникают поражения глаз в виде конъюнктивита, хориоидита, ирита.

Не исключаются лёгкие гепатиты, нарушение работы почек.
Поражения суставов в виде реактивного артрита (в основном крупные суставы) в виде болей и ограничения подвижности, без внешних изменений, длительностью от недели до трёх месяцев. При отсутствии лечения болезнь Лайма переходит в хроническую форму.
Поздний период лаймборрелиоза

Боррелиоз у беременных
Заражение женщины во время беременности (и до неё при отсутствии лечения) повышает риск гибели плода и выкидыша. Возможно внутриутробное поражение плода с развитием энцефалита и кардита, однако величина риска этого остаётся неясна.
Отличия боррелиоза у детей
Болезнь Лайма у детей чаще всего развивается в возрасте от 3 до 10 лет. При этом часто появляется мигрирующая эритема (покраснение кожи), расположенная в верхней половине тела. Интоксикация, как правило, сильнее, чем у взрослых. Могут увеличиваться лимфатические узлы возле места укуса клеща. Без лечения до 20 % случаев болезни Лайма переходит в хроническую форму.
Дифференциальный диагноз:
- в первую фазу — лихорадочные состояния с экзантемой, клещевой энцефалит, рожистое воспаление, эризипелоид, целлюлит;
- во вторую стадию — серозные менингиты другой этиологии, клещевой энцефалит, ревмокардит;
- в третью стадию — ревматизм и сходные заболевания, ревматоидный артрит, болезнь Рейтера. [3][6]
Отличия от клещевого энцефалита
При клещевом энцефалите присутствует выраженная лихорадка, общемозговая и неврологическая симптоматика, при боррелиозе — поражения кожи, суставов и сердца.
Патогенез болезни Лайма
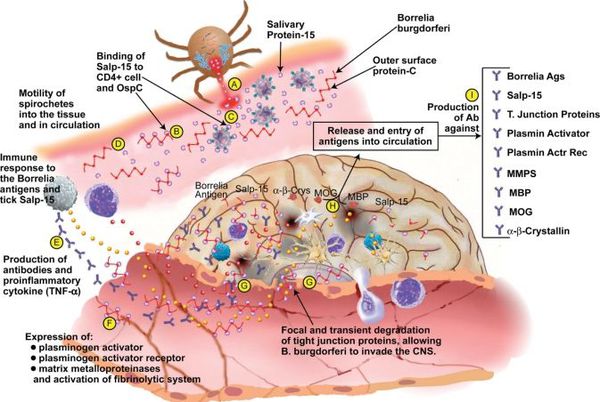
В случае прогрессирования боррелиоза (отсутствия лечения) происходит дальнейшее размножение боррелий, расширение спектра антител к антигенам спирохет и их длительная выработка (хронизация инфекции). Появляются циркулирующие иммунные комплексы, усиление продукции T-хелперов, лимфоплазматические инфильтраты (уплотнения ткани) в органах.
Ведущую роль в патогенезе артритов несут липополисахариды, стимулирующие синтез ИЛ-1 клетками моноцитарно-макрофагального ряда, Т- и В-лимфоцитов, простагландинов и коллагеназы синовиальной тканью (то есть происходит активация воспаления в полости суставов). Циркулирующие иммунные комплексы накапливаются в органах, привлекают нейтрофилы, которые вырабатывают медиаторы воспаления, вызывая воспалительные и дистрофические изменения в тканях. Возбудитель может сохраняться в организме десятилетия, поддерживая иммунопатологический процесс. [2] [3] [6]
Классификация и стадии развития болезни Лайма
1. По форме:
- манифестная;
- латентная (симптомы отсутствуют, только лабораторные изменения);
2. По течению:
- острое (до трёх месяцев)
- подострое (от трёх до шести месяцев);
- хроническое (более шести месяцев) — непрерывное и рецидивирующее.
3. По периодам:
- ранний (острая и диссеминированная стадии);
- поздний;
- резидуальные явления.
4. По клиническим признакам (при остром и подостром течении):
5. По преимущественному поражению какой-либо системы:
- нервной системы;
- опорно-двигательного аппарата;
- кожных покровов;
- сердечно-сосудистой системы;
- комбинированные.
6. По степени тяжести:
Осложнения болезни Лайма
Осложнения не характерны, но существуют резидуальные (остаточные) явления заболевания — стойкие, необратимые изменения органического характера (кожи, суставов, сердца, нервной системы при отсутствии явного воспалительного процесса и зачастую самого возбудителя). Они возникают не во время разгара болезни, а спустя длительное время (годы) и снижают работоспособность человека, вплоть до инвалидности. К ним относятся деформирующие артриты с органическими изменениями суставов, истончение кожи, нарушение мнестических функций, памяти, снижение работоспособности.
Диагностика болезни Лайма
К какому врачу обращаться при подозрении на боррелиоз
При укусе клеща и подозрении на клещевой боррелиоз необходимо обратиться к инфекционисту.
Какие исследования может назначить врач
- общеклинический анализ крови с лейкоцитарной формулой (нейтрофильный лейкоцитоз, повышение СОЭ);
- биохимический анализ крови (повышение островоспалительных белков, РФ, сиаловых кислот);
- серологические тесты (ИФА классов IgM и IgG, при сомнительных данных выполнение иммуноблоттинга. ПЦР крови, синовиальной жидкости, ликвора).
- МРТ ГМ (признаки атрофии коры головного мозга, дилатации желудочковой системы, воспалительные изменения, арахноидит).
В практической деятельности следует подходить к диагностике комплексно, учитывая совокупность данных, а не только результаты одного вида исследований. Например, в случаях, когда у пациентов при регулярных исследованиях неоднократно выявляются изолированные повышенные титры IgM (даже при подтверждении иммуноблоттингом) при отсутствии IgG, то это следует расценивать как ложноположительный результат. Причинами этого явления могут быть системные аутоиммунные заболевания, онкология, иные инфекционные заболевания, туберкулёз и другие, зачастую причины остаются невыясненными. [1] [4]
Через какое время после укуса клеща сдавать анализ на боррелиоз
Анализы следует сдавать сразу после укуса клеща и повторно три недели спустя.
Лечение болезни Лайма
Может проводиться как в инфекционном отделении больницы (при тяжёлом процессе), так и в амбулаторных условиях.
Показана диета № 15 по Певзнеру (общий стол). Режим отделения.
Медикаментозное лечение. Антибактериальная терапия
Наиболее важным и эффективным является применение этиотропной терапии (устраняющей причину) в как можно более ранние сроки от момента укуса клеща. Является достаточно дискутабельным вопрос о применении антибактериальной терапии в ранние сроки (до пяти дней от момента укуса) у необследованных лиц (или до момента получения результатов обследования клеща). Однако с практической точки зрения, учитывая возможность полиэтиологического характера возможного заражения человека (клещевой боррелиоз, моноцитарный эрлихиоз, гранулоцитарный анаплазмоз и другое) и серьёзные прогнозы при развитии системного клещевого боррелиоза, данное превентивное (профилактическое) лечение вполне обосновано. Применяются препараты широкого спектра действия, например, тетрациклинового, цефалоспоринового и пенициллинового рядов.
При развитии поздних стадий системного клещевого боррелиоза эффективность антибиотикотерапии существенно снижается (однако показания сохраняются), так как основное значение приобретают процессы аутоиммунных поражений при малоинтенсивном инфекционном процессе. Курсы лечения длительные (до одного месяца и более), в совокупности с препаратами улучшения доставки антибиотиков в ткани, десенсибилизирующей, противовоспалительной, антиоксидантной терапией.
В случае развития гипериммунного аутопроцесса (патологически усиленного иммунитета) назначаются средства, снижающие реактивность иммунной системы.
После перенесённого заболевания устанавливается диспансерное наблюдение за человеком до двух лет с периодическими осмотрами и серологическим обследованием. [1] [5]
Пробиотики
При лечение антибактериальными препаратами следует принимать пробиотические средства.
Дезинтоксикационная терапия
Выраженная интоксикация при болезни Лайма встречается редко, поэтому дезинтоксикационная терапия обычно не требуется.
Симптоматическое лечение
Для уменьшения симптомов боррелиоза могут применяться нестероидные противовоспалительные средства и противоаллергические препараты.
Общеукрепляющая терапия и физиотерапия
При лечении хронических форм боррелиоза можно применять средства общеукрепляющей терапии: витамины и иммуностимуляторы. Также могут назначаться физиотерапевтические процедуры: электрофорез, УФ-облучение, магнитотерапия, УВЧ, парафиновые аппликации, массаж, ЛФК. Эти методы популярны в России, однако исследований, подтверждающих их эффективность при восстановлении после болезни Лайма, недостаточно.
Прогноз. Профилактика
Неспецифическая профилактика — использование защитной плотной одежды при посещении лесопарковой зоны, отпугивающих клещей репеллентов, периодические осмотры кожных покровов (раз в два часа). Централизованная обработка лесных и парковых угодий акарицидными средствами. При обнаружении присосавшегося клеща незамедлительно обратиться в травматологическое отделение для удаления клеща и отправки его на обследование и параллельно обратиться к врачу-инфекционисту для наблюдения, обследования и получения рекомендаций по профилактической терапии.
Специфическая — профилактическое использование антибиотиков в ранние сроки после укуса клеща по назначению врача. [4] [5]
Создаётся ли иммунитет после перенесённого боррелиоза
Повторно заболеть можно через 5-7 лет, в некоторых случаях раньше.
Существует ли прививка от боррелиоза
Вакцины от болезни Лайма сейчас нет. Компании Valneva, Pfizer и MassBiologics разработали вакцины-кандидаты, которые проходят клинические испытания [7] .
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Клещевой энцефалит: причины появления, симптомы, диагностика и способы лечения.
Описание
Клещевой энцефалит – опасная вирусная инфекция, которая встречается в стойких природных очагах, проявляется высокой температурой, интоксикацией и поражением нервной системы.
Причины появления клещевого энцефалита
Причиной заболевания является РНК-содержащий вирус клещевого энцефалита, который относится к роду флавовирусов. По составу генетического материала и месту распространения различают дальневосточный, урало-сибирский и западный подтипы.
Вирус переносят иксодовые клещи, они же являются его главным резервуаром.
Таким образом, вирус встречается там, где живут иксодовые клещи, максимальный подъем заболеваемости наблюдается в мае-июне, а второй, менее выраженный подъем регистрируется в конце лета и в начале осени, что связано с активностью клещей.
От человека, зараженного клещевым энцефалитом, здоровому человеку вирус не передается.
В организм человека вирус клещевого энцефалита попадает в первые минуты укуса клеща или, что происходит значительно реже, с молоком зараженной козы, еще реже – коровы. Первично вирус размножается и накапливается в клетках иммунной системы, затем выходит в кровь, поступает в лимфоузлы, печень, селезенку и другие органы. Там размножается и атакует нервные клетки шейного отдела спинного мозга, мозжечка, мозговых оболочек, оставаясь там надолго и проникая все глубже в ткани головного мозга.
Классификация заболевания
Заболевание может протекать в острой или хронической форме.
Выделяют неочаговые острые формы, в клинической картине которых нельзя выявить конкретную поврежденную структуру нервной системы, и очаговые острые формы с симптоматикой, указывающей на локализацию поражения нервной системы.
Степень тяжести состояния при клещевом энцефалите может быть легкой, среднетяжелой и тяжелой.
Симптомы клещевого энцефалита
Инкубационный период (от момента инфицирования до первых клинических проявлений) составляет в среднем 7–12 дней, но может варьироваться от 1 до 30 дней. Редко в этот период возникают предвестники заболевания – общее недомогание, слабость в мышцах конечностей и шеи, онемение кожи лица, головная боль, бессонница, подташнивание.
Болезнь начинается остро: с повышения температуры тела до 38–40°С, симптомов интоксикации (сильной слабости, быстрой утомляемости, нарушения сна), а также с симптомов раздражения оболочек головного мозга (тошноты, рвоты, резкой головной боли, невозможности прижать подбородок к груди).
Возникает заторможенность, спутанность сознания, покраснение лица, шеи, верхней половины туловища. Пациент может ощущать боль в мышцах всего тела, сильнее всего там, где впоследствии будут наблюдаться нарушения движения; может возникнуть онемение участков кожи или ощущение ползанья мурашек, жжения и др.
По мере развития заболевания появляются основные симптомы, которые и определяют его форму. Чаще всего клещевой энцефалит протекает по следующим клиническим вариантам:
- в виде лихорадки, продолжающейся 3-5 дней с явлениями общей интоксикации, но без признаков поражения нервной системы. Исходом является быстрое выздоровление;
- в виде поражения оболочек головного мозга (у взрослых встречается чаще всего), которое проявляется нестерпимой головной болью, головокружением, тошнотой и рвотой, не приносящей облегчения, светобоязнью; появляется вялость, заторможенность. Температура тела повышена, лихорадка продолжается 7–14 дней. Прогноз благоприятный;
- в виде поражения оболочек и вещества мозга, когда к симптомам раздражения мозговых оболочек добавляются нарушения движений в конечностях вплоть до параличей, нарушения зрения, слуха, речи, затруднение глотания и др. Иногда возникают судорожные припадки. Пациент плохо ориентирован в месте и времени, часто наблюдаются бред и галлюцинации. Восстановление происходит долго, нередко двигательные нарушения остаются пожизненно. Это тяжелая форма клещевого энцефалита, поэтому не исключен летальный исход;
- в виде поражения спинного мозгаc развитием нарушений движений (парезов и параличей) в мышцах шеи и конечностей;
- в виде поражения нервных корешков и волокон с развитием нарушений чувствительности и движений в конечностях.
Клещевой энцефалит у детей чаще протекает в виде лихорадки или с признаками поражения оболочек головного мозга.
Иммунитет к вирусу после перенесенного клещевого энцефалита пожизненный.
Диагностика клещевого энцефалита
Для диагностики клещевого энцефалита необходимо подтвердить факт присасывания клеща и место, где это произошло (выяснить, является ли район эндемичным по клещевому энцефалиту), уточнить, был ли пациент вакцинирован и вводился ли ему иммуноглобулин.

Врач тщательно осматривает пациента и проводит полный неврологический осмотр. Важно исключить вероятность других заболеваний, как инфекционной, так и неинфекционной природы, сопровождающихся схожими симптомами.
Лабораторная диагностика клещевого энцефалита включает определение наличия и повышения в динамике титра антител класса IgM и антител класса IgG в крови к вирусу клещевого энцефалита.
Маркёр острой инфекции вирусом клещевого энцефалита. Вирус клещевого энцефалита – РНК-содержащий вирус семейства Flaviviridae. Он входит в группу арбовирусов, то есть вирусов, передающихся насекомыми. Переносчики заболевания и резервуар вируса клещевого энцефалита в природных ус.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Энцефалит – это группа заболеваний, для которых характерно воспаление вещества головного мозга. В настоящее время энцефалитом называют не только инфекционное, но и инфекционно-аллергическое, аллергическое и токсическое поражения мозга.
Причины возникновения энцефалитов
Первичные энцефалиты, к которым относятся клещевой энцефалит, герпетический энцефалит, энцефалит, вызванный вирусом Коксаки (А9, В3, В6), ЕСНО (2, 11, 24) и некоторые другие, возникают в результате проникновения вируса через гематоэнцефалический барьер, по причине чего повреждаются нейроны головного мозга и развивается воспалительный процесс.
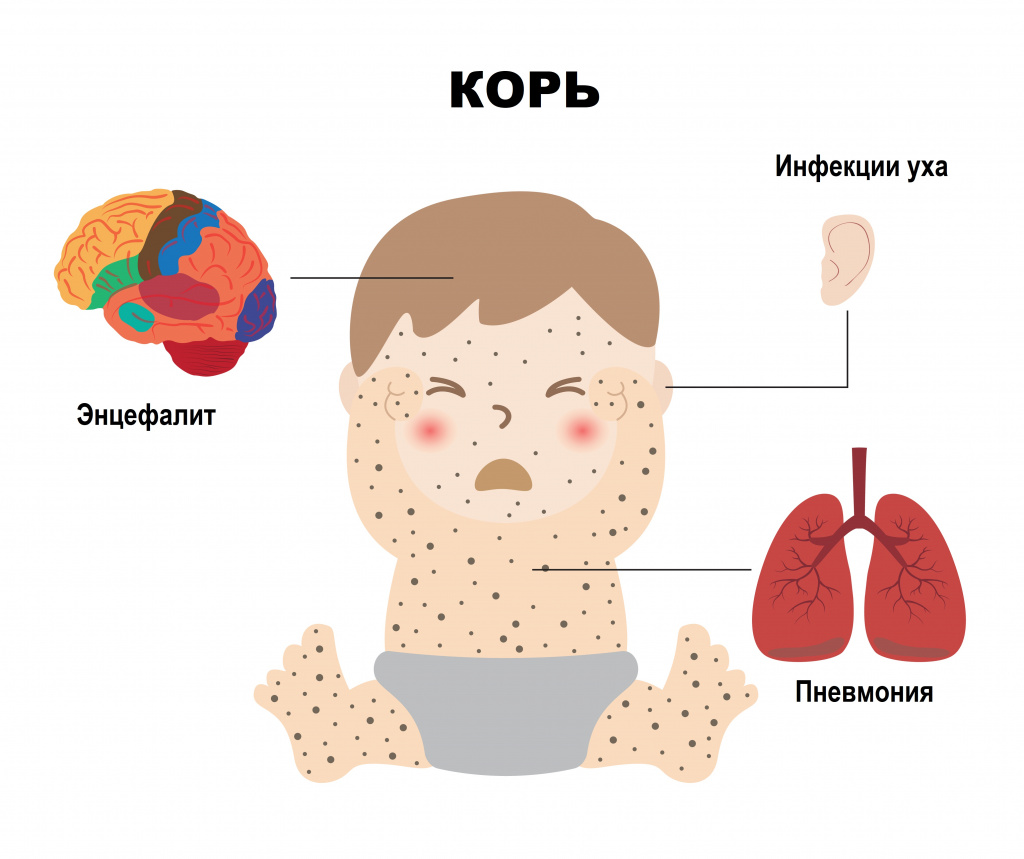
Вторичные энцефалиты рассматриваются как осложнение перенесенных инфекционных заболеваний: гриппа, краснухи, кори, ветряной оспы, лептоспироза и др., а также поствакцинальные энцефалиты.
Гриппозный энцефалит вызывают вирусы гриппа А1, А2, А3, В. Патогенетическими механизмами при гриппозной инфекции становятся токсическое поражение головного мозга и недостаточность мозгового кровообращения.
Возбудителем энцефалита при краснухе становится РНК-содержащий вирус семейства Togaviridae.
Коревой энцефалит вызывается вирусом кори – это форма поражения головного (иногда и спинного) мозга (энцефаломиелит). Энцефалит считается самым распространенным неврологическим осложнением кори (более 95% всех случаев неврологических осложнений). Он наблюдается с частотой 1:1000 случаев кори, чаще у детей старше 2 лет - как у мальчиков, так и у девочек.
Поствакцинальные энцефалиты могут развиваться после вакцинации, особенно после введения некоторых антирабических прививок. В основе поствакцинальных энцефалитов лежит перекрестная аутоиммунная реакция на антигены вакцины и антигены мозга, морфологически выражающаяся в воспалительном поражении мозговых сосудов и окружающего вещества мозга.
Лептоспирозные энцефалиты вызывается Leptospira interrogans. Источником заражения являются домашние инфицированные животные. Наиболее распространен лептоспироз в южных регионах. В развитии заболевания большое значение имеют аутоиммунные реакции.
В группу подострых склерозирующих лейкоэнцефалитов входят формы хронических и подострых энцефалитов с прогрессирующим тяжелым течением (энцефалит с включениями Даусона, подострый склерозирующий лейкоэнцефалит Ван-Богарта, узелковый панэнцефалит Петте Деринга).
В развитии болезни большую роль играют персистирующие вирусные инфекции: коревая, энтеровирусная, вирус клещевого энцефалита. У больных подострым склерозирующим панэнцефалитом обнаруживают в крови и ликворе очень высокие титры коревых антител (не отмечаемые даже у больных с острой коревой инфекцией). Кроме того, значимое место занимают аутоиммунные механизмы, а также приобретенный или врожденный дефект иммунной системы.
Классификация заболевания
Классификация энцефалитов отражает факторы, приводящие к развитию заболевания, и связанные с ними клинические проявления и особенности течения.
По срокам возникновения различают:
- первичные энцефалиты - самостоятельные заболевания, вызываемые преимущественно нейротропными вирусами:
- вирусные: полисезонные (герпетический, энтеровирусный, гриппозный, цитомегаловирусный, вирус бешенства и др.); арбовирусные, или трансмиссивные (клещевой, комариный (японский), австралийский долины Муррея, американский Сент-Луис); вызванные неизвестным вирусом (эпидемический);
- микробные и риккетсиозные (при сифилисе, болезни Лайма, сыпном тифе и др.);
- коревые, краснушные, ветряночные;
- поствакцинальные;
- бактериальные и паразитарные (стафилококковый, стрептококковый, туберкулезный, токсоплазменный, хламидийный, малярийный и др.)
Заболевание может протекать в острой, подострой, хронической и рецидивирующей форме и поражать различные отделы головного мозга.
Различают среднее, тяжелое и крайне тяжелое течение энцефалита.
Симптомы энцефалита
Первичные полисезонные энцефалиты
Инкубационный период может варьировать от 2-3 дней до нескольких недель. Наблюдаются продромальные явления в виде сниженного аппетита, вялости, субфебрилитета. Начало заболевания происходит на фоне резкого подъема температуры. Выраженность клинических проявлений и их течение могут быть разными - от легких стертых форм до тяжелых молниеносных, при которых летальный исход наступает на 1-2-е сутки заболевания. Продолжительность острого периода составляет от 3-5 дней до нескольких недель. Тяжелое течение с выраженным и быстро прогрессирующим отеком головного мозга отмечается в основном при энцефалитах герпетической этиологии.На первый план выходит общемозговая симптоматика: рвота, судорожные пароксизмы, вялость, расстройства сознания, возможны дыхательные и сердечно-сосудистые нарушения. Преобладание общемозговых проявлений, нарушения сознания и выраженные менингеальные симптомы (т. е. вовлечение в воспалительный процесс церебральных оболочек) более характерны для детей младшего возраста.
Очаговая симптоматика зависит от локализации патологических изменений в головном мозге - выделяют стволовую, мозжечковую, полушарную формы.
Мозжечковый синдром характеризуется острым расстройством координации, тремором, мышечной гипотонией. Имеет наиболее благоприятное течение с полным регрессом указанной симптоматики и без последующей задержки психомоторного развития даже у маленьких детей.
Стволовой синдром проявляется поражением проходящих в стволе черепных нервов и пирамидных путей. Возникает специфическое нарушение походки и координации движений, вызванное патологической работой вестибулярного аппарата, присутствуют глазодвигательные нарушения (косоглазие, парез взора, двоение в глазах), резкая мышечная гипотония, сменяющаяся затем спастическим парезом рук и ног. Реже развиваются расстройство глотания, сосания, фонации. Возможны нейроэндокринные нарушения, а в тяжелых случаях - сердечные и дыхательные расстройства центрального генеза, которые могут стать причиной летального исхода.
Полушарный синдром чаще сопровождается расстройствами сознания, нарушениями ориентации в пространстве и во времени, вялостью. Возможны эпизоды психомоторного возбуждения, галлюцинаторный синдром. В первые дни возникают эпиприступы, которым, как правило, предшествуют парезы, развивающиеся остро и инсультоподобно.
Типичные симптомы начала герпетического энцефалита - лихорадка, головная боль, нарушение психических функций, эпилептические припадки, мышечная слабость, снижение памяти. Далее присоединяется нарушение поведения, речи и расстройство координации движений.
Вторичные энцефалиты при общих инфекциях
Клиническая картина гриппозного энцефалита развивается чаще в конце заболевания и даже через 1-2 недели после выздоровления: самочувствие больного снова ухудшается, повышается температура тела, возникают общемозговые симптомы (головная боль, рвота, головокружение). Возможно поражение периферической нервной системы в виде невралгии тройничного и большого затылочного нервов, пояснично-крестцового и шейного радикулита, поражения симпатических узлов. В крови определяют лейкоцитоз или лейкопению. Течение благоприятное. Заболевание продолжается от нескольких дней до месяца и заканчивается полным выздоровлением.
Коревой энцефалит развивается остро, чаще на 3-5-й день после появления сыпи. К этому моменту температура тела может уже нормализоваться, но нередко снова поднимается до высоких значений. Выявляют менингеальные симптомы, проявляющиеся головной болью, головокружением, тошнотой, рвотой, нарушением сознания (возбуждением, бредом, галлюцинациями); наблюдают поражение черепно-мозговых нервов; нарушение двигательной функции конечностей и функции тазовых органов. При тяжелом течении летальность достигает 25%, причем тяжесть энцефалита не зависит от течения кори.
![Коревой энцефалит.jpg]()
Энцефалит при ветряной оспе - тяжелое инфекционно-аллергическое заболевание. Его клиническая картина развивается на 3-7-й день после появления высыпаний (редко в более поздние сроки или до периода высыпаний) и проявляется гипертермией, коматозным состоянием, судорогами, менингеальными симптомами (головной болью, головокружением, тошнотой, рвотой, нарушением сознания), нарушением двигательных функций. Рано появляются признаки отека мозга. Течение обычно благоприятное и лишь в единичных случаях - очень тяжелое с риском летального исхода. После выздоровления могут длительно сохраняться парезы, гиперкинезы, судорожные припадки.
Энцефалит при краснухе может развиться через 1-10 (чаще 2-5 дней) после появления сыпи. Известны случаи манифестации острого энцефалита за несколько дней до появления сыпи, а также без высыпаний, что осложняет постановку диагноза. Чаще всего энцефалит развивается у детей в возрасте 3-15 лет, у взрослых случаи энцефалита описываются в качестве казуистики. Редко неврологическая симптоматика сопровождается вторичными высыпаниями.
Лептоспирозные энцефалиты характеризуются острым началом и протекают как респираторно вирусная инфекция. Наблюдается волнообразная лихорадка с болями в мышцах. В последующем в клинической картине могут преобладать симптомы поражения печени и почек, а со 2–3-й недели - поражения нервной системы в виде энцефалита или энцефаломиелита с вовлечением черепных нервов. Течение заболевания, как правило, благоприятное, иногда возможно спонтанное выздоровление.
Подострым склерозирующим лейкоэнцефалитам подвержены в основном дети и подростки до 15 лет, однако иногда болезнь регистрируется и у взрослых. Начало заболевания подострое: появляются симптомы, расцениваемые как неврастенические - рассеянность, раздражительность, утомляемость, плаксивость.
Различают 4 стадии склерозирующего лейкоэнцефалита:
- 1-я стадия продолжается до 6 месяцев: возможны изменения личности, перепады настроения или депрессия, могут присутствовать лихорадка и головная боль;
- 2-я стадия может включать судороги, мышечные спазмы, потерю зрения и слабоумие;
- 3-я стадия характеризуется быстрым прогрессированием деменции, усилением тонуса мышц при ослаблении судорожного синдрома. На этой стадии осложнения могут привести к летальному исходу;
- 4-я стадия характеризуется нарушениями дыхания, частоты сердечных сокращений и кровяного давления, что приводит к коме и смерти.
В 80% случаев заболевание длится 1–3 года, 10% больных живут дольше (до 10 лет), у 10% описано молниеносное течение, когда смерть наступает менее чем через 3 месяца. Специфического лечения нет.
Диагностика энцефалитов
Цель диагностики первичных полисезонных энцефалитов - установление вида возбудителя. Для этого проводится серия серологических исследований. Диагностическое значение имеет многократное нарастание титра антител к определенному вирусу при сравнении результатов исследования сыворотки пациента, взятой в начале заболевания и спустя 2 недели.
Энцефалит, вызванный вирусом простого герпеса, выявляют с помощью определения повышения уровня специфических антител IgM и Ig G в крови.
Синонимы: Анализ крови на антитела к герпесу 1, 2; IgM антитела к вирусу простого герпеса первого и второго типа; Антитела класса M к ВПГ-1, ВПГ-2. Нerpes simplex virus type 1 (HSV-1), Нerpes simplex virus type 2 (HSV-2), IgM; Anti-HSV-1, 2 IgM antibodies; IgM to HSV-1 and HSV-24 HSV-1, 2-speci.
Читайте также: