Герпетическое поражение спинного мозга
Обновлено: 26.04.2024
Лечение цитомегаловирусной инфекции нервной системы. Вирус простого герпеса и нервная система.
В настоящее время используются два вирусостатических препарата для подавления активной ЦМВИ при СПИДе. Оба препарата относятся к вирусостатинам. Некоторые авторы предлагают комбинированную терапию больных с ЦМВ-поражением ЦНС.
Фоскарнет обладает лучшей способностью к проникновению в ЦСЖ, чем ганцикловир. Кроме действия на ЦМВ, он обладает умеренной антиретровирусной активностью. Начальная доза препарата составляет 90 мг/кг внутривенно и назначается пациентам с нормальной функцией почек в течение 14—21 дня. Затем рекомендован переход на поддерживающую терапию со снижением дозы до 90—120 мг/сут. Введение препарата облегчается при установке постоянного подключичного катетера. Больным, страдающим почечной недостаточностью, назначаются более низкие дозы. Кроме токсического поражения почек, выделяют следующие побочные эффекты фоскарнета: дисфункция желудочно-кишечного тракта, нарушения электролитного баланса, головные боли, парестезии, припадки и токсическая энцефалопатия. Иногда бывает трудно отличить побочные эффекты фоскарнета от проявлений собственно ЦМВ-инфекции.
Ганцикловир также эффективен для лечения ЦМВ-поражения нервной системы у больных СПИДом. Лучше всего лечению данным препаратом поддаются ЦМВ-ПРМ и мультифокальная нейропатия. Начальная доза препарата составляет 5 мг/кг внутривенно в течение 14—21 дня. Затем рекомендован переход на поддерживающую дозу 5 мг/кг/сут. Подавление кроветворной функции, в частности нейтропения, нередко отмечается при лечении ганцикловиром, особенно если одновременно больной получает антиретровирусные средства. Их дозу необходимо снизить. К другим побочным эффектам ганцикловира относятся токсическое поражение печени, желудочно-кишечные расстройства, головные боли, припадки, сонливость, парестезии, токсическая энцефалопатия и токсическое поражение почек. Так же, как и при лечении фоскарнетом, зачастую бывает трудно отличить побочные эффекты препарата от проявлений ЦМВ-инфекции. с. Вирусная резистентность может развиться при длительном лечении ганциковиром или фоскарнетом. При начальной ударной терапии ЦМВ-ретинита или энтерита могут появиться неврологические симптомы. Для их лечения рекомендуется назначение альтернативного средства.
Когда и ганцикловир, и фоскарнет утрачивают эффективность, можно попробовать их комбинацию.
Ожидаемый результат лечения цитомегаловирусной инфекции нервной системы. Проспективных исследований по определению эффективности лечения ЦМВ-поражениий нервной системы при СПИДе не проводилось. Известны только единичные описания улучшения на фоне лечения ЦМВ-ПРМ и мультифокальной нейропатии. Очень мало данных о реакции на лечение ЦМВЭ. Больные, получившие ударную терапию, должны быть переведены на поддерживающий режим, хотя до сих пор неясно, какие дозы препаратов целесообразны. Исследование ЦСЖ дает наиболее надежные критерии активности процесса, поэтому его следует проводить сразу после окончания ударной терапии, а также при прогрессировании неврологических симптомов на фоне поддерживающей терапии. Повторное воспаление и, возможно, неоднократное выявление вирусной ДНК в ЦСЖ методом ПЦР свидетельствует об активной репликации вируса и указывают на резистентность к выбранному режиму лечения.
Вирус простого герпеса и нервная система.
1. Течение инфекции вируса простого герпеса. ВПГ распространен повсеместно общей популяции, и у ВИЧ-инфицированных часто наблюдается инфекция, вызванная ВПГ-2 ректально-генитального типа. Многие случаи ВПГ-2-асептического менингита имеют самоограничивающийся характер, но менингорадикулит, энцефалит или миелит могут давать тяжелые проявления, требующие лечения. У ВИЧ-инфицированных описан также энцефалит, вызванный ВПГ-1, с подострым течением и атипичной клинической картиной, обусловленной глубоким иммунодефицитом.
2. Клиническая картина инфекции вируса простого герпеса. ВПГ-1 вызывает фокальный энцефалит с преимущественным поражением глубоких отделов лобных и височных долей. Клиническими признаками заболевания являются припадки, головные боли, изменения личности и нарушения речи. В течение нескольких дней может развиться спутанность сознания, ступор и кома. У некоторых больных СПИДом не наблюдается такого выраженного прогрессирования. ВПГ-2 вызывает асептический менингит с лихорадкой и головными болями; менингорадикулит с частым вовлечением крестцовых корешков, что служит причиной задержки мочи; менингоэнцефалит. У больных с менингомиелитом отмечается прогрессирующая слабость, спастичность, нарушения чувствительности и атаксия, преимущественно в нижних конечностях, а также нарушение тазовых функций. У больных с ВПГ-2-менингоэнцефалитом наблюдаются спутанность сознания, припадки, головные боли и двигательные нарушения различной степени тяжести. Признаки ВПГ-2-поражения нервной системы могут появиться непосредственно после высыпаний в анально-генитальной области или независимо от них.
3. Диагностика инфекции вируса простого герпеса. Диагноз ВПГ-энцефалита можно предположить при обнаружении ограниченных очагов в нижних отделах лобных или височных долей по данным МРТ-исследования с контрастом. На ЭЭГ регистрируются типичные периодические спайковые разряды. Характерных признаков ВПГ-1 энцефалита другой локализации не существует. В ЦСЖ обычно обнаруживается смешанный плеоцитоз, иногда — эритроциты, чуть сниженный или нормальный уровень глюкозы и повышенное содержание белка. Исследования в культуре редко выявляет наличие вируса. Разработан ПЦР-метод, позволяющий фиксировать вирусную ДНК в ЦСЖ.
4. Лечение инфекции вируса простого герпеса
Ацикловир — вирусостатический препарат, эффективный при герпетических инфекциях. Препарат активизирует тимидинкиназу, которая замедляет репликацию вируса. Ацикловир в дозе 10 мг/кг внутривенно назначают сразу же при подозрении на ВПГ-поражение ЦНС, не дожидаясь результатов диагностических исследований. В подтвержденных случаях лечение рекомендовано продолжать в течение 10—14 дней. После этого иногда назначается поддерживающая терапия повторной аногенитальной инфекции в дозе 200 мг внутрь 5 раз в сутки. К сожалению, появились резистентные штаммы вируса. Таким больным показано лечение фоскарнетом в дозе 60 мг/кг 2 раза в сутки в течение 14-21 дня.
К побочным эффектам ацикловира относятся токсическое поражение почек, печени, желудочно-кишечные расстройства и раздражение в области введения препарата. У больных, страдающих почечной недостаточностью, доза ацикловира должна быть снижена.
Если при лечении у пациента появились головные боли, головокружение и другие серьезные признаки токсического воздействия препарата, включая токсический делирий, спутанность сознания, припадки, необходимо определить уровень препарата в крови и при его высоких показателях откорректировать дозу. Описаны случаи подавления костномозгового кроветворения и артериальная гипотензия при лечении ацикловиром.
5. Ожидаемый результат лечения вируса простого герпеса. Клинические испытания, оценивающие течение ВПГ-энцефалита и других герпетических поражений нервной системы при СПИДе, немногочисленны. У многих пациентов лечение ацикловиром эффективно. У некоторых больных эффект отсутствует, что связано либо с вирусной резистентностью, либо с нарушением функции иммунной системы. Серийные исследования ЦСЖ считаются наиболее надежным методом подтверждения резистентности и должны проводиться после окончания антивирусной терапии, а также в случае прогрессирования неврологических симптомов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Для цитирования: Камчатнов П.Р., Евзельман М.А., Чугунов А.В. Постгерпетическая тригеминальная невралгия – возможности предупреждения и лечения. РМЖ. 2014;6:454.
В основе заболевания лежит реактивация вируса Varicella zoster, способного на протяжении длительного периода времени персистировать в ганглиях заднего рога. Соответственно, в отношении тройничного нерва областью их нахождения является гассеров узел. В случае возникновения определенных условий, благоприятных для активации вируса, развивается заболевание. Считается, что факторами риска для его реактивации являются пожилой возраст или, наоборот, инфицирование в детском возрасте (до 18 мес.), состояние иммуносупрессии различного происхождения (приобретенный иммунодефицит, онкологические заболевания, иммуносупрессивная терапия), внутриутробный контакт с вирусом ветряной оспы. Заболевание реализуется в условиях снижения клеточного иммунитета, обусловленного различными причинами.
Вирус герпеса может передаваться от человека к человеку, в частности, в тех случаях, когда индивидуум не переносил ветряной оспы или не был своевременно вакцинирован по поводу данной инфекции. Заболевание не склонно к рецидивированию. Считается, что рецидивы наблюдаются примерно у 6% пациентов, причем период от первого эпизода до рецидива может составлять несколько десятилетий [5]. Клинический опыт свидетельствует о том, что рецидив может быть обусловлен возникшим у пациента заболеванием, наличие которого негативным образом сказывается на состоянии и характере иммунного ответа.
Клинические проявления
Развитию заболевания предшествует продромальный период, который характеризуется лихорадкой, тошнотой, диффузной головной болью, которые, нарастая, могут наблюдаться на протяжении нескольких суток. Характерным является нарастание локальных болей, которые имеют характер нейропатических, а также неприятный жгучий, колющий оттенок зуда, способных сопровождаться аллодинией, гиперестезией и гиперпатией. Как правило, такого рода боли локализованы в области последующих высыпаний и ограничиваются зоной одного или нескольких соответствующих дерматомов. В подавляющем большинстве случаев указанные проявления носят односторонний характер, хотя у отдельных пациентов они могут распространяться и на противоположную половину туловища [8]. Боль может носить исключительно интенсивный характер, что нередко симулирует ряд соматических заболеваний, в частности плеврит, острый инфаркт миокарда, почечную колику. Поражение гассерова узла может вызвать трудности при проведении дифференциальной диагностики со стоматологическими заболеваниями, поражением придаточных пазух носа.
На фоне указанных симптомов появляются гиперемия и множественные макулопапулярные высыпания, которые впоследствии приобретают характер везикулярных. Пузырьки заполнены прозрачным бесцветным серозным содержимым. В случаях благоприятного течения заболевания высыпания могут быль локализованы только в отдельной части дерматома. Появление новых высыпаний возможно на протяжении 5–7 дней. Через несколько суток от момента появления первых высыпаний содержимое их становится мутным (так называемая стадия пустуляции). В последующем, при отсутствии осложнений, на месте имевшихся высыпаний образуются сухие корочки, которые отпадают через 2–3 нед. В этих зонах могут оставаться рубцовые изменения или зоны измененной пигментации. Заболевание, как правило, имеет благоприятный прогноз, характеризуется монофазным течением и в незначительной степени обладает тенденцией к рецидивированию.
Диагностика может быть затруднена до появления характерных высыпаний. После их возникновения правильная постановка диагноза обычно не вызывает трудностей. Подтверждение диагноза возможно при проведении полимеразной цепной реакции, позволяющей выявить ДКН вируса Varicella zoster в содержимом имеющихся высыпаний.
Осложнения
Среди возможных осложнений следует отметить локальные инфекционные поражения, обусловленные инфицированием поврежденных кожных покровов стрептококком или стафилококком, вплоть до развития целлюлита. При вовлечении в патологический процесс офтальмической ветви тройничного нерва возможно развитие кератита, способного привести к тяжелым последствиям в виде поражения роговицы, вплоть до монокулярной слепоты. Редко встречаются поражения герпетической инфекцией ткани головного мозга (с развитием энцефалита) или его оболочек с возникновением серозного менингита.
Одним из наиболее частых и достаточно тяжелых осложнений ганглионита гассерова узла, обусловленного герпетической инфекцией, является постгерпетическая невралгия. Патогенез указанного состояния достаточно сложен и включает в себя по меньшей мере два основных механизма [5]. Во-первых, в его развитии принимает участие повышение возбудимости первичных афферентов вследствие поражения периферических нейронов. В результате этого возникают избыточная возбудимость ноцицепторов и, как следствие, формирование центральной сенситизации. Клинически такая совокупность патофизиологических процессов проявляется возникновением боли и развитием аллодинии. Во-вторых, вследствие дегенерации ноцицептивных нейронов возникает деафферентация вышерасположенных сенсорных систем, обусловливающая их гиперактивность. В результате этого наблюдается формирование боли, которая, однако, не сопровождается аллодинией. По мнению авторов, у одного пациента возможно сочетание обоих механизмов, с чем связано своеобразие болевого синдрома и различий в эффективности проводимой терапии.
Данное патологическое состояние характеризуется всеми типичными для нейропатического болевого синдрома клиническими характеристиками. Установление диагноза возможно в том случае, если боль сохраняется на протяжении не менее 30 сут после наступления полного заживления имеющихся высыпаний.
Факторами риска развития постгерпетической тригеминальной невралгии являются возраст старше 60 лет, женский пол, наличие продромального периода, множественность высыпаний, а также высокая интенсивность болевого синдрома в дебюте заболевания [6]. По мнению авторов исследования, болевой синдром умеренной интенсивности, не сопровождающийся развитием в последующем постгерпетической невралгии, наблюдается у более молодых пациентов и, вероятно, связан с обширным локальным повреждением тканей и воспалительным процессом при наличии множественных высыпаний. Следует подчеркнуть значимость возрастного фактора как важного предиктора развития болевого синдрома – у пациентов, перенесших опоясывающий герпес в возрасте старше 90 лет, постгерпетическая невралгия возникает примерно в половине случаев [5]. Неблагоприятным прогностическим фактором развития болевого синдрома является выявление вируса Varicella zoster в крови.
Как и в отношении подавляющего большинства хронических нейропатических болевых синдромов, исключительно важную роль в развитии постгерпетической невралгии играет совокупность психосоциальных факторов. Наличие предшествующих депрессивных и тревожных расстройств, недостаточная социальная адаптированность пациента, нарушение социальных связей, проживание вне семьи и др. могут повышать вероятность развития болевого синдрома.
Течение постгерпетической невралгии может быть различным. У части пациентов наблюдается значительный регресс или полное исчезновение имеющегося болевого синдрома за период времени около полугода. К сожалению, возможно менее доброкачественное течение, когда болевой синдром приобретает хронический характер и приводит к инвалидизации пациента и резкому снижению качества его жизни [10]. Риск возникновения тяжелого болевого синдрома нарастает с возрастом, так, более чем у 5% пожилых больных интенсивный болевой синдром сохраняется более 12 мес. [5]. Особенности течения заболевания могут быть связаны с различиями патогенеза болевого синдрома, направленностью и интенсивностью компенсаторных реакций организма, а также с эффективностью и адекватностью проводимой терапии, в частности, ее своевременным началом.
Достаточно часто наряду с развитием постгерпетической невралгии у пациентов наблюдаются двигательные нарушения в виде периферических парезов черепных нервов (наиболее часто – лицевого нерва) [1]. Данная форма герпетической инфекции известна в качестве синдрома Рамсея Ханта. Не получено убедительных данных о прогностической значимости моторных нарушений в отношении частоты и длительности болевого синдрома.
Лечение
Вероятно, несоблюдение указанного правила привело к тому, что результаты систематизированного обзора, посвященного изучению результатов противовирусной терапии, не смогли подтвердить ее эффективность в отношении предупреждения развития невралгии через 4 и 6 мес. после появления высыпаний [7]. Эти данные свидетельствуют о необходимости правильного выбора пациентов для достижения желаемого эффекта и своевременного начала лечения.
Для достижения терапевтического эффекта в виде уменьшения риска развития постгерпетической невралгии необходимо применение валацикловира (Вирдел) в суточной дозе 1000 мг 3 раза на протяжении 7 сут. Возможно использование и местных лекарственных форм противовирусных препаратов, но достижение терапевтического эффекта возможно только при их системном введении в адекватных суточных дозировках и достаточном сроке лечения. Препарат Вирдел хорошо переносится, возможно его одновременное применение с другими лекарственными средствами.
В качестве средства, потенцирующего лечебные эффекты валацикловира, предлагается одновременное назначение глюкокортикоидов. Имеются данные о том, что комбинированная терапия способна снизить интенсивность болевого синдрома в острой стадии заболевания [12]. Менее убедительны сведения о способности глюкокортикоидов уменьшить риск формирования постгерпетической невралгии. Авторы проведенных в этом направлении исследований указывают на то, что использование глюкокортикоидов ассоциировано с повышенным риском развития нежелательных побочных эффектов, в частности, обострения язвенной болезни желудка, гипергликемии, присоединения локального инфекционного процесса, причем частота такого рода осложнений повышается с возрастом. Несомненно, что проведение комбинированной терапии требует всестороннего учета возможного положительного ее эффекта и связанного с лечением риска побочных реакций, обусловленного состоянием конкретного пациента.
В том случае, если у больного имеется стойкая постгерпетическая невралгия, наблюдающаяся в отдаленном периоде после заживления высыпаний, лечение больного требует других подходов. В данной ситуации могут быть использованы представители трициклических антидепрессантов (амитриптилин, нортриптилин), которые обладают достаточно высокой эффективностью. Вместе с тем, несмотря на хороший противоболевой эффект, широкое применение этих препаратов ограничивается частым возникновением нежелательных побочных реакций, в особенности при их назначении в высоких дозировках. Достижение противоболевого эффекта при снижении риска побочных эффектов возможно за счет назначения антидепрессантов, обладающих способностью ингибировать обратный захват как серотонина, так и норадреналина. Следует отметить, что противоболевой эффект антидепрессантов при постгерпетической невралгии, как и при других нейропатических болевых синдромах, не связан только с их антидепрессивным эффектом.
Для лечения пациентов с постгерпетической невралгией традиционной широко применяются противоэпилептические препараты, в частности карбамазепин. В настоящее время распространение получили новые лекарственные средства, фармакологические эффекты которых реализуются вследствие взаимодействия с рецепторами гамма-аминомасляной кислоты – основного тормозного медиатора в центральной нервной системе (габапентин, прегабалин). Отмечается их лучшая переносимость по сравнению с противоэпилептическими препаратами предыдущих поколений. В ряде стран при постгерпетической невралгии используются слабые или даже сильные опиоиды.
Интерес представляет возможность применения локальных форм лекарственных препаратов. Так, показано, что местное использование препаратов лидокаина может быть целесообразным при наличии болевого синдрома, сопровождающегося аллодинией. Имеются также сведения о возможной эффективности капсаицина у пациентов с постгерпетической невралгией. Следует отметить, что его широкое применение ограничивается не всегда удовлетворительной переносимостью терапии.
Таким образом, имеющиеся сведения об эффективности использования валацикловира (Вирдел) у пациентов с опоясывающим герпесом позволяют рекомендовать его широкое применение у данного контингента больных. Своевременное начало лечения, правильный отбор больных для назначения препарата способны повысить эффективность проводимой терапии, профилактировать развитие постгерпетической невралгии.
Герпетический энцефалит. Поражение нервной системы вирусом герпеса
К вирусам герпеса относятся:
• вирус простого герпеса I и II типов,
• вирус Варицелла-Зостер,
• цитомегаловирус,
• вирус Эпштейна-Барр.
Энцефалит, вызываемый вирусом простого герпеса, — самая частая спорадическая форма острого очагового энцефалита, возбудителем которой в подавляющем большинстве случаев служит вирус простого герпеса I типа.
Вопрос о том, возникает ли заболевание в результате первичното инфицирования вирусом через обонятельную систему или реактивации латентной вирусной инфекции, персистируюшей в организме, остается открытым.
Клиническая картина характеризуется лихорадкой, головной болью, спутанностью сознания, необычным поведением, сонливостью, менингеальным синдромом, эпилептическими припадками (генерализованными, сложными парциальными), афазией, очаговыми двигательными и чувствительными нарушениями, а также верхнекватрантной гемианопсисй.
На основании клинической картины герпетический энцефалит трудноотличим от других вирусных энцефалитов или заболеваний, с которыми проводится их дифференциальная диагностика.
Изменения в ЦСЖ также соответствуют общим изменениям при вирусных энцефалитах. Диагностически важными являются КТ и особенно МРТ.
На КТ выявляются гиподенсивные очаги, а на МРТ — очаги с измененной интенсивностью сигнала в медиальной области височных долей с распространением на латеральные отделы базальных ганглиев и инсулярную кору.
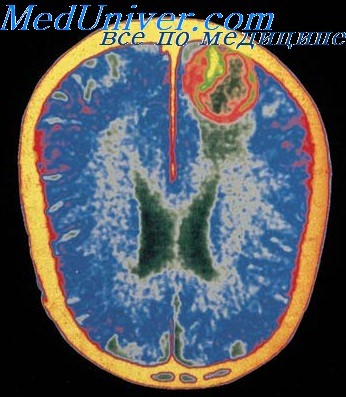
Одновременно наблюдается отек мозга, способный вызвать масс-эффект и привести к транстенториальпому вклинению. Возможны кровоизлияния в зоне воспаления. Поражение мозга в большинстве случаев резко асимметрично, поэтому дифференциальная диагностика с инсультом бывает затруднена.
Однако при инсультах практически не наблюла ется одновременного поражения зоны кровоснабжения средней (инсулярная кора, базальные ганглии) и задней (медиальные отделы височных долей) мозговых артерий. На ЭЭГ наблюдаются одно- или двусторонние периодические острые волны, регистрирующиеся каждые 2-3 секунды нал височными областями.
Серологическое исследование, выявляющее рост титра антител, не имеет значения для выбора лечения. Более раннее подтверждение диагноза можно получить с помощью ПЦР или биопсии мозга. Однако биопсия мозга редко бывает необходима лля диагностики.
Средством выбора является ацикловир (10 мг/кг в/в каждые 8 часов в течение 10 дней). С появлением ацикловира летальноегь снизилась с 60-70 до 30%. Эффективен также фоскарнет.
Вирус простого герпеса II типа вызывает генитальный герпес, но может также служить возбудителем асептического менингита, зостероподобной невропатии, вызывать задержку мочи, а у лип с иммунодефицитом — диффузный энцефалит. вирус оНоясывающего герпеса (варипелла-зостер) у детей вызывает ветряную оспу.
У взрослых может происходить реактивация вируса, приводящая к опоясывающему герпесу, что особенно часто наблюдается у пациентов с иммунодефицитом. Осложнением опоясывающего герпеса могут быть энцефалит или гранулематозный ангиит, поражающий крупные мозговые артерии. Может наблюдаться и ангиит более мелких сосудов.
Лечение состоит в применении ацикловира, валациклонира и фамцикловира, которые одинаково эффективны при заболеваниях, вызываемых вирусом варицелла-зостер.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Клиника и диагностика поражений вирусом простого герпеса при иммунодефиците
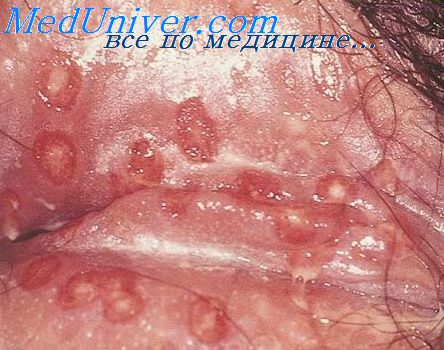
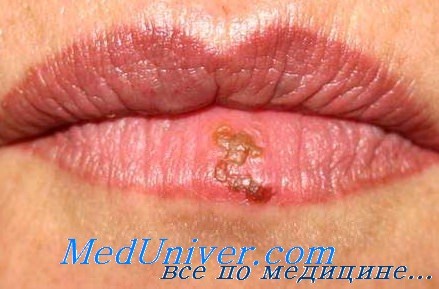
Поражение лица и ротоглотки наиболее типично для реактивации герпесвирусной инфекции. Морфология герпетических высыпаний зависит от типа пораженной эпителиальной ткани. На красной кайме губ и коже лица первичными элементами являются мелкие везикулы, которые возникают последовательно, имеют тенденцию к быстрому слиянию и формированию крупного вялого пузыря. Эти элементы умеренно болезненны, типично ощущение жжения.
После отторжения некротизированного эпителия обнажаются эрозированные кровоточащие поверхности, по краям которых появляются новые мелкие везикулы, и элемент начинает расти от центральной части к периферии.
Суперинфицирование элементов часто приводит к возникновению глубоких некрозов, заживающих с формированием рубца. Поражение лица вирусом герпеса следует дифференцировать от поражения зигомицетами (Absidia, Rhisopus, Mucor) и Aspergillus, которые вызывают тяжелые некрозы тканей лица, расплавление хрящей и костей лицевого скелета с быстрым обезображиванием внешнего облика пациента.
На слизистой оболочке рта наиболее типичным является возникновение нескольких одинаковых поверхностных некротических элементов диаметром 1—3 мм, которые затем углубляются и увеличиваются в размерах, часто сливаются. В самых тяжелых случаях значительная площадь полости рта поражена крайне болезненными глубокими некрозами серого цвета с кровоточащими участками эрозий.
В прошлом, до введения всеобщей профилактики ацикловиром, у больных после ТКМ герпетические поражения ротоглотки нередко становились причиной обструкции верхних дыхательных путей, в связи с чем возникала необходимость в протективной интубации трахеи.
Процесс заживления глубоких некрозов часто проходит стадию отторжения фибриновых пленок с обнажением ригидных сосудов десен, что может быть чревато значительной кровопотерей, особенно у детей младшего возраста. Мы наблюдали кровотечения из язв на деснах в объеме до 400 мл в сутки. Кроме того, заживление язв нередко сопровождается обильной саливацией: потерей до 700—900 мл слюны в сутки, что может стать причиной обезвоживания у детей.
Знание закономерностей развития герпетического стоматита позволяет сделать вывод, что при нейтропении лечение его нельзя ограничивать ацикловиром: необходимо назначать препараты, активные в отношении стрептококков, анаэробов, грамотрицательной флоры и грибов. Монотерапии, отвечающей таким требованиям, не существует, поэтому при фебрильной нейтропении, сопровождающейся стоматитом, мы наряду с ацикловиром всегда используем бета-лактам с расширенным спектром антианаэробной активности (пиперациллин/тазобактам, имипенем, амоксициллин/клавуланат) либо к другим бета-лактамам добавляем метронидазол.
Часто драматического улучшения удается добиться при использовании клиндамицина или пенициллина. Кроме того, мы рекомендуем и сами всегда используем системную противогрибковую терапию.
Поражение вирусом простого герпеса пищевода
При распространении инфекции из полости ротоглотки поражается верхний сегмент пищевода. Другой путь — контаминация инфицированной герпес-вирусом слюной эрозированного (в результате желудочно-пищеводного рефлюкса или рвоты) пищевода. В этом случае поражается нижний сегмент пищевода. Клиническая картина среднего и дистального эзофагита очень типична: больные жалуются на ощущение кома за грудиной, сильное жжение и боли, которые значительно усиливаются после глотания и рвоты.
Следует отметить, что последняя локализация — одно из самых опасных проявлений герпесвирусной инфекции, поскольку именно дистальный эзофагит служит воротами для развития инвазивных бактериальных и грибковых инфекций. По морфологической картине (язвенно-некротические элементы, захватывающие все слои пищевода) отличить герпетическое поражение от цитомегаловирусного, бактериального или грибкового не представляется возможным. Без проведения биопсии установить точный микробиологический диагноз невозможно.
Если принято решение выполнить эзофагоскопию и биопсию, то для диагностики герпес-вирусного поражения необходимо получить биоптат эпителия края язвы, а для диагностики ЦМВ-поражения — ее дна. Это связано с тем, что герпес-вирус поражает эпителий, а цитомегаловирус — строму.
При герпетическом эзофагите, как и при герпетическом стоматите, особенно больным с фебрильной нейтропенией, наряду с ацикловиром всегда следует назначать антимикотик системного действия (амфотерицин В внутривенно в дозе 0,3—0,5 мг/кг в сутки, флюконазол внутривенно или внутрь, возможно вориконазол и итраконазол) и системные антибиотики, обладающие антианаэробной активностью.
Важную роль играют антацидная и антирефлюксная (ранитидин или омепразол, дофаминовые антагонисты) терапия и адекватное обезболивание наркотиками.
Поражение бронхиального дерева и легких вирусом простого герпеса
Чаще всего герпетический трахеобронхит развивается у иммунокомпрометированных больных с герпетическим эзофагитом, которые интубированы и находятся на искусственной вентиляции легких. Наблюдаются также фокальные герпетические пневмонии. Диффузные пневмонии с развитием дыхательной недостаточности, напротив, являются следствием диссеминированной герпетической инфекции у больных с глубоким дефицитом клеточного или гуморального иммунитета.
Поражение вирусом простого герпеса центральной нервной системы
Герпетический энцефалит — очень редкое проявление реактивации герпесвирусной инфекции у онкогематологических больных. Он не отличается от энцефалита у иммунокомпетентного хозяина, т. е. характеризуется энцефалитическим синдромом и признаками воспаления и некроза на компьютерных и ядерно-магнитных томограммах. Поражение спинного мозга вирусом герпеса является казуистикой. Описаны случаи восходящего поперечного миелита.
Диагностика поражений вируса простого герпеса
Известно несколько методов быстрой и специфической диагностики герпесвирусной инфекции. Классическим методом является выделение вируса, основанное на его цитопатическом действии на чувствительные культуры клеток млекопитающих. Этот метод достаточно быстрый (90 % позитивных результатов в первые 3 дня, 100% —в первые 7 дней культивирования) и весьма специфичный.
Существует более быстрый метод (комбинация иммуноферментного и культурального методов), которым выявляют наличие вирусных антигенов в чувствительной клеточной культуре, зараженной исследуемым материалом. Этот метод аналогичен описанному ранее методу shell vial для ЦМВ и позволяет получить результаты в течение суток.
Следует отметить, что, как и при ЦМВ-инфекции, серологические данные (наличие специфического IgM или повышение титра IgG) и выделение вируса простого герпеса со слюной не несут полезной оперативной информации. Особенно важно это при диагностике герпесвирусного энцефалита. Нам доводилось наблюдать неадекватную интерпретацию серологических тестов у больных с энцефалитическим синдромом и необоснованное назначение ацикловира в высоких дозах. Единственным надежным методом диагностики является проведение биопсии ткани головного мозга и вирусологического исследования.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

