Инфекции у новорожденных детей в носу
Обновлено: 25.04.2024
Аденовирусная инфекция — острое респираторное заболевание, сопровождаемое умеренной интоксикацией, лихорадкой. Аденовирусная инфекция поражает слизистые оболочки дыхательных путей, нередко конъюнктивы глаз и лимфоидную ткань.
В период между эпидемиями гриппа от 25 до 30% маленьких детей, заразившихся вирусными заболеваниями дыхательных путей, болеют именно аденовирусной инфекцией. Почти все дети до 5 лет как минимум 1 раз переносят эту болезнь, половина переболевших заболевает второй раз.
Источником аденовирусов выступают заболевшие люди (вне зависимости от формы болезни – скрытая, инаппарантная, явная) и здоровые переносчики. Самый большой риск заражения возникает при контакте с больным, находящимся в остром периоде. В это время в носоглоточным смывах наблюдается очень большое количество вируса. Также вирус обнаруживают в крови, коньюктиве и фекалиях. Первые две недели больные представляют угрозу для окружающих. Стоит помнить, что в некоторых случаях больные могут быть переносчиками аденовирусов до 3, а то и 4 недель.
Младенцы до 6 месяцев жизни имеют шанс заразиться, близкий нулю, поскольку у них есть пассивный иммунитет. После шестого месяца жизни дети уже восприимчивы к болезни. После того, как ребенок один раз перенес инфекцию, он обладает активным иммунитетом. Дети старше пяти лет практически не восприимчивы к болезни.
Заболевания имеют спорадический характер, но могут быть также локальные эпидемии в детсадах, школах, детских оздоровительных лагерях. Очень редко вспышка распространяется за пределы детского организованного коллектива. Зафиксированы самые крупные вспышки, в которых количество заболевших – до 500. После начала вспышки на 14-16 день число заболевших максимальное. После 14-16 дня вспышка начинает угасать. Самый больший шанс заболеть ребенок имеет осенью, зимой и ранней весной. Летом случаются повсеместно редкие спорадические вспышки. У детей болезнь чаще всего вызывают серотипы 1, 2, 3, 4, 7, 7а, 14 и 21.
Классификация. Основными клиническими синдромами при аденовирусной инфекции являются: катар верхних дыхательных путей, тонзиллофарингит, фарингоконъюнктивальная лихорадка, кератоконъюнктивит, диарея и мезентериалъный лимфоаденит. Бывают такие формы аденовирусной инфекции: легкая, среднетяжелая и тяжелая (последняя бывает с осложнениями или без).
Фарингоконъюнктивит является типичным и распространенным вариантом аденовирусов. Он проявляется как ярко выраженный катар верхних дыхательных путей, затяжная лихорадка, также вирус поражает слизистую глаза и вызывает воспаление миндалин. Шейные лимфатические узлы увеличены. Также иногда увеличена селезенка и печень ребенка. Течение фарингоконъюнктивита зачастую длительное. На протяжении первой (а иногда и второй) недели держится повышенная температура тела.
Тонзиллофарингит. Все формы аденовируса вызывают изменения в ротоглотке. Но при тонзиллофарингите эти изменения ярко выражены и преобладают в клинической картине. Ребенок будет жаловаться на боль в горле. Если вы попросите его открыть рот, сможете наблюдать налет на миндалинах, а регионарные лимфатические узлы будут увеличены. Такие симптомы вызваны не только влиянием самого аденовируса, но и бактериальной флоры. Это означает, что ангина при тонзиллофарингите имеет вирусно-бактериальный характер.
Катар верхних дыхательных путей является самым распространенным клиническим вариантом аденовирусной инфекции у ребенка. Первые дни у больного наблюдается лихорадка. Симптомы интоксикации организма умеренно или слабо выражены (проявляются как трахеит, ринит и бронхит). В некоторых случаях развивается синдром крупа, катаральный фарингит. Шейные лимфатические узлы увеличены – это может определить не только врач, но и сами родители.
Диарея встречается у малышей, младшего 1 года. Опорожнения происходит 4-5 раза в день, а на высоте катаральных явлений даже до 7-8 раз. В каловых массах можно обнаружить примеси слизи, но без крови. Когда через три или четыре дня спадает катар дыхательных путей, стул приходит в норму.
Кератоконъюнктивит встречается довольно редко и имеет острое начало. Температура тела поднимается, у ребенка начинаются головные боли. Также отмечают боль в глазах, конъюнктивит и светобоязнь. На второй неделе болезни к конъюнктивиту добавляется помутнение роговицы. Течение болезни долгое, но примерно на 3-4 неделе малыша ждет полное выздоровление при своевременном адекватном лечении. Изъязвления роговицы нет.
Есть вероятность серозных менингитов аденовирусной этиологии.
Все выше описанные варианты аденовируса могут иметь легкую, среднетяжелую и тяжелую форму. Легкая форма характеризуется температурой менее 38,5 ˚С со слабо выраженными остальными симптомами. 39,5—40 °С температура тела достигает при среднетяжелой форме болезни, наблюдаются умеренно выраженные симптомы интоксикации организма. Редко встречаются тяжелые формы аденовирусной инфекции – развивается гипертермия, кератоконъюнктивит, тяжелая пневмония, явления дыхательной недостаточности и т. д.
Заболевшему ребенку требуется длительное лечение. Но температура спадает на 5-7 день болезни, хотя в некоторых случаях она может быть повышенной 2, а то и 3 недели. Ринит продолжается 1-4 недели. Катаральный конъюнктивит проявляется до недели, пленчатый – до двух недель. Симптомы катара верхних дыхательных путей проходят со 2 по 4-ю неделю заболевания.
Осложнения. Осложнения (как и при гриппе или парагриппе) возникают только если внесена бактериальная инфекция. Дети среднего возраста часто переносят синусит, средний отит, очаговые полисегментарные серозно-десквамативные пневмонии.
Если аденовирусная инфекция не осложнена, то прогноз носит благоприятный характер. Только если есть тяжелые бронхолегочные осложнения у малышей раннего возраста, возможет летальный исход.
Как уже было отмечено, новорожденные болеют аденовирусной инфекцией в очень редких случаях, но, если у матери иммунитета не было, новорожденные с первых дней жизни подвержены этой болезни. У новорожденных аденовирусная инфекция проявляется иначе, чем у детей более старшего возраста. Температура тела достигает 37–37,5°C. Симптомы интоксикации в большинстве случаев не наблюдаются совсем. Среди катаральных симптомов отмечают слабый кашель и заложенность носа у ребенка. Из-за того, что дыхание носом усложнено, младенец начинает беспокоиться, плохо спит и отказывается от груди.
У младенцев до года заболевание аденовирусом сопровождается жидким стулом. Лимфатические узлы увеличиваются в редких случаях, конъюнктивит бывает также редко. Но частые случаи бактериальных осложнений – бронхита с обструктивным синдромом, пневмонии и пр. Температура тела у недоношенных детей может быть в пределах нормы и даже пониженной. Течение заболевания у малышей до 1 года жизни тяжелое, что иногда приводит к летальным исходам.
Что провоцирует / Причины Аденовирусной инфекции у детей:
Существует 41 известный серотип аденовируса человека. В вирусных частичках содержится ДНК, диаметр составляет 70-90 нм. Вирусы устойчивы во внешней среде. В вирионе имеется три антигена: А-антиген — группоспецифический, общий для всех аденовирусов человека; В-антиген — носитель токсических свойств, и С-антиген, характеризующий типоспецифичность вируса.
Аденовирусы хорошо размножаются в первичных и перевиваемых культурах клеток различного происхождения. Первые признаки поражения клеток отмечаются в ядре и появляются уже через 12 ч после заражении. Вирусы имеют гемагглютинирующую активность.

Патогенез (что происходит?) во время Аденовирусной инфекции у детей:
Инфекция попадает в организм через верхние дыхательные пути, а иногда через кишечник или конъюнктиву. Далее аденовирус достигает цитоплазмы, ядра эпителиальных клеток, восприимчивых к вирусу, и регионарных лимфатических узлов. Вирусная ДНК синтезируется в ядрах пораженных клеток, а зрелые частицы вируса формируются уже через 16-20 часов. Это приводит к тому, что зараженные клетки прекращают деление и гибнут.
Некоторые вирусные частицы высвобождаются и попадают в незараженные клетки и кровоток. Поражается слизистая носа – в первую очередь, а за ней задняя стенка глотки и миндалины. Слизистые оболочки набухают, появляется обильное серозное отделяемое. Если наблюдается выпот с образованием нежной пленки на слизистой оболочке, это значит, что поражена конъюнктива.
Аденовирусы легко проникают в легкие человека, там они множатся в эпителии слизистой оболочки бронхов и альвеол. Эти процессы приводят к пневмонии и некротическому бронхиту (который также порой наблюдается при заболевании гриппом). Аденовирус может попадать в кишечник ребенка.
Из-за распространения вируса в кровотоке в процесс вовлекаются почки, печень и даже селезенка. Если исход летальный, в таком случаи был поражен и мозг (фиксируют отек мозга). В патогенезе бронхолегочных проявлений при аденовирусной инфекции наряду с вирусом участвует бактериальная инфекция. Также при летальных исходах во внутренних органах обнаруживают нарушенное кровообращение, воспалительные и некробиотические процессы.
Симптомы Аденовирусной инфекции у детей:
2-12 дней длится инкубационный период болезни. Болезнь имеет острое начало, симптомы могут проявляться последовательно, а не одновременно. Сразу после начала болезни можно заметить, что температура тела повышена, возникают катаральные явления в верхних дыхательных путях. Температура тела имеет тенденцию к повышению. На 2 или 3 день она достигает максимума (38—39 ˚С, очень редко 40 ˚С). Симптомы интоксикации умеренно выраженные. Ребенок может быть немного вялым, отказывается от еды или ест мало. Возможны головные боли, очень редко встречаются боли в мышцах и суставах. В некоторых случаях больные жалуются на тошноту, рвоту и боль в животе.
Болезнь начинается серозными выделениями из носа. Постепенно они становятся слизисто-гнойными. Набухает слизистая носа, потому дыхание носом становится утрудненным. Передние дужки и небные миндалины отекают. У слизистой оболочке задней стенки глотки отмечается гранулезный фарингит, который врачи могут различить по отечной и гиперемированной задней стенке с гиперготазированными яркими фолликулами. Увеличены боковые валики глотки.
Один из самых распространенных симптомов аденовируса – кашель. С самых первых дней заболевания он влажный. У маленьких детей кашель сильный. Врачи слышат в легких рассеянные влажные и сухие хрипы, которые возникают из-за экссудативного воспаления в нижних дыхательных путях.
Точно определить аденовирусную инфекцию помогает поражение слизистых оболочек глаз. Возникает катаральный, фолликулярный или пленчатый конъюнктивит с самого начала болезни, также бывают случаи, когда конъюнктивит начинается на 3, 4 или 5 день заболевания. Сначала конъюнктивит поражает один глаз, на второй день – другой. Дети, которые умеют говорить, могут жаловаться на резь и жжение в глазах. Возникает ощущение инородного тела в глазах.
Возникает умеренный отек кожи век, гиперемия. Глаза выглядят полуоткрытыми. Конъюнктива резко гиперемирована, зернистая, отечная. В отличие от дифтерии глаза пленка при аденовирусной инфекции никогда не распространяется за пределы конъюнктивы. Появление пленчатого конъюнктивита позволяет клинически диагностировать аденовирусную инфекцию.
Наблюдается пастозность лица заболевшего ребенка, отечность век, глаза гноятся, из носа течет. Шейные лимфатические узлы умеренно увеличены, в редких случаях увеличивается печень и селезенка. На пике болезни у малышей бывают кишечные расстройства (опорожнения до 4 или 5 раз за 24 часа). Анализ крови показывает нормальное количество лейкоцитов. Небольшой лейкоцитоз с нейтрофилезом может наблюдаться только в самом начале болезни, фиксируется лимфопения. СОЭ увеличена незначительно.
Диагностика Аденовирусной инфекции у детей:
Метод флюоресцирующих антител применяется в качестве экспресс-диагностики. Он позволяет обнаружить специфический аденовирусный антиген в эпителиальных клетках дыхательных путей больного ребенка. Серологическая диагностика проводится с помощью постановки РСК и реакции задержки гемагглютинации. Нарастание титра антител к аденовирусу в 4 раза и более в парных сыворотках в динамике заболевания подтверждает этиологию заболевания. Выделение аденовирусов проводится из носоглоточных смывов (чаще всего), фекалий и крови заболевшего ребенка.
Дифференциальная диагностика. Врачи различают аденовирус и другие респираторные инфекции по тому, насколько поражена слизистая глаза. Также отличительным признаком служит то, что клинические симптомы появляются постепенно, по мере развития болезни. Лимфоидная ткань имеет выраженную реакцию. Экссудативное воспаление дыхательных путей выражено.
Инфекционный мопонуклеоз отличается тем, что шейные лимфатические узлы увеличены (определяет врач), катаральные явления отсутствуют. Носовое дыхание утруднено, потому что поражены носоглоточная миндалина. В частых случаях фиксируют возникновение ангины, печень и селезенка значительно увеличены. Возникает лимфоцитарный лейкоцитоз.
Упорные катаральные явления без признаков экссудативного воспаления характерны для микоплазменной инфекции, также поражаются легкие в самом начале болезни, СОЭ увеличивается.
Лечение Аденовирусной инфекции у детей:
Для лечения госпитализация зачастую не проводится. Ребенка лечат в домашних условиях. Обязателен постельный режим, который позволяет сохранить силы, необходимые для восстановления организма. Также для детей важно полноценное питание. Как и при лечении парагриппа, применяют эреспал сироп, средства, снимающие симптомы. Врачи могут назначить поливитамины, десенсибилизирующие препараты, такие средства как арбидол или анаферон детский (принимать по схеме, указанной в инструкции, или по схеме, назначенной лечащим врачом). В некоторых случаях врач может назначить прием иммуномодулирующих средств.
В нос закапывают 0,05% раствор дезоксирибонуклеазы (3-4 капли каждые три часа на протяжении двух-трех дней). Слизистую носа можно обрабатывать линиментом 5% циклоферона. Антибиотики доктора обычно не назначают, они рекомендованы только если есть бактериальные осложнения (при появлении синусита, пневмонии или ангины). Имудон и ИPC 19 обычно применяются, если необходима профилактика бактериальных осложнений. Доктора также могут назначить для лечения ребенка индукторы интерферона.
Лечение наиболее тяжелых синдромов аналогичное лечению при гриппе. Госпитализация показана при тяжелой форме аденовирусной инфекции и осложнениях у детей раннего возраста.
Профилактика Аденовирусной инфекции у детей:
Меры специфической профилактики на данный момент не разработаны. Больного изолируют, помещение проветривают и облучают ультрафиолетом. Рекомендована влажная уборка помещения, в котором находится больной ребенок, слабыми растворами хлора, кипячение посуды, белья и одежды.
К каким докторам следует обращаться если у Вас Аденовирусная инфекция у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Аденовирусной инфекции у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Ключевые слова: носовое дыхание, гигиена полости носа у новорожденных и детей, острый ринит, Отривин Бэби
Новорожденные и дети первых лет жизни не могут самостоятельно очищать полость носа от отделяемого, в том числе от корочек, особенно активно образующихся в период отопительного сезона. Это затрудняет носовое дыхание, способствует развитию инфекции (острые риниты) и ее распространению в носоглотку и среднее ухо. Нарушение дыхания через нос может быть причиной ряда расстройств у детей первых месяцев жизни. У грудных детей нарушается акт сосания и глотания, малыш начинает беспокоиться, отказывается от еды, иногда медленнее прибавляет в весе. Отсутствие носового дыхания может даже привести к повышению внутричерепного давления и расстройству функции центральной нервной системы. Дети первых лет жизни становятся беспокойными, капризными, у некоторых малышей отмечается нарушение сна. Выраженное и длительное затруднение носового дыхания приводит к гипоксии, способствует замедлению развития. Дети с нарушенным носовым дыханием начинают дышать ртом, поступающий при этом в дыхательные пути холодный воздух легко приводит к простудным заболеваниям, такие дети чаще болеют.
Носовое дыхание для новорожденных и детей первых лет жизни важно из-за того, что дыхание через рот (особенно у детей первого полугодия жизни) почти невозможно, так как большой язык оттесняет надгортанник кзади. Нос выполняет ряд важных функций. Так, атмосферный воздух, проходя через нос, согревается и увлажняется. Кроме того, нос является своего рода фильтром, очищающим вдыхаемый воздух.
Регулярный осмотр детским оториноларингологом должен быть обязательным для новорожденных и детей первых лет жизни. Именно детским, поскольку верхние дыхательные пути детей, впрочем, как и детский организм в целом, имеют ряд анатомо-физиологических особенностей, поэтому при незначительном воспалении слизистой оболочки носа у детей грудного возраста возникает отек и, как следствие, затруднение дыхания через нос. Следует учитывать, что даже небольшой отек слизистой оболочки носа у детей в первые годы жизни ведет к затруднению носового дыхания, поскольку носовые ходы узкие, а носовые раковины относительно толстые. Кроме того, слизистая оболочка носа имеет богатое кровоснабжение, при недоразвитии кавернозной (пещеристой) ткани. Верхний носовой ход отсутствует, средний и нижний – развиты слабо. Нижняя носовая раковина касается дна полости носа. Носовые раковины не достигают перегородки полости носа, общий носовой ход остается свободным, и через него осуществляется дыхание новорожденного, хоаны низкие. К 6 месяцам жизни высота полости носа увеличивается до 22 мм и формируется средний носовой ход, к 2 годам – нижний, после 2-х лет – верхний. Из околоносовых пазух у новорожденного имеется только верхнечелюстная, слаборазвитая. Остальные пазухи начинают формироваться после рождения. Лобная пазуха появляется на 2-м году жизни, клиновидная – к 3 годам, ячейки решетчатой кости – к 3-6 годам.
Слизистая оболочка полости носа (рис. 1) покрывает все ее стенки непрерывным слоем и продолжается в околоносовые пазухи, глотку и среднее ухо. Выделяют передний отдел полости носа – преддверие (vestibulum nasi) и собственно полость носа (cavum nasi), которая в свою очередь делится на дыхательную и обонятельную. Дыхательная область полости носа (regio respiratoria) занимает пространство от дна носа вверху до уровня нижнего края средней раковины. В этой области слизистая оболочка покрыта многорядным цилиндрическим эпителием, выполняющим защитную, эвакуационную и барьерную функции.
Рис. 1. Строение слизистой оболочки полости носа
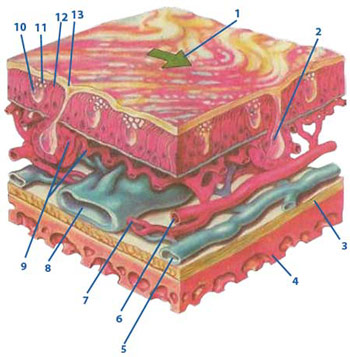 | 1 – направление мукоцилиарного потока; 2 – слизистая железа; 3 – надкостница; 4 – кость; 5 – вена; 6 – артерия; 7 – артериовенозный шунт; 8 – венозный синус; 9 – подслизистые капилляры; 10 – бокаловидная клетка; 11 – волосковая клетка; 12 – жидкий компонент слизи; 13 – вязкий (гелеобразный) компонент слизи. |
Следует помнить, что в детском возрасте воспалительный процесс в слизистой оболочке полости носа чаще, чем у взрослых, распространяется на носоглотку (аденоидит), слуховую трубу (у детей она короткая и широкая), гортань, трахею, бронхи, легкие. Воспалительные заболевания околоносовых пазух также не редкость у детей до года.
В этом возрасте уже развиты клетки решетчатого (этмоидального) лабиринта, которые имеются даже у недоношенных детей. Гнойный этмоидит у грудного ребенка может возникнуть в результате инфекционных заболеваний матери, а также после ОРВИ. Этмоидит нередко приводит к остеомиелиту верхней челюсти, сепсису. Отек слизистой оболочки полости носа вызывает нарушение дренажа околоносовых пазух и среднего уха, что создает благоприятные условия для активизации условно-патогенной флоры и способствует развитию бактериальных осложнений. В таких случаях целесообразно назначение препаратов, состоящих из нескольких компонентов, обладающих антибактериальным и противовоспалительным эффектом [2].
Таким образом, казалось бы банальное, затруднение носового дыхания у новорожденных и детей грудного возраста должно быть предметом повышенного внимания родителей и патронирующих врачей, а также поводом обращения к оториноларингологам. Кроме того, все сказанное выше делает актуальным вопрос гигиены полости носа новорожденных и детей первых лет жизни.
Современным удобным и легким в использовании средством ухода за полостью носа ребенка является комплекс Отривин Бэби, включающий в себя капли для орошения полости носа (стерильный физиологический раствор), назальный аспиратор и сменные насадки к нему.
Комплекс Отривин Бэби предназначен для новорожденных и малышей до 2-х лет. Капли для орошения, содержащие натрия хлорид 0,74%, натрия гидрофосфат, натрия фосфат, макрогола глицерилрицинолеат и очищенную воду, увлажняют полость носа, промывают слизистую оболочку и носовые ходы. При необходимости удаления назального секрета после капель применяется аспиратор, с помощью которого полость носа освобождается от слизистого секрета. Конструкцией аспиратора предусмотрено, чтобы воздух не проникал внутрь носовых ходов и чтобы слизь вновь не попадала в полость носа. Кроме того, достоинствами аспиратора Отривин Бэби можно считать то, что весь гигиенический процесс находится под контролем мамы, которая своим дыханием регулирует давление в насадке. Следует также отметить, что использование одноразовых насадок, предусмотренное в аспираторе, способствует предотвращению реинфицирования.
Показаниями к применению комплекса Отривин Бэби являются: гигиена полости носа при острых и хронических простудных заболеваниях носа, при аллергическом рините, ежедневная гигиена для сохранения защитных свойств слизистой в условиях повышенной сухости или загрязнения воздуха (в т.ч. кондиционер, отопление), профилактика инфекционных заболеваний носа и носоглотки, а также воспалительных процессов после хирургического вмешательства.
ЛИТЕРАТУРА
1. Самсыгина Г. А., Богомильский М.Р. Инфекции респираторного тракта у детей раннего возраста. М.: Миклош, 268 с.
2. Крюков А.И., Архангельская И.И. Острый ринит у детей. Consilium medicum. 2004. Т. 6. № 3.
3. Карпова Е. П. Острый ринит у детей. РМЖ. Т. 14. № 22. С. 1637-1641.

Насморк или, в простонародье, сопли у новорожденного или грудного ребенка – состояние, при котором носовые ходы заложены, затруднено носовое дыхание, а из носа выделяется слизь. Данные проявления характерны для ринита.
Причины насморка у маленьких детей
Чаще всего в появлении соплей у новорожденных виноваты респираторные инфекции, которые в подавляющем большинстве в детском возрасте бывают вирусными. Механизм формирования ринита очень прост: организм понимает, что в него попали чужеродные, условно опасные существа, и начинает всеми способами пытаться от них избавиться. Вырабатывая слизь, иммунитет стремится смыть болезнетворную микрофлору с поверхности слизистых, выстилающих носовые ходы, что внешне проявляется в виде соплей, чихания и покашливания.
Аналогично реагирует организм и на попадание аллергенов, бактерий, грибков, пылевых частиц и грязи. Бактериальный ринит сам по себе, как первичное заболевание, встречается достаточно редко. Чаще всего он становится осложнением вирусных инфекций или других патологий, сопровождающихся насморком.
Другими возможными причинами могут стать:
- переохлаждение организма;
- нерациональное использование взрослыми лекарственных препаратов в отношении детей;
- попадание постороннего предмета в полость носа;
- прорезывание зубов;
- врожденные особенности строения носоглотки.
В редких случаях встречается так называемый вазомоторный ринит, когда выработка слизи обусловлена нарушением в работе сосудов слизистых тканей в носу.
Симптомы насморка у новорожденных и грудных детей
Основными признаками проблемы с заложенностью носа являются:
- прозрачные, желтоватые или зеленоватые выделения из носовых ходов;
- сопение, храп во время сна;
- дыхание через рот;
- захлебывание молоком или смесью во время сосания;
- отказ от питья и еды, капризы при виде бутылочки;
- покраснение ноздревых отверстий и кожи около носа;
- слезотечение.
Нередко у грудничка наблюдаются одновременно несколько симптомов болезни, в частности, насморк, кашель, повышенная температура тела, общая слабость и сонливость, капризность. Нередко на этом фоне голос становится осипшим, нарушается режим сна и питания.
Одним из вариантов насморка является задний или, как его еще называют, постназальный ринит, когда сопли, стекая по поверхности задней стенки глотки у грудничка, вызывают кашель, чувство жжения в горле, затрудненное глотание. Как правило, подобная симптоматика обостряется, когда малыш находится в горизонтальном положении.
Врач нужен немедленно, если у ребенка имеются признаки дыхательной недостаточности (поверхностное, учащенное дыхание, бледность кожи, частый пульс), примеси крови в слизи или родители подозревают, что причиной выделений из носа мог стать инородный предмет, а также в случае, когда ребенок из-за насморка не ест и теряет вес, безостановочно плачет, не спит.
Диагностика
Обследованием и лечением насморка у новорожденного ребенка занимаются педиатры, ЛОР-врачи, инфекционисты или аллергологи. Первичный осмотр и дальнейшие направления, как правило, обеспечивает педиатр.
Для того, чтобы определить тактику терапии, проводятся:
- общий физикальный осмотр носоглотки и ротоглотки;
- сбор анамнеза;
- лабораторные анализы крови, ПЦР, аллергопробы.
В сложных случаях может понадобиться МРТ или КТ, УЗИ носовых пазух, риноскопия, фиброскопия.
Лечение насморка у грудных детей

Грамотная терапия предполагает:
- устранение источника инфекции или аллергии;
- купирование симптомов и облегчение носового дыхания;
- профилактические мероприятия для предупреждения дальнейшего развития болезни.
Основываясь на информации, полученной от родителей малыша, и данных объективного обследования, врачи подбирают оптимальную схему лечения насморка у грудничка, которая может включать:
- антигистаминные и гормональные препараты при аллергической природе патологии;
- системные и специальные местные антибактериальные средства при бактериальном течении ринита;
- симптоматическую помощь (увлажнение слизистых носа, нормализацию параметров влажности и температуры воздуха в комнате, коррекцию дневного режима и питания);
- сосудосуживающие медикаменты для восстановления носового дыхания;
- противовоспалительные средства и витаминные комплексы.
В некоторых случаях могут быть использованы безопасные физиотерапевтические процедуры.
Как помочь новорожденному малышу в домашних условиях?
Основное правило – категорически нельзя без назначения врача давать грудному ребенку какие-либо лекарственные средства в любой форме, будь то капли, сиропы, растворы и т.д. Также крайне нежелательно применять в отношении малыша народные методы лечения, даже если они кажутся безопасными и действенными.
В первую очередь, необходимо:
- обеспечить в комнате, где спит и длительное время находится ребенок, оптимальные параметры воздуха: не более +22 градусов и не менее 40% влажности;
- интенсивно поить ребенка любыми доступными способами (грудным молоком, чистой водой, специальным детским чаем, разрешенным по возрасту);
- увлажнять слизистые носа с помощью закапывания физраствора или аналогичных жидкостей как можно чаще;
- приподнимать головной конец кровати/матраса на время дневного и ночного сна;
- много гулять на свежем воздухе, если у ребенка нет повышенной температуры тела.
Важно помнить, что насморк – всего лишь симптом, следствие основного заболевания, и задачей родителей является не устранение соплей, а облегчение состояния малыша в целом.
Чего делать категорически нельзя:
- закапывать в нос новорожденного грудное молоко, сок алоэ и других растений, сосудосуживающие препараты, рассчитанные на взрослых, растворы системных антибиотиков;
- ковырять в носу малыша ватными палочками или другими предметами, пытаясь вычистить засохшие корочки и слизь;
- использовать сосудосуживающие средства без консультации врача;
- прикладывать к пазухам носа горячие яйца, нагретые утюгом платки и т.д.
Подобные мероприятия не только не несут какой-либо терапевтической пользы, но и могут обернуться реальной опасностью для ребенка. Например, грудное молоко – чудесная среда для размножения бактерий, а сок алоэ или каланхоэ может вызвать сильный химический ожог слизистых.
Профилактика
В качестве мер профилактики можно и нужно:
- проводить своевременную вакцинацию детей согласно национальному календарю и по возможности ставить прививки, которые отсутствуют в перечне обязательных;
- закаливать малышей;
- ежедневно уделять время прогулкам на свежем воздухе, купанию, массажу и гимнастике;
- соблюдать меры предосторожности, общаясь с больными родственниками и друзьями.
Мнение врача
Многие родители не считают насморк существенной проблемой, даже не пытаясь понять, почему ребенок сопливит и плохо ест. Другие поднимают панику при малейшем признаке недомогания. Оба варианта действий – крайности, которых стоит избегать. В случае реальных симптомов заболевания (при насморке, кашле, отказе от еды, повышенной температуре) необходимо обращаться к врачам, а если ребенок ведет себя, как обычно, ест, спит, играет, набирает вес и развивается, переживать необязательно.
Вопрос-ответ
У новорожденной дочки второй день зеленые сопли, но она ведет себя, как обычно. Что делать?
Знакомая медсестра посоветовала при насморке закапать сыну, 1,2 месяца, раствор серебра. Это поможет?
Не только не поможет, но и навредит. Ионы серебра, входящие в состав некоторых назальных препаратов, оказывают подсушивающий эффект, в то время как малышу нужно дополнительное увлажнение слизистых. Кроме того, подобные растворы могут вызвать у малышей серьезные аллергические реакции и острые отравления.
Список литературы:
Автор статьи: Смыслова Зоя Владиславовна
Педиатр, детский аллерголог-иммунолог, кандидат медицинских наук
Насморк у ребенка… Казалось бы, весьма распространенное, привычное заболевание, но именно оно вызывает так много переживаний у молодых родителей.
Откуда берется насморк?
Причины заложенности носа у грудничков и детей младшего возраста разнообразны и не всегда связаны с инфекцией. Особенностью новорожденных детей является незрелость многих органов и систем, в том числе и функции реснитчатого эпителия, выстилающего носовые проходы. В норме реснитчатый эпителий, равно как и секрет, выделяющийся им, выполняют защитную функцию, способствуют удалению чужеродных агентов.
Неполноценность слизистой носа приводит к нарушению эвакуаторной функции ресничек, накоплению в полости носа вязкой слизи и пыли из вдыхаемого воздуха, образованию корочек, нарушающих дыхание малыша, и созданию благоприятных условий для развития инфекционного процесса. Проблема усугубляется, если ребенок страдает частым срыгиванием или в помещении слишком сухой воздух.
К риниту (насморку) у детей может привести попадание в нос инородного тела (бусины, ватки), аллергическая реакция. Также на слизистую воздействуют неблагоприятные факторы окружающей среды (дым, пыль), из-за чего нарушается естественный механизм эвакуации секрета.
Стадии ринита
Воспалительный процесс в полости носа чаще всего начинается с попадания инфекционного агента на слизистую носа. Сначала наступает кратковременная рефлекторная стадия ринита. В это время малыш чихает, за счет того, что попадание инородных частиц на слизистую полости носа вызывает рефлекс, направленный на их удаление. Затем заболевание переходит в катаральную стадию, которая проявляется обильными прозрачными и жидкими выделениями из носа, отеком слизистой и ярко-выраженным затруднением носового дыхания. Как правило, на 2–3-й день наступает третья стадия, связанная с присоединением бактериальной инфекции. В этом периоде у ребенка проявляются густые выделения из носа зеленоватого или желтого цвета. Отек к этому времени, как правило, спадает, но носовое дыхание до конца не восстанавливается, вследствие того что груднички не могут сморкаться.
Опасности насморка
У малышей носовые ходы узкие, и их закупорка ведет к невозможности или затрудненности носового дыхания. Заложенный нос делает детей беспокойными, они чаще плачут, плохо кушают и спят. Нарушенное носовое дыхание существенно затрудняет процесс сосания, что может привести к потере веса. Заглатываемый во время вдоха воздух вызывает колики, метеоризм. Однако это еще не все неприятности насморка. Еще одна опасность заключается в том, что у грудничков отсутствует рефлекс дыхания ртом при затруднении носового дыхания. Он возникает только к 6 месяцам, поэтому ринит у новорожденных приводитк кислородной недостаточности, которая проявляется не только общим недомоганием ребенка, но и нарушениями в работе центральной нервной системы. При частых и длительных ринитах у ребенка грудного возраста может страдать физическое и психоэмоциональное развитие.
Серьезными осложнениями ринита следует назвать воспалительные заболевания слизистой оболочки околоносовых пазух и среднего уха. У детей такие серьезные патологии лорорганов, как синусит, отит и гайморит, начинаются с банального насморка.
Профилактика и лечение ринита
Знание причин появления насморка у детей, механизма его развития и стадий заболевания, дает возможность обеспечить эффективную профилактику и лечение.
Лучшей профилактикой простудных заболеваний и насморка является регулярная гигиена полости носа у детей. Необходимо ежедневное очищение носовых ходов от скопившейся слизи, размягчение и удаление корочек. Эти мероприятия особенно важны для малышей грудного возраста, слизистая которых несовершенна. Поддержание физиологических функций слизистой носа значительно снижает вероятность заражения. Понимая это, многие современные родители приходят в аптеку, чтобы приобрести средства гигиены полости носа. На витринах представлен довольно широкий выбор препаратов данной группы. Тем не менее специализированных средств, разработанных специально для грудничков, не так много.
Два шага к свободному дыханию
Отривин Бэби успешно применяется не только для профилактики, но и для лечения насморка. Капли восстанавливают физиологические функции слизистой носа, разжижают густой секрет, вместе со слизью способствуют удалению из полости носа чужеродных агентов. Применение Отривин Бэби позволяет сократить время болезни и избежать серьезных осложнений, которые возникают в случае распространения воспаления на окружающие ткани.
Первый шаг для восстановления нормального носового дыхания – орошение носа для размягчения корочек, разжижения скопившегося секрета и санации полости носа с помощью капель Отривин Бэби. Рекомендуется применение капель от 2 до 4 раз в сутки, в зависимости от степени нарушения носового дыхания у ребенка.
В чем преимущество Отривин Бэби?
Второй шаг – удаление слизи при помощи уникального, не имеющего аналогов аспиратора со сменными насадками Отривин Бэби. При использовании аспиратора ребенка по возможности следует держать в вертикальном положении (сила тяжести будет способствовать повышению эффективности процедуры).
Детям младшего возраста не подходят обычные способы очищения носовых ходов, тем более что они не могут сами сморкаться, поэтому им нужна помощь. С этой целью выпускаются аспираторы. Простейшие модели представляют собой резиновые маленькие спринцовки (груши) с мягким наконечником. Более современные образцы оснащены специальными силиконовыми насадками, но принцип действия имеют тот же: за счет создания в полости носа вакуума происходит высасывание секрета. Контролировать интенсивность воздействия и эффективность процедуры при применении обычных аспираторов невозможно. Кроме того, их неправильное использование может привести к развитию осложнений. При потоке воздуха, направленном в носик ребенка (возникает в том случае, если родители недостаточно сжали грушу перед введением наконечника аспиратора в полость носа) возможно распространение инфекции на околоносовые пазухи, евстахиеву трубу и полость среднего уха. При несоблюдении правил гигиены и невыполнении инструкций по уходу за аспиратором происходит повторное заражение.
Аспиратор имеет особенную конструкцию, отличную от других моделей. Он состоит из наконечника анатомической формы, на который надеваются сменные одноразовые силиконовые насадки, содержащие абсорбирующий фильтр; гнущейся трубки; мундштука для рта. Использовать аспиратор очень просто. К наконечнику присоединяется сменная насадка, затем наконечник помещается в один из носовых ходов ребенка. В это время родитель осторожно втягивает через мундштук воздух, способствуя созданию отрицательного давления и удалению слизи из носовых ходов. Конструкция аспиратора Отривин Бэби предотвращает заброс слизи или воздуха в носик ребенка.
Преимущества аспиратора Отривин Бэби:
- конструкция медицинского устройства такова, что во время санации полости носа слизь не может забрасываться обратно, воздух также не попадает в нос;
- аспиратор обеспечивает гигиеничность процедуры, поскольку инфекция не может передаваться от матери к ребенку и от ребенка к матери, так как слизь, бактерии и вирусы улавливаются пенообразным фильтром;
- размер и форма всех частей аспиратора исключает риск несчастного случая при его использовании;
- аспиратор и сменные насадки имеют герметичную упаковку, гарантирующую полную сохранность устройства;
- очищение носа контролируемо и безопасно, поэтому может быть применено так часто, как это необходимо;
- аспиратор Отривин Бэби не нужно стерилизовать, так как предусмотрено применение одноразовых фильтрующих насадок.
Упаковка с аспиратором Отривин Бэби содержит три сменных насадки, дополнительно можно приобрести комплект из 10 насадок.
Комплекс средств Отривин Бэби обеспечивает удобную для родителей, гигиеничную и безопасную для детей, эффективную профилактику насморка у малышей с первых дней жизни. Применение комплекса Отривин Бэби особенно рекомендуется детям на первом году жизни, так как их слизистая оболочка носа еще не способна обеспечивать надежную защиту от инфекций и эффективное удаление слизистого секрета, а также в тех случаях, когда кто-то из членов семьи болен. Регулярное промывание полости носа солевым раствором с последующим удалением слизистого секрета и размягченных корочек в комплексе с другими защитными мероприятиями поможет предотвратить заражение малыша. Большинство болезнетворных микроорганизмов, с которыми сталкивается ребенок на первом году жизни, имеют воздушно-капельный механизм заражения, поэтому регулярные гигиенические процедуры полости носа способны предотвратить появление серьезных проблем. Банальная для взрослого человека инфекция может привести не только к развитию у ребенка ринита или отита, но даже пневмонии, к которой особенно склонны дети первого месяца жизни.
Востребованность капель для орошения полости носа на основе солевого раствора, каковыми являются капли Отривин Бэби, объясняется еще и проблемами, связанными с применением в педиатрической практике местных деконгестантов (сосудосуживающих капель и спреев). Спреи могут применяться только после 6 лет, большинство капель также имеют ограничения по возрасту. Все сосудосуживающие средства для лечения ринитов имеют побочные эффекты (сухость и раздражение слизистой, привыкание), их применение ограничено 5–7 днями, а проблемы с носовым дыханием у детей до года часто носят длительный характер. Капли Отривин Бэби позволяют наиболее физиологичным способом снять отечность слизистой и восстановить носовое дыхание. При этом их можно применять неоднократно в течение дня и так долго, как того требуют обстоятельства.
Комплекс Отривин Бэби является в настоящее время уникальным средством, позволяющим проводить полноценные гигиенические мероприятия по уходу за полостью носа даже у новорожденных детей. При этом его использование настолько просто и логично, что с этим легко справится даже самая молодая и неопытная мама. Современные молодые родители нередко с опаской относятся к новинкам фармацевтического рынка, считая их излишеством для ребенка. Комплекс Ортивин Бэби не вызывает подобных опасений, поскольку в качестве активного вещества применяется стерильный изотонический солевой раствор, уровень рН которого близок к рН слизистой носа; отсутствие деконгестантов и консервантов делают капли для орошения Отривин Бэби совершенно безопасными для ребенка.
Те, у кого есть дети, знают, как тяжело бывает ребенку, да и остальным членам семьи, когда у малыша не дышит носик: частый круглосуточный плач, отсутствие полноценного сна, невозможность нормально покормить ребенка, усугубляющиеся присоединением колик изза заглатывания воздуха во время кормления.
Регулярное использование комплекса Отривин Бэби поможет решить эти проблемы. Когда ребенок дышит спокойно, вздохнуть с облегчением могут и родители.
Читайте также:

