Инфекционные болезни нервной системы миелиты
Обновлено: 25.04.2024
Миелит – общее название для любых воспалительных процессов спинного мозга. Симптомы напрямую зависят от уровня и степени поражения; чаще всего это боль (ее иррадиация), параличи, расстройство тазовых функций, нарушение чувствительности и прочие. Диагностика миелита включает в себя неврологическое обследование и оценку параметров спинномозговой жидкости, взятой на анализ путем люмбальной пункции. Также могут назначаться КТ или МРТ спинного мозга, миелография. Лечение включает в себя назначение антибиотиков, противовоспалительных средств, анальгетиков, миорелаксантов, а также ЛФК, массажа и физиотерапевтических процедур.
Общие сведения
Миелит – это общее название всех воспалений спинного мозга, которые могут затрагивать как серое, так и белое вещество. То есть, миелитом называется любой спинальный воспалительный процесс. В зависимости от формы и распространенности воспаления выраженность симптомов может значительно различаться, но заболевание все равно остается достаточно тяжелым. Миелит дает высокий процент осложнений и трудно лечится. Это заболевание сложно назвать широко распространенным, оно встречается не более чем в 5 случаях на 1 млн. человек.
Выделить какие-либо особенности в структуре заболеваемости миелитом нельзя, пол или возраст практически не влияют на риск развития болезни. Некоторые исследователи приводят доказательства того, что чаще всего миелитом заболевают люди в возрасте от 10 до 20 лет и лица пожилого возраста.
Причины миелита
Иногда точно установить причину развития миелита не представляется возможным, но в большинстве случаев, основные "пусковые факторы" все-таки известны. Единственная используемая в клинической неврологии классификация миелита основана именно на этиологии, то есть причине возникновения. Согласно этой классификации, выделяют три варианта заболевания: инфекционный, травматический и интоксикационный.
Инфекционный миелит. Составляет почти половину всех случаев. Этот вид, в свою очередь, разделяется на две группы: первичный (в случае, если инфекция изначально проникла только в спинной мозг) и вторичный (если воспаление возникло после проникновения в спинной мозг инфекции из других очагов). Причинами инфекционного миелита чаще всего оказываются: вирус простого герпеса I и II типа, цитомегаловирусная инфекция, микоплазмы, сифилис, ВИЧ, энтеровирусные инфекции. Несколько реже этиологическим фактором может быть менингококковая инфекция и бореллии. Вторичный инфекционный миелит возникает преимущественно при остеомиелите позвоночника и при заносе инфекции с кровью.
Травматический, интоксикационный и другие виды миелита. Интоксикационный миелит возникает под воздействием ядов, тропных к клеткам спинного мозга. Такое воспаление может возникать как при остром отравлении (к примеру, рядом лекарственных средств и психотропных препаратов), так и при хроническом действии отравляющего вещества (чаще всего это касается вредного производства).
Миелит, возникший вследствие травмы позвоночника, имеет два компонента. Во-первых, непосредственное механическое воздействие на спинной мозг неизбежно приводит к нарушению его функций. Во-вторых, при травмировании микроорганизмы могут попасть в спинной мозг через рану. Помимо этого, спинальное воспаление может быть вызвано некоторыми системными заболеваниями. Чаще всего можно встретить миелит на фоне рассеянного склероза (в этом случае миелит правомерно будет назвать симптомом основной болезни), ряда аутоиммунных заболеваний и васкулита. Также миелит часто развивается как компонент паранеопластического синдрома, возникающего на ранних стадиях роста злокачественной опухоли.
Патогенез
Провоцирующий фактор – будь то инфекция или травма – вызывает отек спинного мозга. Это можно считать отправной точкой, с которой начинается весь патологический процесс. Отек нарушает кровообращение в тканях, возникают сосудистые тромбы. Это, в свою очередь, увеличивает отек. Механизм развития миелита идет по так называемому "порочному кругу", столь характерному для множества неврологических болезней. Расстройство кровообращения (или даже прекращение его в определенных участках) в конце концов становится причиной размягчения и некроза тканей спинного мозга.
Симптомы миелита
Клиническая картина миелита целиком и полностью зависит от места локализации воспаления. Уровень поражения определяют сегментами или отделами спинного мозга (в каждом из которых несколько сегментов). К примеру, миелит может быть грудным, верхнешейным, поясничным и т. д. Как правило, миелит охватывает сегмент спинного мозга по всему поперечнику, нарушая работу всех проводниковых систем. Это значит, что нарушаются обе сферы: и двигательная, и чувствительная.
Как уже говорилось, клиника миелита разнится в зависимости от уровня воспаления. Миелит верхних сегментов шейного отдела спинного мозга характеризуется спастическим тетрапарезом. Он наиболее опасен: всегда есть вероятность повреждения диафрагмального нерва. Это, в свою очередь, грозит остановкой дыхания. Распространение воспаления с верхнешейных сегментов вверх на структуры продолговатого мозга может привести к бульбарным расстройствам. Миелит на уровне шейного утолщения проявляется сочетанием вялого пареза рук со спастическим парезом ног. Нижние сегменты шейного отдела поражаются чаще, чем верхние, и их воспаление не так опасно. В ряде случаев оно грозит стойкими двигательными нарушениями (опасности для жизни миелит этой локализации, как правило, не несет).
Грудной отдел спинного мозга страдает, пожалуй, чаще всего. Поражение этой области вызывает развитие спастического паралича ног. Последний представляет собой паралич-напряжение. Мышцы при этом приобретают излишний тонус, могут появляться судороги. Ответ на проверку коленных и ахилловых рефлексов при грудном миелите всегда слишком активный. Стоит помнить, что при быстро развившемся поперечном миелите сначала может наблюдаться пониженный тонус мышц, затем, через некоторое время, расстройства приобретают характер спастического паралича.
Пояснично-крестцовый отдел спинного мозга также часто поражается миелитом. Симптоматика миелита этой локализации включает периферический парез в ногах и расстройство тазовых функций по типу недержания мочи и кала. Параллельно с этим мышцы, которые иннервируются пораженными нервами, лишенные нормальной регуляции и питания, постепенно атрофируются.
Нарушения чувствительности наблюдаются при любом варианте миелита. Единственное незыблемое правило: подобного рода расстройства всегда возникают ниже места поражения. Сенситивные нарушения заключаются в снижении или полном отсутствии болевой чувствительности, пониженной реакции на прикосновение, холод и т. д. Могут возникать парестезии – "несуществующие ощущения", например, "мурашки", холод или ощущение ветра.
Диагностика
Нетравматичных методов диагностики миелита (разумеется, если нужно установить точную причину, а не предварительный диагноз) нет. Наиболее полную информацию дает люмбальная пункция. При остром процессе назначают КТ или МРТ позвоночника и миелографию.
Как правило, данных анамнеза, знания симптомов и результатов анализа спинномозговой жидкости бывает вполне достаточно для безошибочной постановки диагноза. Ликворная пункция также дает возможность провести дифференциальную диагностику, то есть уточнить диагноз, сравнив полученные данные с признаками похожих по клинике заболеваний. Миелит нужно дифференцировать с синдромом Гийена-Барре, гематомиелией, эпидуритом, опухолями и острым нарушением кровообращения спинного мозга.
Лечение миелита
При выборе лечения невролог должен опираться на информацию о возможной причине возникновения заболевания и особенностях развития миелита у данного больного. Во всех случаях при миелите назначаются антибиотики широкого спектра действия (обычно принимать антибиотики нужно большими дозами), противовоспалительные средства (почти всегда – глюкокортикоиды), анальгетики, жаропонижающие препараты. По необходимости (отталкиваясь от состояния больного) могут назначаться миорелаксанты и уросептики. При задержке мочи применяют антихолинэстеразные препараты, катетеризацию мочевого пузыря и его промывания антисептиками.
Огромное значение в лечении миелита и его последствий имеет лечебная физкультура (в период постельного режима – в постели, а позже – в зале или палате), массаж (перкуссионный) и физиопроцедуры. Для восстановления функции поврежденных нервных клеток (насколько это возможно) обязательно применение витаминных препаратов (группы В). Желательно, чтобы это были инъекционные средства. С целью предупреждения пролежней под крестец и другие костные выступы подкладывают различные приспособления (ватные тампоны, круг), меняют положение тела, протирают кожу камфорным спиртом или мыльно-спиртовым раствором. С этой же целью назначают УФО на крестцово-ягодичную и голеностопную область.
Прогноз и профилактика
Прогноз при миелите, опять же, зависит от уровня и степени поражения. Верхнешейный миелит нередко становится причиной смерти больных; поясничный и грудной (без своевременного лечения) с высокой долей вероятности могут привести к инвалидизации. При благоприятном течении болезни выздоровление наступает через 2-3 месяца, а полное восстановление – через 1-2 года. В этот период рекомендуется: санаторно-курортное лечение (если оно будет назначено грамотно, то длительность восстановления ощутимо сократится), витаминотерапия, профилактика пролежней, физиотерапевтические процедуры (УФО), лечебная физкультура, назначение антихолинэстеразных препаратов.
С учетом количества причинных факторов развития миелита, специфической профилактики этого заболевания не может быть по определению. В какой-то степени предупредить заболевание помогает вакцинация. К неспецифической профилактике миелита можно отнести своевременное устранение хронических очагов инфекции в организме (например, гайморита или кариеса).
Острый поперечный миелит — это гетерогенный синдром, который характеризуется воспалением белого вещества спинного мозга. Состояние возникает вследствие инфекционных, воспалительных, аутоиммунных процессов, изредка развивается как идиопатический вариант. Острый процесс проявляется двусторонними нарушениями чувствительности ниже очага поражения, вялыми параличами, тазовыми расстройствами. Диагностика требует проведения спинального и церебрального МР-сканирования, исследования цереброспинальной жидкости, расширенных анализов крови. Лечение предполагает патогенетическую терапию в остром периоде, по возможности — консервативное или хирургическое устранение первопричины.
МКБ-10
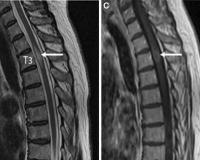
Общие сведения

Причины
Основным этиологическим фактором острого поперечного миелита является рассеянный склероз. У таких пациентов наблюдаются диффузные нейродегенеративные процессы с воспалительным компонентом, патологические изменения распространяются на спинной мозг с появлением специфической симптоматики. К менее распространенным причинам формирования острого воспаления относятся следующие:
- Аутоиммунные процессы. Поперечный миелит возникает как один из признаков системной красной волчанки, болезни Бехчета, ревматоидного артрита. Реже причиной выступает антифосфолипидный синдром, саркоидоз, болезнь Шегрена. Описаны случаи острых воспалений при аутоиммунном поражении ЦНС — оптикомиелите.
- Инфекционные болезни. Состояние может развиться при любых вирусных, бактериальных или грибковых инфекциям. К типичным заболеваниям, осложняющимся ОПМ, относят сифилис, туберкулез, болезнь Лайма и микоплазменную инфекцию. Воспаление спинного мозга проявляется в течение 4 недель с момента манифестации инфекции.
- Спинальные травмы. Воспаление связано с осложненными формами острой позвоночно-спинномозговой травмы, при которой нарушается целостность позвоночного канала, нейронов и нервных волокон. Ситуация зачастую усугубляется присоединением отека спинного мозга.
- Ятрогенные факторы. У онкобольных, получающих лучевую терапию, нередко возникают миелиты вследствие токсического спинального поражения. Острый токсический процесс также возможен при неадекватном медикаментозном лечении. Крайне редко встречаются поствакцинальные миелиты — нетипичная гиперергическая реакция на прививку.
Патогенез
Механизм развития заболевания зависит от его первопричины. Основную роль в большинстве случаев ОПМ играет аутоиммунное воспаление, при котором поражаются миелиновые оболочки, покрывающие спинномозговые корешки и белое вещество спинного мозга. Патогенез при системных патологиях соединительной ткани связан с васкулитами, тромбообразованием, образованием мелкоочаговых инфарктов в спинномозговом веществе.
При инфекционном поражении наблюдается спинальный отек, сопровождающийся расстройствами кровообращения, ограниченными некротическими процессами и размягчением нервной ткани. Травматические поперечные миелиты развиваются при присоединении вторичной инфекции. В патогенезе постинфекционных форм важную роль играет аллергизация организма, интоксикация продуктами жизнедеятельности микроорганизмов.
Классификация
В практической неврологии существует расширенная систематизация поперечного миелита, которая используется врачами, чтобы определить тяжесть состояния и подобрать правильное лечение. В классификации учитываются следующие факторы:
- Длительность течения: острый, подострый, хронический.
- Степень распространенности: диффузный, многоочаговый, ограниченный.
- Механизм развития: первичный (идиопатический), вторичный (в сочетании с другим заболеванием).
- Этиология: инфекционный, постинфекционный, травматический, токсический, воспаление при аутоиммунных болезнях.
Симптомы
В 60% случаев первым признаком развивающегося поперечного миелита служит боль. Она имеет нейропатический характер: больные описывают свои ощущения как ноющие, глубокие, изнурительные. Боли локализуются в спине по срединной линии, что соответствует проекции воспалительного очага, либо развиваются в соответствующем дерматоме, который иннервируется пораженным спинномозговым корешком. При поражении корешков боли чаще резкие, простреливающие.
Патогномоничное проявление острого поражения — чувствительные нарушения, которые захватывают все тело ниже уровня спинального поражения. Сенсорные симптомы могут быть положительными — жгучие парестезии, гиперестезии, аллодиния, либо отрицательными — отсутствие болевой, температурной и тактильной чувствительности. Клиническая картина дополняется дисфункцией тазовых органов, двигательными нарушениями (парезы, параличи).
У пациентов развиваются ирритативные симптомы: тонические спазмы мускулатуры, дизестезия (извращенное восприятие раздражителей), симптом Лермитта (ощущение электрического импульса, проходящего через позвоночник). При распространении патологического процесса менее чем на половину поперечной части спинного мозга симптоматика носит стертый характер: отмечаются легкие сенсорные и двигательные расстройства, преходящие нарушения функции тазовых органов.
Осложнения
Острый поперечный миелит изредка сочетается с диссеминированным энцефаломиелитом, который сопровождается энцефалопатией. При этом возможен судорожный синдром, очаговые симптомы, нарушения сознания разной степени тяжести. Воспаление, развивающееся на фоне герпетической инфекции, нередко сочетается с синдромом Броун-Секара, сирингомиелией. При высоком расположении очага в спинном мозге возможны нарушения дыхания и кровообращения.
Даже при проведении адекватного комплексного лечения поперечного миелита до 2/3 пациентов сталкиваются с серьезными последствиями болезни. Около трети больных после стихания острого процесса страдают от необратимых неврологических расстройств: дизестезии, парезов, недержания мочи и кала. У 33% пациентов, перенесших поперечный миелит, развивается полный паралич, из-за чего им требуется постоянный медицинский уход и периодическое поддерживающее лечение.
Диагностика
При первичном обследовании больного врачом-неврологом определяются типичные острые расстройства сенсорных функций, что указывает на спинальные повреждения. При сопутствующих симптомах раздражения нервных корешков, двигательных нарушениях, наличии отягощенного анамнеза удается предположить поперечный миелит. Для подтверждения диагноза и подбора схемы лечения обязательно проводится комплекс исследований, включающий:
Лечение острого поперечного миелита
Консервативная терапия
Специфическое лечение поперечного миелита отсутствует. В острой фазе необходимо остановить распространяющийся патологический процесс, купировать воспаление, восстановить неврологические функции. Этиотропная противомикробная терапия рекомендуется при инфекционном варианте патологии. Ведущие неврологи, специализирующиеся на демиелинизирующих заболеваниях, придерживаются следующей тактики лечения пациентов:
- Гормональная пульс-терапия. Лечение начинается с назначения высоких дозировок глюкокортикоидов сроком на 3-7 суток, чтобы остановить воспалительный процесс. Особенно результативна такая терапия, если причиной болезни является аутоиммунная патология.
- Плазмаферез. Лечение экстракорпоральным очищением крови показано при недостаточной эффективности кортикостероидов. Процедура направлена на удаление аутоантител из организма, чтобы быстро остановить повреждение спинного мозга.
- Другие препараты. При острых идиопатических формах целесообразно использовать лечение иммуноглобулинами, некоторыми цитостатическими лекарствами. Для купирования поперечного миелита при рассеянном склерозе или оптикомиелите доказана эффективность антинеопластических цитостатиков из группы антрацендиона.
Хирургическое лечение
Нейрохирургические операции выполняются при диагностированном синдроме сдавления спинного мозга для экстренной декомпрессии, предупреждения необратимых органических поражений нервной ткани. Оперативное лечение также проводится при гнойном эпидурите, гнойно-септических очагах, расположенных в непосредственной близости от спинного мозга. Тактика операции подбирается индивидуально для каждого пациента.
Реабилитация
Уже с первых дней заболевания целесообразно применять ноотропы, энерготропные препараты, средства, улучшающие микроциркуляцию. Такое лечение способствует восстановлению неврологических функций. В периоде резидуальных проявлений назначается реабилитационная программа, которая включает методы физиотерапевтического лечения (электростимуляцию, электрофорез, фонофорез), лечебный массаж, кинезиотерапию.
Прогноз и профилактика
При поперечном миелите прогноз сомнительный, поскольку более 66% больных, которые перенесли заболевание, имеют неврологические последствия разной тяжести. Экстренное лечение значительно повышает шансы на успешное восстановление, поэтому первостепенное значение играет улучшение качества медицинской помощи. Профилактика заключается в предупреждении заболеваний, которые могут вызывать спинальное воспаление.
1. Острый поперечный миелит у детей: оценка течения и исходов по результатам длительного наблюдения/ К.С. Невмержицкая, Л.И. Волкова, Д.А. Суровцева, М.В. Сергеева// Уральский медицинский журнал. — 2019. — №13.
2. Клинические рекомендации по диагностике и лечению воспалительных заболеваний позвоночника и спинного мозга. — 2015.
3. Острый поперечный миелит: незнакомая маска системной красной волчанки/ А.С. Беденко// Современные научные исследования и инновации. — 2015. — № 5.
4. Случаи острого поперечного миелита: особенности клиники, трудности диагностики/ И.Э. Мурадян, С.К. Марценюк, С.К. Евтушенко, В.А. Симонян// Международный неврологический журнал. — 2010. — №3.
Инфекционная миелопатия — это неврологическое заболевание, которое выражается нарушениями двигательного, проводникового или чувствительного характера. Клиническая картина данной патологии зависит от уровня поражения спинного мозга. В связи с этим могут появляться потеря чувствительности (болевой, тактильной), параличи, те или иные нарушения работы опорно-двигательного аппарата, патологические процессы органов малого таза (нарушение мочеиспускания и пр.). Диагноз устанавливается на основе данных клинического анализа крови, посева последней и ликвора на стерильность, рентгено- и электромиографии, КТ и МРТ позвоночника, ангиографического исследования. Лечение включает в себя антибиотико- или противовирусную терапию, обезболивающие и жаропонижающие препараты. Также применяется физиотерапия. Оперативное лечение показано при сдавлении спинного мозга.
МКБ-10
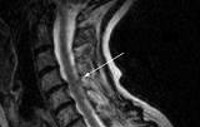
Общие сведения
Инфекционная миелопатия (инфекционный миелит) — это воспаление спинного мозга инфекционной этиологии. В зависимости от инфекционного заболевания, которое стало причиной развития миелопатии, она получает соответствующее название: например, герпетическая или сифилитическая миелопатия. Так как термин включает в себя группу заболеваний, разных по этиологии, точных данных о распространенности болезни в неврологии нет. Патологический процесс не имеет предпочтений по возрасту, для женщин и мужчин риск развития болезни одинаковый. Заболевание имеет высокую социальную и медицинскую значимость, в связи с возможными рисками развития осложнений, угрожающих жизни и часто заканчивающихся инвалидизацией пациента.
Причиной данной группы миелопатий являются определенные инфекционные заболевания: эпидуральный абсцесс (как следствие остеомиелита позвоночника, кожной инфекции (пиодермии), септицемии, внутривенного введения наркотических средств, травмы головы, операций на позвоночнике или спинномозговой пункции); СПИД; сифилис; опоясывающий герпес; ревматоидный артрит; болезнь Лайма (боррелиоз); рассеянный склероз.

Симптомы инфекционной миелопатии
Для инфекционной миелопатии независимо от причины ее возникновения характерны общие симптомы: озноб, общая слабость, повышение температуры тела до 39°С, покраснение, припухлость и болезненность места воспаления. Неврологическая симптоматика развивается постепенно и зависит от того, на каком уровне спинного мозга находится очаг воспаления. Появляются чувствительные расстройства, дисфункция органов малого таза, нарушения в опорно-двигательной системе.
Так, если патологические изменения происходят в верхнешейном отделе (С1-С4) спинного мозга, возникает спастический паралич конечностей, нарушение болевой чувствительности книзу, одышка и икота из-за раздражения диафрагмы, нарушение мочеиспускания. Часто появляются боли в шее и затылке. Поражение поясничного утолщения (L1-S2) характеризуется вялым параличом в ногах, отсутствием болевой чувствительности в нижних конечностях и в области промежности, нарушением мочеиспускания. Движения и сила в руках сохранены.
Броун-Секаровский паралич, возникающий при половинном поражении поперечника спинного мозга, характерен для прогрессирующей миелопатии. На стороне поражения возникает спастический паралич конечностей, на противоположной стороне — чувство жара, отсутствие болевой и температурной чувствительности.
Синдром полного поперечного поражения спинного мозга часто имеет вирусное происхождение. У пациента отмечается нижняя параплегия или отсутствие движений и в руках, и в ногах, потеря всех видов чувствительности книзу от уровня поражения, нарушения актов дефекации и мочеиспускания. Часто поперечный миелит приходится дифференцировать с синдромом Гийена-Барре.
Осложнениями заболевания могут стать пролежни, инфекции мочевыводящих путей, поражение мочеполовой системы из-за постоянной задержки мочи в растянутом мочевом пузыре, а также механическая дыхательная недостаточность при патологии спинного мозга на уровне шеи; ТЭЛА.
Клиника самых распространенных видов инфекционной миелопатии
Острая энтеровирусная транзиторная миелопатия характерна для детского возраста. Начавшись с банальной простуды, часто просматривается педиатрами. У ребенка появляются хромота, нарастающая слабость в мышцах. Прогноз благоприятный с полным регрессом симптоматики к 60-му дню болезни.
СПИД. Вирус иммунодефицита человека (ВИЧ) непосредственно поражает спинной мозг. Происходит вакуолизация белого вещества спинного мозга, особенно выраженная в грудном отделе. Изменения чувствительности при этом виде миелопатии не очень выраженные, а недержание мочи возникает очень рано. Параллельно прогрессирует ВИЧ-энцефалопатия. Заболевание имеет медленно-прогрессирующий характер и длится от нескольких недель до месяцев.
Сифилитическая миелопатия выражается в менинговаскулите спинного мозга, который часто становится причиной развития инфаркта спинного мозга – острого нарушения спинального кровообращения.
Спинальный эпидуральный абсцесс. Чаще всего возбудителями этой болезни являются стафилококки, стрептококки, грамотрицательные палочки, грибы и анаэробы. Триада признаков характеризует эту патологию: повышение температуры тела, быстро нарастающие парезы и резкая боль в спине. Патологический процесс может локализоваться на всех уровнях спинного мозга.
Диагностика
Для постановки диагноза врач невролог назначает лабораторные методы исследования: развернутый клинический анализ крови (повышение СОЭ, лейкоцитов говорит о воспалительном характере патологии); посев крови и цереброспинальной жидкости на стерильность.
Из инструментальных методов применяются: рентгенография позвоночника для оценки состояния позвонков и межпозвоночных дисков, электромиография (исследование с магнитной стимуляцией, ЭМГ), с помощью которой оценивается прохождение электрического возбуждения по спинному мозгу; люмбальная пункция для исследования спинномозговой жидкости; МРТ позвоночника для визуализации спинного мозга; КТ позвоночника для визуализации костей позвоночника; КТ-ангиография для изучения кровеносных сосудов спинного мозга (выполняется с введением контраста).
Лечение инфекционной миелопатии
Лечение должно остановить процесс прогрессирования болезни. Оно зависит от причины, запустившей инфекционную миелопатию. Терапия направлена на борьбу с возбудителем инфекции и уменьшение зоны очага воспаления. Патогенетическое лечение включает в себя назначение антибактериальной или противовирусной терапии. Антибиотики обычно вводят в больших дозах внутривенно в течение трех-четырех недель. Их выбирают, опираясь на результаты бактериологического исследования крови.
Симптоматическое лечение включает в себя назначение мышечных релаксантов (толперизон, баклофен) для устранения рефлекторного мышечного спазма, возникающего в ответ на боль. Чтобы облегчить состояние пациента, назначаются обезболивающие (кеторолак), антиконвульсанты (карбамазепин), жаропонижающие препараты (ибупрофен). Успешно используется физиотерапевтическое лечение: иглорефлексотерапия, массаж, микрополяризация спинного мозга.
Показанием к обязательному оперативному лечению является компрессионная миелопатия. Реабилитация больных инфекционной миелопатией очень длительная и комплексная, осуществляемая при участии врача невролога, вертебролога и мануального терапевта.
Прогноз и профилактика
Как только причину инфекционной миелопатии удается устранить, можно судить о том, каких результатов от лечения ждать. Важно определить, насколько болезнь повредила ткани спинного мозга, сохранилось или погибло его вещество. Это помогут сделать МРТ и электронейрография. Полное излечение возможно, если не было повреждения спинного мозга. Если заболевание продолжает развиваться, очаг инфекции не устранен, возможна полная потеря трудоспособности.
Поскольку инфекционная миелопатия является следствием другой патологии, ее профилактика тесно связана с предупреждением инфекционной заболеваемости.
Миелит — воспалительный процесс, при котором поражается серое и/или белое вещество спинного мозга. В тех случаях, когда воспаление одновременно затрагивает несколько сегментов спинного мозга определяют поперечный миелит. Возникает вследствие травм, аллергии, интоксикации, как осложнение при острых инфекциях. Проявляется болью, нарушением чувствительности, расстройством двигательных функций. Заболевание встречается редко, не более, чем 5 случаев на 1 млн. человек, но очень тяжело переносится, и часто вызывает осложнения, в некоторых случаях несовместимые с жизнью. В группу риска попадают люди в возрасте 10-20 лет и пожилые.
Причины миелита
Отправной точкой в развитии заболевания считается отек головного мозга. За счет избыточного накопления жидкости в клетках и межклеточных пространствах мозга расстраивается кровообращение, образуются сосудистые тромбы, что в свою очередь увеличивает отек, и так по замкнутому кругу. Подобное состояние вызывают:
- инфекции: вирус простого герпеса, менингококковая инфекция, сифилис, ВИЧ, полиомиелит, в том числе, если инфекция изначально проникла только в спинной мозг;
- травмы спинного мозга: ушиб, сотрясение, кровоизлияния, сдавливание;
- повреждение позвоночника, чаще сегментов шейного отдела;
- отравление лекарственными препаратами, ядами, органическими растворителями, химикатами;
- системные заболевания: рассеянный склероз, васкулит, болезнь Девика, аутоиммунные расстройства;
- высокие дозы облучения, используемые для уничтожения раковых клеток.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 22 Апреля 2022 года
Содержание статьи
Симптомы миелита
Болезнь начинается остро с признаков инфекционного поражения: резко повышается температура, знобит, ощущается слабость. Первый характерный признак миелита — боль в спине. Она может отличаться интенсивностью, как правило, не ограничивается одной точкой, а распространяется на соседние участки тела: спину, промежности, бедра. К другим проявлениям миелита относят нарушение чувствительности ниже места поражения или наоборот гиперчувствительность, несуществующие ощущения ползания мурашек, холода, дуновения ветра.
Симптомы болезни и их выраженность зависят от места образования очага поражения, распространенности воспаления:
- миелит на уровне шейного отдела характеризуется расстройством чувствительности, нарушением движений или параличом верхних и нижних конечностей;
- при поражении грудного отдела наблюдается спастический паралич ног, судороги, понижение мышечного тонуса, боль в груди, приступы удушья, ощущения перебоев в работе сердца;
- симптомы поражения пояснично-крестцового отдела спинного мозга включают недержание мочи, кала, импотенцию у мужчин, нарушения координации движений.
Разновидности
Классификацию миелита проводят по нескольким признакам:
- по механизму развития: первичный и вторичный (проявляется на фоне другого заболевания);
- по причине возникновение: инфекционный (в свою очередь разделяют на вирусный и бактериальный), травматический, интоксикационный, поствакцинальный, аутоиммунный;
- по степени распространенности: диффузный (воспаление распространяется на весь спинной мозг), ограниченный (воспаление не выходит за рамки одного очага), многоочаговый (очаги поражения рассредоточены в разных отделах);
- по уровню воспаления: шейный, грудной, пояснично-крестцовый.
Диагностика
Диагностика миелита основывается на комплексной оценке состояния пациента. При распознании воспаления спинного мозга учитываются данные из истории болезни, жалобы больного, наличие ранее перенесенных заболеваний, травмы, условия труда. Обязательным для всех будет исследование спинномозговой жидкости, общий анализ крови, анализ крови на наличие антител к инфекции. Окончательный диагноз может быть установлен по данным компьютерной томографии, магнитно-резонансной томографии позвоночника, миелографии, электронейромиографии.
В сети клиник ЦМРТ диагностика миелита предполагает проведение разных методов диагностики, как:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

К какому врачу обратиться

Скульский Сергей Константинович

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Ульянова Дарья Геннадьевна

Шантырь Виктор Викторович

Булацкий Сергей Олегович
Бортневский Александр Евгеньевич

Бурулёв Артём Леонидович

Коников Виктор Валерьевич

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович
Лечение миелита
Курс лечения миелита подбирает невролог, иногда в сотрудничестве с нейрохирургом, травматологом, инфекционистом, вертебрологом, кардиологом, опираясь на причины развития и особенности течения болезни. Лечение проходит в условиях стационара. Во всех случаях назначаются антибиотики широкого спектра действия большими дозами, нестероидные противовоспалительные препараты, витамины группы В, жаропонижающие, при необходимости избавиться от боли — анальгетики. По показаниям применяют антихолинэстеразные лекарства, гормоны, миорелаксанты, катетеризацию мочевого пузыря. Выздоровление наступает в течение 2-3 месяцев, а полное восстановление через 2-3 года.
Для предупреждения пролежней рекомендована лечебная физкультура в постели, подкладывать разные приспособления в места, где выступает кость, протирать кожу камфорным спиртом.
В сети клиник ЦМРТ, чтобы вылечить миелит применяют разные методы терапии, а именно:
Что такое полинейропатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Е. П., функционального диагноста со стажем в 10 лет.
Над статьей доктора Богданова Е. П. работали литературный редактор Вера Васина , научный редактор Наталья Пахтусова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Полинейропатия (Polyneuropathy) — это группа заболеваний периферической нервной системы, при которых повреждаются периферические нервные волокна, входящие в состав различных нервов. Полинейропатия может быть вызвана множеством причин, но проявляется общими симптомами: слабостью в руках и ногах, онемением, покалыванием и жжением в кистях и стопах.

Полиневропатия и полинейропатия — это разные варианты написания одного и того же термина.
Как часто встречается полинейропатия
Полинейропатией страдает около 2,4 % населения, заболевание чаще встречается среди пожилых людей [6] .
Причины полинейропатии
Выделяют первичные и вторичные полинейропатии. Первичные полинейропатии — это наследственные формы, которые могут сочетаться с поражением других органов и отделов нервной системы. К наследственным полинейропатиям относятся транстиретиновая семейная амилоидная полинейропатия, болезнь Фабри, порфирийная полинейропатия, болезнь Рефсума.
Вторичные полинейропатии встречаются гораздо чаще. В зависимости от причинного фактора их можно разделить на несколько видов:
- Инфекционные и инфекционно-аллергические (с известным и неизвестным возбудителем, аллергические). В эту группу входит синдром Гийена — Барре.
- Токсические: медикаментозные, при хронических бытовых и производственных интоксикациях (ртутью, свинцом, литием), при токсикоинфекциях (ботулизм, дифтерия, столбняк), алкогольные. Медикаментозные полинейропатии могут развиться при приёме Амиодарона, Колхицина, Хлоракина, Хлорамфеникола, Дапсона, Дисульфирама, Этамбутола, Этионамида, Глутетимида, статинов, Изониазида, Гидралазина, Фенитоина, Никотинамида, препаратов золота. Чаще всего полинейропатия развивается при длительном применении больших доз этих лекарств. Также к ней может привести приём нуклеозидов — препаратов для лечения ВИЧ-инфекции. Полинейропатия может возникать на фоне химиотерапии — примерно через месяц после начала применения Цисплатина, если доза превышает 400 мг/м 2 ; при терапии Винкристином и Винбластином — нередко в первые два месяца лечения, если суммарная доза препаратов превышает 30–50 мг [8] . В редких случаях полинейропатию вызывает Интерферон-альфа, используемый при гепатите С и опухолях.
- При воздействии физических факторов: холода, вибрации, радиации, хронических компрессиях (из-за утолщения оболочек вокруг нерва при системных болезнях соединительной ткани) и т. д.
- Сосудистые: при системных заболеваниях соединительной ткани, специфических и неспецифических васкулитах, атеросклерозе.
- Метаболические: при болезнях обмена веществ, дефиците витаминов (алиментарные), эндокринных заболеваниях (например, при сахарном диабете), болезнях печени и почек. Полинейропатия может быть первым проявлением сахарного диабета, чаще всего 2-го типа.
- Паранеопластические (при злокачественных новообразованиях).
Около 20–30 % аксональных полинейропатий, т. е. возникших из-за повреждения длинных отростков нервов, являются идиопатическими: их причину не удаётся выявить, несмотря на полную диагностику [7] . Иногда поиск причины полинейропатии может затянуться на месяцы. Это связано с многообразием провоцирующих факторов и трудностями при сборе анамнеза: пациенты не всегда честно рассказывают о вредных привычках и часто не знают, чем болели родственники.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы полинейропатии
Клиническая картина полинейропатий типична и проявляется следующими симптомами:
- Двигательные нарушения. При заболевании развиваются периферические парезы — снижается мышечная сила и тонус, атрофируются мышцы, угнетаются или исчезают рефлексы. Постепенно слабеют и уменьшаются в размерах мышцы рук и ног, чаще в стопах, голенях и кистях. Пациенты быстро устают при ходьбе, подъёме по лестнице и занятиях спортом, не могут встать на носки и пятки, взять и удержать тяжёлые предметы, чувствуют неловкость в руках, отмечают шаткость при ходьбе.
- Чувствительные нарушения. Страдают глубокие (суставно-мышечное чувство, вибрационная чувствительность) и поверхностные виды чувствительности (чаще — болевая чувствительность). Чувствительные нарушения проявляются следующими симптомами:
- Снижается или исчезает чувствительность к боли и температуре, преимущественно в стопах, голенях и кистях. Немеют руки и ноги, пациенты не различают горячую и холодную воду, могут поранить ногу, наступить на что-то острое и не заметить этого, так как не чувствуют боли.
- Нейропатическая боль — пациенты описывают болевые ощущения по-разному: колющие, кинжальные, жгучие, ноющие, как от удара электрическим током. Боль может сочетаться с нарушением болевой и температурной чувствительности, аллодинией (боль возникает из-за прикосновения к коже) и гипералгезией (слабый раздражитель вызывает сильную боль). Нейропатическая боль часто начинается со стоп, но пациент, как правило, не может указать точно, где болит, и лишь примерно показывает область боли. Боль может быть постоянной или периодической, возникать самопроизвольно или в ответ на прикосновение.
- Из-за нарушения глубоких видов чувствительности развивается сенситивная атаксия: пациент неустойчив, вынужден при ходьбе всегда смотреть под ноги, так как не чувствует поверхность под ногами. К глубоким видам чувствительности относится ощущение вибрации и суставно-мышечное чувство — понимание положения своего тела в пространстве. При ходьбе по твёрдой поверхности у больного возникает ощущение мягкого ковра под ногами. Особенно сложно передвигаться в темноте, когда невозможно смотреть под ноги. В таких случаях пациенты часто падают.
- Трофические нарушения. Истончается кожа и изменяется её окраска, утолщаются ногтевые пластины. Эти изменения связаны с тем, что периферические нервы не только обеспечивают движения мышц, но и питают мышцы и кожу.
При поражении периферических отделов вегетативной нервной системы нарушается работа внутренних органов. Эти нарушения сопровождаются следующими симптомами:
- ортостатическая гипотензия — давление снижается при перемене положения тела, например когда человек сидел или лежал, а потом резко встал ; в покое;
- ригидный пульс, т. е. исчезновение его физиологической нерегулярности;
- пониженное потоотделение;
- нарушение тонуса мочевого пузыря и недержание мочи;
- запоры и диарея; [3][6] .
Патогенез полинейропатии
Периферической называют ту часть нервной системы, которая не входит в центральную нервную систему, т. е. нервы за пределами головного и спинного мозга.

Периферическую нервную систему образуют длинные отростки нервных клеток, тела которых залегают в спинном мозге, стволе головного мозга, спинномозговых и вегетативных узлах. Эти длинные отростки называют аксонами. Аксоны получают питание из тела нервных клеток [11] .
Выделяют два типа нервных волокон: тонкие ( безмиелиновые ) и толстые ( миелиновые ). Миелин окружает аксон прерывистой электроизолирующей оболочкой, благодаря чему возбуждение передаётся быстрее. Этому способствуют перехваты Ранвье — периодические участки, не покрытые миелином.

Полинейропатии делят на два основных класса:
- аксонопатии, или аксональные полинейропатии, — повреждён непосредственно сам аксон;
- миелинопатии, или демиелинизирующие полинейропатии, — поражена миелиновая оболочка аксона.
Зачастую при поражении миелиновой оболочки позже повреждается и сам аксон, а при первичном повреждении аксона со временем разрушается и миелиновая оболочка.
Классификация и стадии развития полинейропатии
Формы полинейропатии в зависимости от причины:
- инфекционные и инфекционно-аллергические;
- токсические;
- от воздействия физических факторов;
- метаболические;
- паранеопластические.
По течению полинейропатии могут быть:
- острыми — развиваются от нескольких дней до четырёх недель;
- подострыми — симптомы усиливаются в течение 4–8 недель;
- хроническими — развиваются в течение нескольких месяцев или лет.
По патоморфологическим признакам выделяют аксонопатии и миелинопатии.
По преобладанию симптомов выделяют:
- сенсомоторные полинейропатии (в равной степени присутствуют чувствительные и двигательные нарушения);
- преимущественно моторные;
- преимущественно сенсорные;
- преимущественно вегетативно-трофические (с нарушением работы внутренних органов).
В чистом виде они встречаются редко, чаще развивается сочетанное поражение двух или трёх видов нервных волокон [6] .
Осложнения полинейропатии
К ослож нениям полинейропатии можно отнести атрофию мышц и утрату движений в конечностях, тревожные и депрессивные расстройства из-за боли при сенсорных полинейропатиях.
Также на фоне полинейропатии могут возникать ожоги, повреждения кожи из-за нарушения чувствительности и частые падения, которые приводят к травмам [15] .
Диагностика полинейропатии
Сбор анамнеза
При диагностике полинейропатии важно выяснить, на что жалуется пациент, какой образ жизни он ведёт и какими болезнями страдают его близкие родственники.
На приёме доктор спрашивает:
- о наличии хронических и онкологических болезней, а также уточняет, проводилась ли химиотерапия;
- о вредных привычках и профессиональных факторах, например работе с тяжёлыми металлами и фосфорорганическими соединениями;
- о схожих симптомах у родственников, например слабости и онемении в ногах и руках, — эти нарушения могут указывать на наследственную полинейропатию.
Нужно обязательно рассказать доктору о вредных привычках, в том числе о злоупотреблении алкоголем, а также о том, что предшествовало развитию полинейропатии, например инфекция, боль в животе, голодание и т. д.
Неврологический осмотр
Доктор осматривает кожу, ощупывает мышцы, измеряет окружность рук и ног, оценивает сухожильные, надкостничные рефлексы и чувствительность.
Сухожильные рефлексы проверяют с помощью лёгкого удара неврологическим молоточком по сухожилию мышцы:
- при ударе по ахиллову сухожилию стопа сгибается в области подошвы;
- при ударе по сухожилию четырёхглавой мышцы бедра разгибается голень (проверка коленного рефлекса);
- при ударе по шиловидному отростку лучевой кости рука сгибается в локте и поворачивается кисть (проверка надкостничного рефлекса).
Если рефлексы выпадают, описанные движения не происходят.
Чтобы оценить походку, силу мышц рук и ног, доктор просит пациента встать на носки и пятки, сесть на корточки и встать, лёжа потянуть стопы на себя и от себя, согнуть и разогнуть ноги в коленях, сжать кулаки, согнуть и разогнуть руки в локтях и т. д.
Нарушение разных видов чувствительности определяют различными методами:
- для оценки температурной чувствительности к коже прикасаются пробирками с тёплой и холодной водой;
- болевую чувствительность проверяют с помощью лёгкого покалывания заострённой деревянной палочкой;
- вибрационную чувствительность исследуют с помощью камертона;
- при оценке суставно-мышечного чувства пациент закрывает глаза, доктор шевелит пальцами его рук и ног, пациент описывает свои ощущения.
Определить интенсивность боли можно с помощью специальных шкал, например DN4 и визуальной аналоговой шкалы (ВАШ). Принцип ВАШ состоит в том, что пациенту предлагают оценить силу боли по 10-балльной шкале, где 0 — это отсутствие боли, а 10 — самая сильная боль, какую он испытывал в жизни. С помощью этой шкалы можно оценить эффективность лечения, сравнив интенсивность боли до него и после.
Лабораторная диагностика
Лабораторная диагностика позволяет установить причину полинейропатии.
К основным лабораторным методам относятся:
- Общий анализ крови, определение концентрации витамина В12, анализ крови и мочи на содержание тяжёлых металлов, проба Уотсона — Шварца (специфическое исследование мочи при подозрении на порфирию).
- Биохимический анализ крови (глюкоза, гликированный гемоглобин, показатели работы печени, почек).
- Исследование антител к ганглиозидам — информативный метод при моторной мультифокальной и хронической воспалительной демиелинизирующей полинейропатии, синдроме Гийена — Барре и других аутоиммунных невропатиях. Однако повышенный титр антител к GM1-ганглиозидам выявляют у 5 % здоровых людей, зачастую у пожилых пациентов [6] .
- Антитела к ассоциированному с миелином гликопротеину (анти-MAG антитела) — определяются при парапротеинемической полинейропатии и ряде других аутоиммунных полинейропатий.
- Исследование спинномозговой жидкости — проводится при подозрении на демиелинизирующие полинейропатии. Повышенное содержание белка в ликворе может указывать на синдром Гийена — Барре, хроническую воспалительную демиелинизирующую полинейропатию. Реже небольшое повышение встречается при диабетической полинейропатии. Избыток клеток в ликворе может указывать на полинейропатию при ВИЧ-инфекции и болезни Лайма[8] .
- Молекулярно-генетический анализ — назначают при подозрении на наследственные мотосенсорные полинейропатии [6] . При анализе берут кровь из вены и отправляют в лабораторию.
Инструментальная диагностика
- Стимуляционная электронейромиография (ЭНМГ) — основной метод диагностики полинейропатии, при котором определяется скорость проведения импульса по двигательным и чувствительным нервам. Позволяет подтвердить полинейропатию, определить её тип (аксонопатия или миелинопатия).
- Игольчатая электромиография с оценкой состояния мышц рук и ног — проводится, если результаты стимуляционной ЭНМГ сомнительны: например, пограничные между нормой и патологией, или требуется дифференциальная диагностика между полинейропатией и поражением мышц (миопатией) [1][2][6] .
- Ультразвуковое исследование нервов (УЗИ) — позволяет определить, на каком именно участке повреждены нервы.
- Биопсия нервов — при полинейропатии проводится редко, целесообразна при подозрении на васкулит и амилоидную полинейропатию. Чаще всего для биопсии выбирают икроножный нерв [6] .

Лечение полинейропатии
Чтобы вылечить полинейропатию, нужно выявить и устранить причину болезни, а также подавить механизмы её развития.
Методы лечения полинейропатии зависят от основного заболевания:
- при сахарном диабете — подбирают диету и терапию, которая снижает уровень глюкозы;
- при дефиците витаминов — дают рекомендации по питанию и назначают витамины;
- при аутоиммунных воспалительных полинейропатиях — применяют плазмаферез и внутривенно вводят иммуноглобулин [14] .
Чтобы уменьшить нейропатическую боль, применяют:
- медикаментозное лечение — антидепрессанты и антиконвульсанты (препараты для лечения эпилепсии);
- немедикаментозное лечение — психотерапия, методы с биологической обратной связью.
Нестероидные противовоспалительные препараты (НПВС) при нейропатической боли неэффективны [6] [8] .
В терапии диабетической полинейропатии широко применяют препараты тиоктовой кислоты — антиоксиданта, защищающего клетки от повреждения [13] .
Помимо медикаментозного лечения, проводится физическая реабилитация: лечебная физкультура, массаж, методы с биологической обратной связью, физиотерапия (электромиостимуляция) и т. п.
Эффективного лечения наследственных полинейропатий пока не существует [6] . При болезни Рефсума основной метод лечения — это диетотерапия, также может применяться плазмаферез . Пациенту нужно ограничить поступление фитановой кислоты, есть меньше зелёных овощей, говядины, рыбы (тунца, пикши и трески).
Прогноз. Профилактика
Прогноз зависит от течения основного заболевания и своевременного и правильного лечения. Также влияет тип полинейропатии: при миелинопатиях прогноз благоприятнее, чем при аксонопатиях [8] .
Наследственные полинейропатии, как правило, неуклонно прогрессируют, но благодаря их медленному развитию пациенты адаптируются и обслуживают себя самостоятельно до поздних стадий болезни.
Прогноз токсических полинейропатий относительно благоприятный при прекращении интоксикации, например если пациент откажется от алкоголя.
При диабетической полинейропатии с адекватной терапией прогноз тоже относительно благоприятный. Без лечения заболевание прогрессирует, а невропатическая боль снижает качество жизни: пациенты не могут нормально спать и работать [6] [8] .
Профилактика полинейропатии
Профилактика заключается в своевременной диагностике и лечении соматических заболеваний, нарушений обмена веществ, а также отказе от алкоголя. Пациентам с хроническими заболеваниями необходимо регулярно посещать лечащего врача и выполнять его рекомендации. При подозрении на полинейропатию доктор направит больного на электронейромиографию [5] [7] .
Людям, занятым на вредном производстве, необходимо регулярно посещать профпатолога. Обычно такие консультации входят в ежегодный профилактический медицинский осмотр.
Пациентам, чьи родственники страдают наследственными формами полинейропатии, желательно обратиться к медицинскому генетику, чтобы определить свой риск развития болезни.
Читайте также:

