Инфекционные осложнения травм живота
Обновлено: 25.04.2024
Инфекционные осложнения послеоперационного периода. Оксигенотерапия в послеоперационном периоде
Опасность развития инфекционных осложнений у больных, находящихся в критическом состоянии, дает основание для создания в отделениях интенсивной терапии определенного гигиенического режима. При этом необходимо учитывать, что путями проникновения инфекции чаще всего являются полиэтиленовые катетеры, трахеостомические трубки, катетеры, а источниками инфекции — воздух, кожа, персонал, приборы, вентиляторы, белье. Для защиты больных от перекрестной инфекции целесообразно создание боксированных одноместных палат, куда направляются больные из числа находившихся в отделении интенсивной терапии, у которых возникло инфекционное осложнение, или заведомо инфицированные пациенты, нуждающиеся в интенсивном лечении. Хоти и отделении интенсивной терапии могут встречаться вес виды бактерий, однако вес чаще отмечаются грамотрицательные формы. Все шире обсуждается вопрос о том, что в этом определенную роль играет не всегда оправданное профилактическое применение антибиотиков.
Кондиционирование воздуха, использование бактериальных фильтров для вентиляторов, создание подпора воздуха в палатах интенсивной терапии—важные гигиенические требования. В отделениях реанимации нельзя допускать чрезмерного скопления больных, пребывания больных, не нуждающихся в мероприятиях по интенсивному лечению и уходу. Не следует стремиться заполнить весь конечный фонд отделения интенсивной терапии н не только из-за необходимости создания оптимальных гигиенических условий его работы, но и для обеспечения возможности беспрепятственного поступления ургентных больных. Администрация лечебного учреждения должна заботиться об обеспечении беспрепятственного перевода больных из отделения интенсивной терапии, не нуждающихся в дальнейшем пребывании в нем. Необходимо резко ограничить посещение отделении персоналом других подразделений больничного учреждения.
Оксигенотерапия является одним из методов специфической патогенетической терапии гипоксии, находит широкое распространение в практике современного здравоохранения. Однако возможности оксигенотерапии, проводимой при обычном атмосферном давлении, относительно невелики. Даже при здоровых легких и нормально функционирующей сердечно-сосудистой системе нормобарическая оксигенация (рО2 вдыхаемого кислорода до 1 атм) далеко не всегда ликвидирует гипоксию, так как кислородная емкость переносчика кислорода — гемоглобина ограничена, а растворимость кислорода в плазме при этом возрастает ненамного. Лишь применение значительных парциальных давлений кислорода, что возможно только при дыхании им под давлением, превышающим 1 атм, т. е. при гипербарической оксигенации (ГБО). Регулируя давление кислорода во вдыхаемой газовой смеси, можно дозированно увеличить его концентрацию и во внутренних средах организма.
История ГБО практически начинается со второй половины XX века, хотя экспериментальное и клиническое изучение терапевтического эффекта сжатого воздуха широко проводилось уже в XIX веке, а первая лечебная барокамера была построена в Англии еще в 1662 г.
В основе дыхания, как известно, лежит газообмен между окружающей газовой средой (вдыхаемой газовой смесью) и тканями тела. В результате вдыхания клетки организма получают кислород и из них удаляется конечный продукт окисления — СО2. Однако прежде чем молекулы кислорода проникнут в митохондрии клеток, они должны проделать в организме человека длинный и сложный путь. Схематично его можно представить состоящим из отдельных этапов. При этом PO2 каждого последующего этапа меньше предыдущего, т. е. здесь мы имеем дело с каскадом постепенно и непрерывно снижающихся уровней нормальных давлений кислорода. Именно эта разность давлений определяет степень диффузионного напора кислорода, обусловливая тем самым направленность и скорость диффузии газа в различных физических средах организма.
В условиях ГБО также отмечается неуклонное падение РО2, но кислородный каскад при ГБО имеет характерные черты.
Давление воздуха в альвеолах равно окружающему (атмосферному) и в соответствии с законом Дальтона представляет собой сумму парциальных давлений отдельных газов (кислорода, азота, углекислоты, паров воды). При повышении давления внешней среды парциальное давление кислорода, азота и других газов в легких увеличивается пропорционально их нарастанию во вдыхаемом воздухе.
Дыхание чистым кислородом приводит к вымыванию азота из альвеол, и альвеолярное р02 при этом зависит не только от величины рО2 во вдыхаемой смеси, но и от уровня PСО2 и РH2O в альвеолах (это более или менее стабильные величины, практически не изменяющиеся при перемене окружающего давления и не зависящие от того, дышит ли человек кислородом, воздухом или иной газовой смесью). Увеличение давления вдыхаемого кислорода до 1, 2, 3, 4 ата (ата — атмосфера абсолютная, представляющая собой сумму атмосферного и избыточного давления) обусловливает подъем альвеолярного рО2 до 90, 191, 292, 393 кПа. (при дыхании воздухом под атмосферным давлением р02 альвеолярного равно примерно 13,3 кПа. Повышение рО2 в легких в свою очередь ведет к нарастанию напряжения кислорода в артериальной крови: до 146,6—186,6 кПа при 2 ата и до 226,6— 253,3 кПа при 3 ата (исходное артериальное рО2 12,0—12,5 кПа). При обычных условиях дыхания оксигенацня гемоглобина достигает 96—97%. Для полного насыщения гемоглобина у здоровых людей, но расчетам Дугласа и соавт. (1949), достаточно повысить парциальное давление кислорода в альвеолах в среднем до 28,4 кПа, что соответствует 35% кислорода во вдыхаемом воздухе.
Содержание кислорода в клетках можно повысить не только при усилении его доставки, но и в результате снижения уровня потребности кислорода тканями. Это достигается при помощи лекарственных препаратов (например, наркотиков) и гипотермии, которая наряду с уменьшением утилизации кислорода клеткой увеличивает также его растворимость в жидких средах организма. Уменьшая метаболизм клетки, наркотики и гипотермия вместе с тем обусловливают и значительное удлинение расстояния эффективной диффузии кислорода в тканях. Однако нужно помнить, что применение гипотермии и наркотиков, если они не вызывают соответствующего снижения интенсивности окислительных процессов в клетке, может привести в условиях ГБО к развитию кислородной интоксикации.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Осложнения ранений живота - нагноения ран, свищи
Осложнения, возникающие у пострадавших с ранениями брюшной стенки, органов брюшной полости и забрюшинного пространства, в своем большинстве не являются специфическими. Они возникают при самых разнообразных хирургических заболеваниях и повреждениях и являются неизбежными спутниками абдоминальной хирургии.
Факторами, способствующими возникновению осложнений, являются неполная санация брюшной полости, неадекватное дренирование зоны повреждения, большая кровопотеря, ранения толстой кишки, повреждения нескольких органов брюшной полости и, несомненно, наличие сочетанных ранений шеи и груди.
Прежде всего это относится к гнойным осложнениям: нагноению ран, эвентерации, кишечным свищам, абсцессам брюшной полости, перитониту, флегмоне брюшной стенки, флегмоне забрюшинной клетчатки. Прогрессирование гнойных осложнений на фоне массивной кровопотери, гепатита, ВИЧ-инфекции приводит к тяжелому течению сепсиса и неблагоприятному исходу.
По данным литературы, частота гнойно-септических осложнений при огнестрельных ранениях живота доходит до 53 %.
Неспецифическими являются такие осложнения, как послеоперационное гастродуоденалыюе кровотечение, динамическая и механическая кишечная непроходимость, псевдомембранозный колит, геморрагический цистит.
Нагноения ран брюшной стенки, так же как и ран шеи и грудной стенки, проявляются на 3-5-е сутки послеоперационного периода. Диагностика нагноения в подкожной клетчатке не представляет трудностей. При нагноении тканей под апоневрозом местные внешние признаки, кроме болезненности при пальпации, отсутствуют.
Большой воспалительный инфильтрат может определяться как плотное образование с нечеткими границами, расположенное в глубоких слоях брюшной стенки. В таких случаях своевременная диагностика значительно облегчается при использовании УЗИ.
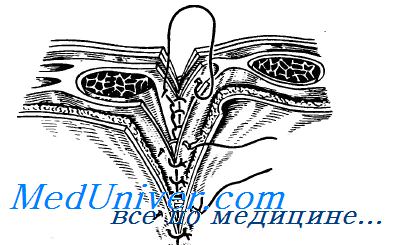
Ушивание раны брюшной стенки
Методом выбора в лечении нагноений брюшной стенки является чрес-кожное дренирование гнойной полости под контролем УЗИ с оставлением в ней двухпросветного дренажа для аспирации с промыванием.
Наружные кишечные свищи, как правило, имеют трубчатый характер и возникают вследствие недиагностированной несостоятельности кишечных швов в тех случаях, когда вокруг зоны повреждения сформировался спаечный процесс и кишечное содержимое не распространилось на свободную брюшную полость.
В таких случаях для определения лечебной тактики выполняют рентгеновское исследование с заполнением свищевого хода жидкой взвесью сульфата бария с дальнейшим контролем пассажа контрастного вещества по кишечнику. При отсутствии препятствия для нормального пассажа кишечного содержимого (спаечный процесс, посттравматические стриктуры), свищи через некоторое время заживают без хирургического вмешательства.
Наружные гнойные свищи наблюдаются после огнестрельных ранений. Причиной их возникновения могут быть инородные тела (обрывки одежды, металлические осколки), не удаленные при первичной хирургической обработке, лавсановые и шелковые лигатуры, остеомиелит костей таза, нижних ребер.
Эвентрация может быть подкожной, частичной и полной. Эвентрация в любом варианте проявляется тем, что послеоперационная наклейка внезапно обильно промокает серозной жидкостью, часто со слабым геморрагическим компонентом. Если по снятии наклейки швы на коже целы и жидкость поступает между швами, речь идет о подкожной или частичной эвентрации. При полной эвентации под повязкой лежат выпавшие органы — чаще всего петля тонкой кишки и участок большого сальника.
Подкожная и неполная эвентрация подлежат консервативному лечению с фиксацией краев раны полосками пластыря и назначением постельного режима в течение 2-3 нед.
Пациентов с полной эвентрацией необходимо оперировать под общим обезболиванием с миорелаксантами. Операция заключается в релапаротомии, санации и дренировании брюшной полости и, при необходимости, иссечении некротических участков брюшной стенки. Брюшную стенку послойно ушивают с оставлением двухпросветного дренажа над апоневрозом. При сомнении в надежности швов дополнительно накладывают поддерживающие П-образные швы через все слои, которые завязывают на силиконовых трубках — прокладках без натяжения.
Выявленная в ранние сроки, эвентрация увеличивает сроки стационарного лечения, но, как правило, не является причиной летального исхода.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Надпочечниковая недостаточность у тяжелых пациентов. Инфекционные осложнения
Повышение концентрации тканевых кортикостероидов во время критического состояния неотъемлемая часть нормального ответа в ходе физиологического стресса. Нормальный кортикостероидный ответ может быть нарушен при многих состояниях, включая сепсис, ССВО, травматическое повреждение головного мозга и т. д.
Несвоевременная диагностика и лечение надпочечниковой недостаточности приводят к повышению летальности. Все пациенты, с тяжело текущим сепсисом, ССВО, длительной дыхательной недостаточностью, необъяснимой артериальной гипотензией или лабильностью артериального давления должны быть отнесены к высокому риску по надпочечниковой недостаточности.
Единого стандарта в диагностике острой надпочечниковой недостаточности у критически больных нет. Случайная проба на кортизол может быть полезна в скрининге, с последующим лечением при его низких значениях (< 15 мкг/ дл) или проведением кортикотропин-стимулирующего теста с референсным интервалом (15-34 мг/дл). При ненормальных показателях стимуляционного теста (< 9 мг/дл) необходимо назначение кортикостероидов.
Другой подход — использование скрининга бессывороточного кортизола, значительно снижающего частоту ложноположительных тестов вследствие влияния гипотермии на уровень кортизола (90% всего кортизола связано с белком).
Инфекционные осложнения при травме
Инфекционные осложнения обширной травмы могут быть результатом как самого повреждения (открытые переломы), так и осложнением проводимого лечения (несостоятельность анастомозов) или ятрогенным следствием интенсивной терапии (респиратор-ассоциированная пневмония). Специфика мониторинга инфекции зависит от типа и тяжести травмы, проводимых вмешательств, и длительности течения посттравматической болезни.
Мониторинг инфекции в ОИТ сложный процесс и требует особого внимания. Смертность в ОИТ напрямую зависит от частоты инфекционных осложнений и как причина смерти регистрируется в более 88000 случаев за год. В исследованиях использующих множественный регрессионный анализ, наиболее важными факторами инфекционной инвазии были определены центральные венозные катетеры, плевральные дренажи, открытые переломы и проведение искусственной вентиляции легких.
Пациенты, находящиеся в зоне повышенного риска инфекционных осложнений, должны обследоваться в обычном порядке. На регулярной основе должен проводиться забор посевов на стерильность, оценка клинический данных, таких как гипертермия, лейкоцитоз, поиск изменений при физикальном исследовании, таких как пиурия, откашливание гнойной мокроты, а также выявление инфильтратов при рентгенологии органов грудной клетки.
Решение о назначении превентивной (эмпирической) антибиотикотерапии должно основываться на анализе факторов риска, ожидаемых осложнениях травмы и предыдущих инфекционных заболеваниях пациента. Превентивное лечение должно начинаться только при показаниях, с заранее определенным временем окончания у пациентов с отрицательными результатами посевов или пересматриваться с учетом чувствительности и вида микробиологической культуры при получении положительных результатов.
Не всем травмированным пациентам в критическом состоянии с необъяснимыми эпизодами фебрильной температуры априори должны назначаться антибиотики. Стойко температурящие, с отрицательными посевами пациенты представляются сложными случаями при проведении диагностики и лечения. Лихорадка у таких больных может быть неинфекционного характера или являться следствием латентной инфекции, которую не рассматривают по причине отсутствия роста при посевах или манифестации нехарактерными для данного вида признаками или симптомами.
При длительном нахождении пациента в ОИТ развивается некоторая степень иммуносупрессии, вследствие массивной антибиотикотерапии, и при отрицательных посевах должен быть заподозрен вялотекущий грибковый сепсис.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Тупая травма живота – это закрытое травматическое повреждение органов брюшной полости и забрюшинного пространства. Проявляется болью в животе, ослаблением перистальтики, нарушением общего состояния. Возможно развитие шока. Состояние представляет угрозу для жизни, требуются неотложные лечебные мероприятия. Диагноз выставляется на основании клинических симптомов, данных УЗИ, КТ, рентгенографии, лапароскопии и других исследований. Лечение хирургическое – ревизия, ушивание или удаление поврежденных органов.
МКБ-10
Общие сведения
Тупая травма живота – повреждение внутренних органов, расположенных в брюшной полости и забрюшинном пространстве, при сохранении целостности кожных покровов передней брюшной стенки, поясничной области и боковых отделов живота. Представляет угрозу для жизни больного, при этом внешние признаки тяжелого повреждения отсутствуют или минимальны (кожные покровы целы, видимых деформаций нет), характерно наличие светлого промежутка (состояние пострадавшего сразу после травмы может оставаться удовлетворительным).
Все перечисленное в ряде случаев становится причиной позднего обращения больных к специалистам, затрудняет оказание первой помощи и создает определенные сложности в процессе диагностики. Между тем, вероятность благополучного исхода напрямую зависит от своевременного начала лечения. При развитии тяжелого состояния эффективность врачебной помощи значительно снижается, а вероятность летального исхода и возникновения опасных осложнений резко увеличивается.

Причины
Для большинства перечисленных происшествий характерно интенсивное травматическое воздействие и одновременное возникновение нескольких повреждений. Возможны сочетания закрытой травмы живота с переломом таза, переломами ребер, переломами костей верхних и нижних конечностей, переломом позвоночника, ЧМТ и ранениями различных областей. Наличие нескольких повреждений утяжеляет состояние больного, провоцирует быстрое развитие травматического шока и увеличивает вероятность массивной кровопотери.
Классификация
С учетом особенностей повреждения в абдоминальной хирургии выделяют следующие виды тупой травмы живота:
- Без повреждения внутренних органов. В эту группу включают ушибы, разрывы фасций и мышц брюшной стенки.
- С повреждением органов брюшной полости. Сюда относят повреждение селезенки, повреждение печени, внутрибрюшинный разрыв мочевого пузыря, разрыв тонкого и толстого кишечника.
- С повреждением органов, расположенных за пределами брюшной полости. В эту группу включают внебрюшинный разрыв мочевого пузыря, повреждение почки, повреждение поджелудочной железы и разрывы некоторых отделов толстого кишечника.
- С внутрибрюшным кровотечением. Подобные травмы могут возникнуть при повреждении печени, селезенки, сосудов сальника и брыжейки кишечника.
- С угрозой раннего развития перитонита. Сюда относят травмы с разрывом полых органов (желудка, кишечника).
- С одновременным повреждением полых и паренхиматозных органов.
Тупая травма живота может быть изолированной (поврежден один орган, например, только печень или только тонкая кишка), множественной (повреждено несколько органов, например, селезенка и толстая кишка) или сочетанной (наблюдается поражение нескольких органов и систем, например, разрыв мочевого пузыря и перелом таза или повреждение поджелудочной железы и перелом плеча).
Симптомы
В анамнезе выявляется характерная травма, пациент жалуется на боль в животе. Отсутствие боли не является основанием для исключения диагноза тупой травмы живота: в светлом промежутке боль бывает незначительной, в эректильной фазе шока пострадавший может недооценивать тяжесть своего состояния и не замечать боли; при наличии других повреждений (например, переломов ребер или костей конечностей) боль в животе может уходить на второй план и не осознаваться из-за интенсивного болевого синдрома в другой части тела; в торпидной фазе шока жалобы могут отсутствовать из-за снижения чувствительности, угнетенности и безучастности больного, нарушений сознания и т. д.
В области передней брюшной стенки, нижних ребер, боковых отделов живота и поясницы иногда видны гематомы и ссадины. Мышцы передней брюшной стенки напряжены (следует учитывать, что при истощении, атрофии мышц, а также утолщении жирового слоя и жировом перерождении мышц напряжение может быть слабым, едва заметным). Выявляется болезненность при пальпации живота, при внутрибрюшных повреждениях определяются положительные симптомы раздражения брюшины.
При наличии 500 и более мл. крови, истекшей из поврежденного сосуда или паренхиматозного органа, можно определить притупление звука при перкуссии живота. При аускультации отмечается ослабление перистальтики. Из других симптомов могут присутствовать тошнота, рвота, отсутствие или изменения стула, кровь в моче, учащенное болезненное мочеиспускание и т. д. В числе общих неспефицических признаков – учащение пульса, снижение АД и увеличение шокового индекса.
В ряде случаев характерные симптомы позволяют травматологу или абдоминальному хирургу заподозрить повреждение того или иного органа еще до проведения инструментальных исследований. Так, при разрывах тонкой и толстой кишки появляется распространяющаяся, усиливающаяся боль в животе, тошнота и рвота, может развиваться травматический шок. При этом при разрывах толстой кишки напряжение брюшной стенки выражено ярче, нередко выявляются признаки внутрибрюшного кровотечения.
При травме печени обычно возникает обильное внутреннее кровотечение. Состояние пациента быстро ухудшается, развивается гиповолемический шок, возможна потеря сознания. Если контакт с больным сохранен, выявляются жалобы на боль в правом подреберье, иррадиирующие в правое надплечье. Давление снижено, дыхание и пульс учащенные, кожа бледная. При повреждении селезенки в ряде случаев также наблюдаются признаки массивного внутреннего кровотечения, однако боль беспокоит не справа, а слева. Иногда (при подкапсульном разрыве) состояние пациента в первые дни или даже недели может оставаться удовлетворительным.
При повреждении поджелудочной железы пострадавший жалуется на резкую боль в подложечной области, отмечается напряжение мышц брюшной стенки и вздутие живота. При повреждении почки возникает макрогематурия и боль в области поясницы. При внебрюшинных разрывах мочевого пузыря выявляется отек промежности и ложные позывы на мочеиспускание, при внутрибрюшинных повреждениях мочевого пузыря наблюдаются частые ложные позывы, боль внизу живота, вздутие живота и ослабление перистальтики.
Диагностика
Пострадавшего с подозрением на закрытую травму живота немедленно доставляют в медицинское учреждение, назначают анализы крови и мочи, определяют группу крови и резус-фактор. В остальном схему обследования составляют индивидуально. Для исключения внутрибрюшного кровотечения (в том числе подкапсульного) и оценки состояния внутренних органов используют УЗИ, КТ, МСКТ. Если эти исследования недоступны, при подозрении на разрыв полых органов применяют рентгенографию брюшной полости.
При подозрении на повреждение мочевого пузыря выполняют катетеризацию, при необходимости проводят восходящую цистографию. Наиболее точным и эффективным методом диагностики повреждений органов брюшной полости является лапароскопия, позволяющая визуально оценить состояние внутренних органов, степень их разрушения, источник и интенсивность кровотечения и, таким образом, максимально четко определить показания к хирургическому вмешательству и тактику оперативного лечения.
Лечение тупой травмы живота
Лечение ушибов, разрывов фасций и мышц брюшной стенки консервативное. При повреждении полых и паренхиматозных органов показана экстренная операция – ушивание, резекция или удаление органа. Вмешательство проводят на фоне интенсивных противошоковых мероприятий: переливания крови и кровезаменителей, искусственного дыхания, стимуляции сердечной деятельности, контроля и стимуляции диуреза и т. д. В послеоперационном периоде продолжают интенсивную терапию, назначают антибиотики и анальгетики.
Прогноз и профилактика
Прогноз определяется тяжестью тупой травмы живота, наличием повреждений тех или иных органов, общим состоянием здоровья пострадавшего, временем проведения оперативного вмешательства. При сочетанных повреждениях летальность достигает 70, при разрывах печени - 50%, при разрывах селезенки - 5%. В раннем послеоперационном периоде возможно развитие перитонита, в отдаленном может возникать спаечная болезнь, обусловленная наличием рубцовых сращений в брюшной полости. Профилактика предполагает проведение мероприятий по снижению уровня травматизма.
3. Диагностика и хирургическая тактика при закрытой травме живота / Томнюк Н.Д., Рябков И.А., Жиго П.Т., Кембель В.Р. // Бюллетень ВСНЦ СО РАМН - 2007 - №4
4. Оптимизация диагностики тупой травмы живота / Файзулина Р.Р., Нузова О.Б., Бобылева Е.О. // Здоровье и образование в XXI веке - 2017 - Т.19, №5
Травматическая болезнь – общий ответ организма на травматическое воздействие. Включает в себя ряд приспособительных и патологических реакций, а также местных и общих изменений, происходящих в организме с момента травмы до выздоровления или смерти больного. Влияет на исход травмы, в значительной степени определяет прогноз в отношении жизни и трудоспособности. Включает в себя изменения в психоэмоциональной сфере, процессах метаболизма и гемостаза, состоянии иммунной системы, работе сердца, легких, органов пищеварения и ЦНС. Имеет стадийное течение.
МКБ-10
Общие сведения
Травматическая болезнь – относительно новая концепция в травматологии, позволившая пересмотреть отношение к травме. Ранее как в практической медицине, так и в научных работах доминировал взгляд на травму, как на изолированное поражение определенного органа. Формирование концепции травматической болезни дало возможность рассмотреть изменения, происходящие в организме больного, как единую систему взаимосвязанных процессов. В настоящее время данная концепция считается общепризнанной и широко используется практическими врачами: травматологами, реаниматологами, терапевтами, хирургами, психологами, иммунологами, кардиологами, физиотерапевтами и другими специалистами, которые принимают участие в лечении больного на стационарном и поликлиническом этапах.

Первый период травматической болезни
Начинается сразу после травматического воздействия и продолжается 6-12 часов. Может проявляться в виде терминального состояния или травматического шока. При повреждении груди возможно развитие острой сердечной или дыхательной недостаточности, при черепно-мозговых травмах – травматическая кома. В этом периоде пациенты находятся либо на догоспитальном этапе, либо на этапе поступления и обследования. На догоспитальном этапе проводят временную иммобилизацию, инфузионную терапию, искусственное дыхание, обезболивание и т. д.
При поступлении в стационар на фоне продолжающихся реанимационных мероприятий осуществляют неотложные инвазивные манипуляции интенсивной терапии (трахеостомию, катетеризацию подключичной артерии, катетеризацию мочевого пузыря и т. д.). Выполняют диагностические манипуляции (люмбальную пункцию, лапароцентез), а также манипуляции и операции, направленные на устранение состояний, представляющих непосредственную угрозу для жизни пациента (плевральную пункцию, торакоскопию, лапароскопию и т. д.).
При благоприятном развитии событий этап завершается постановкой диагноза, устранением жизнеугрожающих состояний, относительной стабилизацией показателей дыхания и кровообращения и возмещением кровопотери. Из противошоковой палаты или операционной больных переводят в отделение реанимации. Основной причиной смерти пациентов в этом периоде являются несовместимые с жизнью повреждения, тяжелый шок и массивная кровопотеря с развитием ДВС-синдрома.
Второй период травматической болезни
Продолжается 12-48 часов. На этом этапе пульс, артериальное давление и другие показатели сохраняются в пределах нормы или приближаются к своим нормальным значениям, но организм функционирует неустойчиво. Пациенты находятся в отделении реанимации, им проводят интенсивную терапию. При необходимости в этом периоде осуществляют срочные хирургические вмешательства: операции на спинном мозге, позвоночнике, костях, магистральных сосудах конечностей и т. д.
План лечения, объем и способ оперативных вмешательств определяют индивидуально, с учетом характера травм, вероятности развития опасных осложнений, возраста и общего состояния больного, наличия острых и хронических заболеваний. В одних ситуациях оказывается целесообразным отложить операцию на более поздний срок, чтобы не увеличить опасность для жизни пациента. В других, напротив, может быть показано одновременное вмешательство на нескольких областях тела. Основной причиной гибели пострадавших в этом периоде является полиорганная недостаточность.
Третий период травматической болезни
Начинается на третьи сутки, может продолжаться до двух недель. На этом этапе наиболее высока вероятность развития осложнений. Во время предыдущих периодов организм пациента страдал от кровопотери, ДВС-синдрома и эндотоксикоза. Все перечисленное стало причиной формирования множественных очагов микротромбозов во внутренних органах: почках, кишечнике, печени, селезенке, легких и сердце. Теперь микроорганизмы, попадающие в кровь из ран, кишечника и верхних дыхательных путей, начали оседать в пострадавших участках, провоцируя образование очагов воспаления, отрыв тромбов и их миграцию по сосудистому руслу и т. д.
Особенно часто страдают легкие. Из-за воспаления базальная мембрана альвеол теряет способность пропускать кислород, в таких случаях возникает респираторный дистресс-синдром, заканчивающийся смертью в 90% случаев. У больных, перенесших тяжелый шок, на 3-6 сутки может развиться очаговая пневмония или синдром шокового легкого, также завершающийся летальным исходом. Возможна тромбоэмболия, а при тяжелой скелетной травме (например, переломе таза или переломе бедра) – и жировая эмболия.
Осложнения возникают с определенной периодичностью. Так, нарушения со стороны легких при травматической болезни обычно выявляются на 3-4 сутки, перитониты, гнойные трахеобронхиты, менингоэнцефалиты, а также местные инфекционные осложнения (миозиты, анаэробные целлюлиты, флегмоны и абсцессы) – на 6-10 сутки. Тактика лечения определяется индивидуально. Проводится антибиотикотерапия и дезинтоксикационная терапия, в ряде случаев требуются оперативные вмешательства.
Четвертый период травматической болезни
Продолжительность четвертого периода травматической болезни сильно колеблется в зависимости от локализации и тяжести травмы, а также от наличия и характера осложнений. Состояние организма постепенно улучшается, все жизненно важные функции нормализуются. В этом периоде осуществляются плановые операции по восстановлению поврежденных органов и тканей, назначается консервативное лечение, проводятся реабилитационные мероприятия. Степень восстановления органов, пострадавших в результате травмы или осложнений, может сильно варьировать.
Наряду с традиционными медицинскими мероприятиями на этом этапе большое значение приобретает работа по нормализации психологического состояния пациентов. Травма, сопровождающаяся утратой способности к самообслуживанию, изменением условий жизни и социального статуса, является тяжелейшим стрессом не только для тела, но и для психики. А продолжительное лечение еще больше усугубляет эти изменения. Может наблюдаться утрата мотивации, повышенная агрессивность, эмоциональная лабильность, депрессия, наличие эффекта вторичной выгоды и т. д. Поэтому современные ученые и практические врачи, специализирующиеся на лечении травматической болезни, рекомендуют проводить реабилитацию с участием психологов и психотерапевтов.
2. Шокогенная травма и травматическая болезнь (лекция) / Шапот Ю.Б., Селезнев С.А., Куршакова И.В., Карташкин В.Л. // Бюллетень ВСНЦ СО РАМН - 2005 - №3
3. Патологическая физиология и современные принципы лечения тяжелых сочетанных травм / Штейнле А.В. // Сибирский медицинский журнал (Томск) - 2009 - №3
Читайте также:

