Инородное тело роговицы кератит
Обновлено: 13.05.2024
Лечение инородных тел роговицы. Исходы
Большинство инородных тел роговицы являются металлическими и легко удаляются за щелевой лампой. Мелкие инородные тела часто можно убрать при помощи стерильной увлажненной ватной палочки. Вколоченные инородные тела можно удалить маленькой одноразовой иглой от шприца (27- или 30-G), офтальмологическим копьевидным ножом, офтальмологическим вращающимся бором или использовать сочетания вышеперечисленных инструментов.
В случаях наличия металлических инородных тел важно тщательно удалить ободок окалины вокруг инородного тела, чтобы предотвратить развитие вторичного кератита. Этапы удаления инородного тела:
1. Выполнить анестезию.
2. Если пациенту трудно держать глаз открытым, установить векорасширитель.
3. Усадить пациента за щелевую лампу и определить локализацию инородного тела.
4. Приблизить иглу к роговице, ориентируя ее по касательной к поверхности так, чтобы внезапные неосторожные движения больного не могли привести к перфорации глазного яблока.
5. Деликатно сместить инородное тело и удалить его с поверхности глаза.
6. Металлические инородные тела обычно бывают окружены ободком ржавчины, который также нужно полностью удалить при помощи копьевидного ножа.
7. После удаления инородного тела заложить мазь с антибиотиком (бацитрацин или эритромицин) и назначить ее 4 раза в сутки, а также при необходимости рекомендовать мидриатики.
8. Больному следует разъяснить необходимость использования защитных очков при работе для предупреждения повторных попаданий инородных тел.
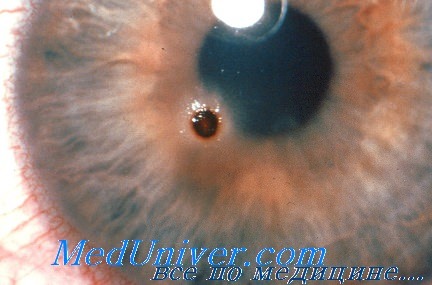
Удаление глубоко расположенных инородных тел роговицы может представлять серьезные трудности. Если инородное тело больших размеров, составляет 80% и более от толщины роговицы, то при его удалении можно повредить строму роговицы. При неудачной попытке удаления такого инородного тела следует сразу же выполнить пробу Зейделя. Если проба положительна, необходимо принять решение о способе дальнейшего лечения: пломбирование клеем или наложение швов на роговицу.
Раны малого размера, возникшие при удалении инородных тел, в большинстве случаев самостоятельно закрываются за несколько часов. В таком случае показано стандартное местное лечение, включающее антибактериальные препараты. Иногда рекомендуют препараты, угнетающие выработку внутриглазной жидкости, для уменьшения тока жидкости и создания более благоприятных условий для заживления раны. Показано использование монокулярной защитной повязки (щиток) для предотвращения возможной дополнительной травмы при потираний глазного яблока пациентом. В таких случаях необходим ежедневный режим наблюдения.
Глубоко расположенные инородные тела из инертных материалов (пластик, стекло) иногда не удаляют сразу, а рекомендуют пациенту медикаментозное лечение и наблюдение. Такие инородные тела с течением времени мигрируют кпереди, что дает возможность удалить их легче и безопаснее.
Исходы лечения инородных тел роговицы
Вопрос о режиме наблюдения решают индивидуально в каждом конкретном случае. Если инородное тело маленькое и после его удаления остается только небольшой эпителиальный дефект, отсутствует ободок ржавчины, то повторный осмотр назначают по мере необходимости, в зависимости от жалоб и состояния пациента.
После удаления большого инородного тела с большим эпителиальным дефектом пациента следует наблюдать ежедневно до заживления эрозии для исключения развития вторичной инфекции. Если ободок ржавчины не был удален одномоментно с инородным телом, пациенту назначают осмотр на следующий день для повторения попытки его удаления. В большинстве случаев ржавчина легче удаляется по истечении 1—2 суток с момента травмы. Всем пациентам следует дать указания немедленно обратиться к офтальмологу при ухудшении состояния (снижение остроты зрения, усиление боли или красноты).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Что такое эрозия роговицы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кривомазовой Наталии Сергеевны, офтальмолога со стажем в 3 года.
Над статьей доктора Кривомазовой Наталии Сергеевны работали литературный редактор Елизавета Цыганок , научный редактор Евгения Смотрич и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эрозия роговицы (Corneal erosion) — это повреждение верхнего слоя (эпителия) роговицы, из-за которого он отделяется от нижележащего слоя, в результате чего образуется ссадина. Травма сопровождается резкой болью, слезотечением и желанием зажмурить глаза.

Причины эрозии роговицы
Чаще всего причиной эрозии становятся бытовые ситуации, например, когда в глаз попадает волос, ветка или инородное тело, которое при моргании оставляет царапину.
Основными факторами риска появления ссадины на роговице считаются:
- работа с металлом, деревом, машинами, опасными химическими веществами без использования средств индивидуальной защиты глаз (очков, щитков);
- занятия контактными видами спорта (хоккеем, фехтованием и др.) без использования защитных очков, предусмотренных по технике безопасности;
- несоблюдение правил использования мягких контактных линз — плохая очистка, контакт линз с грязными руками или проточной водой, превышение срока использования самих линз или контейнера для их хранения.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эрозии роговицы
Если эрозия произошла при попадании в глаз ветки, волоса, ногтя или другого предмета, человек чувствует резкую внезапную боль, после чего появляются следующие симптомы:
- ощущение инородного тела (соринки) в глазу;
- слезотечение;
- покраснение глаз;
- светобоязнь;
- боль при открывании глаз — блефароспазм, при котором глаз сам непроизвольно закрывается;
- ощущение тумана или пелены перед поражённым глазом из-за отёка и воспаления [12] .
Симптомы мелкой неосложнённой эрозии выражены слабо и проходят в течение 24–48 часов после травмы [14] .
Патогенез эрозии роговицы
Строение роговицы
Неповреждённая роговица состоит из пять слоёв:

Строение переднего эпителия
При развитии эрозии роговицы наибольшее значение имеет передний эпителий. Он неразрывно связан с покрывающей его слёзной пленкой, которая равномерно распределяет слезу при моргании век.
Эпителий состоит из 5–6 слоёв клеток, которые обновляются в течение 7–10 дней:
- слой из двух рядов очень плоских поверхностных клеток;
- слой крыловидных (шиповидных) клеток;
- внутренний слой — базальный, или зародышевый, содержащий стволовые клетки [2] .
Под базальным слоем эпителия находится плотное сплетение из тонких извилистых нервных волокон. Нервные окончания пронизывают передний эпителий, поэтому при повреждении роговицы возникает резкая боль. Нервные окончания роговицы образованы первой (глазной) ветвью тройничного нерва [5] .

Механизм заживления роговицы
Рана заживает в несколько этапов:
Классификация и стадии развития эрозии роговицы
Эрозия оказывает разное влияние на зрение в зависимости от её расположения:
- в оптической зоне (напротив зрачка) — может вызвать затуманивание;
- в параоптической зоне (не попадает в зону зрачка) — не влияет на зрение.
По классификации, предложенной А. И. Волоконенко (1956 г.), эрозия роговицы относится к воспалению роговицы глаза (кератиту), вызванному внешними факторами. Помимо травматической эрозии, эта группа включает:
- травматические кератиты — физическая или химическая травма;
- инфекционные кератиты — воспаление бактериального происхождения;
- кератиты, вызванные болезнью век, мейбомиевых желёз и конъюнктивы;
- грибковые кератиты — кератомикозы [10] .
Отдельно врачи рассматривают рецидивирующую эрозию роговицы. В МКБ-10 она относится к другим уточнённым болезням роговицы и кодируется как H18.8.
Рецидивирующая эрозия роговицы
Синдром рецидивирующей эрозии — это состояние, при котором эпителий роговицы неплотно прилегает к своей основе и отслаивается. Такая эрозия может возникнуть после травмы, но в первую очередь она связана с аномальным строением эпителия роговицы.
Эрозия, не связанная с травой инородным телом, составляет около 44 % от всех случаев травм глаз. Она может возникнуть в любом возрасте, но чаще встречается в 20–29 лет [13] .
К факторам риска развития рецидивирующей эрозии относятся:
-
[20] ;
- синдром сухого глаза;
- ночной лагофтальм — неполное смыкание век во время сна;
- офтальморозацеа — покраснение и шелушение кожи век, корочки в углу глаз;
- патология роговицы — дистрофия базальной мембраны и стромы, последствия операции или воспаления [25] .
![офтальморозацеа [21]](https://probolezny.ru/media/bolezny/eroziya-rogovicy/oftalmorozacea-21_s_1ZYGFBk.jpg)
Отличительным симптомом рецидивирующей эрозии является резкая боль, которая появляется утром после сна, когда человек открывает глаза. Если причиной такой эрозии стала травма, то боль может возникнуть через несколько дней после повреждения [15] .
Боль появляется именно по утрам, потому что при открывании плотно прилегающих век эпителий отрывается от базальной мембраны. Этому способствует истончение слёзной плёнки.
Осложнения эрозии роговицы
Если причиной рецидивирующей эрозии стала незаживающая роговица после травмы у человека, который не болеет сахарным диабетом, синдромом сухого глаза и другими болезнями, то её считают осложнением. Она может возникнуть в течение нескольких дней или недель после получения первичной травмы. Это происходит из-за неплотного прикрепления эпителия роговицы к базальной мембране. При моргании эпителий может оторваться от неё и эрозия образуется вновь.
Рецидивирующая эрозия может появиться через несколько лет после травмы, если пациент перенёс операцию, болеет дистрофией эпителиальной базальной мембраны или дистрофией роговицы, например решётчатой дегенерацией (истончением сетчатки) [15] .
Помимо рецидивирующей эрозии, выделяют следующие осложнения:
- Бактериальный кератит — когда к эрозии присоединяется инфекция, например если в глаз попадают грязные предметы или больной нарушил правила использования мягких контактных линз [11] . В отличие от положительной динамики при неосложнённой эрозии, для бактериального кератита характерна нарастающая боль, а также выраженное покраснение поражённого глаза и помутнения на прозрачной прежде роговице. После выздоровления на глазу может остаться бельмо. — при отсутствии терапии бактериального кератита воспаление углубляется в нижележащие слои и развивается язва. Это серьёзное осложнение, которое требует лечения в условиях стационара. Последствиями язвы роговицы могут быть рубцы и помутнения. Большое помутнение, закрывающее зрачок, также ухудшает зрение.

Диагностика эрозии роговицы
В первую очередь офтальмолог собирает анамнез: он выясняет у пациента, как и когда появилась боль (например, после удара в глаз веткой шиповника), пользуется ли больной контактными линзами и уточняет режим их использования.
Маленькие дети не всегда могут объяснить, что произошло, и описать свои ощущения, поэтому иногда внезапное нежелание открывать глаза остаётся единственным симптомом травмы.
При внешнем осмотре пациента врач обращает внимание:
- на способность пациента безболезненно открывать глаза, наличие у него блефароспазма (желания зажмурится);
- слезотечение;
- светобоязнь (человеку неприятно смотреть на яркий свет).
Инструментальная диагностика
Увидеть эрозию невооружённым глазом довольно трудно. Чтобы точно определить размер эрозии и глубину травмы, врач-офтальмолог использует щелевую лампу. Сначала доктор осматривает глаз в белом свете, без использования красителя.
Чтобы исключить наличие инородных тел, которые могут царапать роговицу при моргании, врач также осматривает внутренние поверхности верхнего и нижнего века. Если там есть инородное тело, его обязательно удаляют. Очень важно на этом этапе исключить проникающее ранение глаза, которое лечат только в условиях стационара.

Роговица — это прозрачная структура. Её дефект заметен при помутнении, но свежая эрозия такая же прозрачная, как и роговица, поэтому, чтобы выявить точные границы и размеры повреждения, роговицу обследуют с использованием 1%-го красителя — флуоресцеина. Его используют или в виде капель, или на бумажных тест-полосках, предварительно смоченных физиологическим раствором. Осмотр проводят в синем свете. Краситель не задерживается на неповреждённых клетках, а участок дефекта светится зелёным светом.
![Обследование с помощью красителя [22]](https://probolezny.ru/media/bolezny/eroziya-rogovicy/obsledovanie-s-pomoshyu-krasitelya-22_s.jpg)
Дифференциальная диагностика
Эрозию роговицы дифференцируют:
- от острого приступа закрытоугольной глаукомы; ;
- язвы роговицы;
- синдрома сухого глаза;
- инфекционного кератита (бактериального, грибкового, герпетического);
- рецидивирующей эрозии роговицы; .
Лечение эрозии роговицы
Эрозию роговицы лечат консервативными способами с помощью:
- Увлажняющих капель и кератопротекторов — капли и гели, содержащие гиалуронат натрия, тригалозу и дексапантенол, создают на поверхности эрозии защитный слой, что предотвращает травму. Чтобы не допустить развитие рецидивирующей эрозии, увлажняющие капли применяют примерно ещё 4 недели после полного заживления. При сопутствующем синдроме сухого глаза их используют постоянно.
- Мягких контактных линз (бандажных) — снижают боль и предотвращают повторную травму собственными веками при моргании. Рекомендуют применять силикон-гидрогелевые контактные линзы, так как, в отличие от гидрогелевых, они позволяют кислороду проникать к роговице. Однако силикон-гидрогелевые линзы склонны к образованию отложений, поэтому важно соблюдать гигиену или использовать однодневные линзы [19] .
- Нестероидных противовоспалительных средств (НПВС) — при сильной боли иногда используют препараты с болеутоляющим эффектом, например Ибупрофен.
- Местных НПВС — капли, например Диклофенак 0,1% не влияют на скорость заживления, но снижают боль и избавляют от необходимости принимать таблетки [16][17] . Однако их нельзя использовать более двух дней из-за риска развития токсического действия.
- Антибактериальных препаратов (в виде капель или мазей) — принимают в нескольких случаях: при признаках инфицирования эрозии, чтобы предотвратить развитие бактериальной инфекции, и для профилактики в индивидуальных случаях, например, когда причиной эрозии стали контактные линзы или травмирование грязным предметом. В таком случае проводят полный курс антибактериальной терапии в течение 5–7 дней.
- Противовирусных препаратов — используют, если причиной повреждения стала герпесвирусная инфекция. При травматической эрозии их не применяют.
- Циклоплегиков — капли, которые расширяют зрачок и временно расфокусируют зрение, например Циклопентолат 1% или Атропин 1%. Назначают при травматическом воспалении радужной оболочки глаза, чтобы снять боль. При неосложнённой эрозии не применяют.

В некоторых медицинских источниках советуют использовать повязку на глаза, чтобы снизить риск травмы из-за частых морганий. Сейчас нет достоверных данных об эффективности данного метода лечения. При этом повязка затрудняет диагностику и лечение инфекционных осложнений, поэтому пациентам с риском инфицирования эрозии она противопоказана [13] .
Также нельзя использовать местные анестетики, поскольку они оказывают токсический эффект и замедляют процесс заживления.
Прогноз. Профилактика
Прогноз у эрозии роговицы благоприятный. Мелкие неосложнённые эрозии могут зажить самостоятельно в течение 24–48 часов [14] . Однако невылеченные эрозии могут спровоцировать развитие язв роговицы, после которых формируются рубцы.
Если такой рубец (помутнение) появляется в области зрачка, он снижает зрение. Также рубцы роговицы меняют её форму, в результате чего развивается неправильный (несимметричный) астигматизм, который сложно поддаётся очковой коррекции.
Инородные тела глаза – поверхностно или глубоко расположенные чужеродные предметы различных отделов придаточного аппарата глаза, глазницы и глазного яблока. Инородные тела глаза проявляют себя слезотечением, болью, гиперемией и отеком конъюнктивы, блефароспазмом. Для выявления инородных тел различной локализации может использоваться наружный осмотр глаз с выворотом век, биомикроскопия, офтальмоскопия, рентгенография орбиты, гониоскопия, диафаноскопия глаза и его придатков, УЗИ. Помощь при попадании инородных тел в глаз заключается в хирургической обработке раны, обильном промывании конъюнктивальной полости, направлении пострадавшего в офтальмологический стационар для извлечения попавшего в глаз предмета безоперационным или хирургическим путем.
МКБ-10

Общие сведения
Инородные тела глаза являются довольно распространенной и серьезной проблемой в офтальмологии. Инородные тела глаза могут вызывать токсические и механические повреждения органа зрения, воспалительную реакцию (блефарит, конъюнктивит, кератит, увеит), кровоизлияния (гемофтальм), вторичные осложнения (глаукому, катаракту, отслойку сетчатки, эндо- и панофтальмит).
В зависимости от места внедрения чужеродных предметов различают инородные тела век, конъюнктивы, роговицы, глазницы и глазного яблока. По характеру инородные тела глаза делятся на магнитные (железосодержащие) и немагнитные (дерево, стекло, земля, песок, содержащие медь, алюминий и другие металлы и т. д.).

Инородные тела конъюнктивы
Характеристика
Инородные тела слизистой глаза чаще всего представлены мелкими предметами: песчинками, частицами земли, металла, угля, камня, волосками, ресницами, жесткими волокнами некоторых растений и т. д. В зависимости от силы внедрения инородные тела глаза могут оставаться на поверхности конъюнктивы или проникать в слизистую.
При нарушении целостности конъюнктивы инородное тело глаза вызывает образование инфильтрата или грануляции из лимфоцитов, гигантских и эпителиоидных клеток, напоминающей туберкулез конъюнктивы. Своевременно неудаленное инородное тело конъюнктивы может инкапсулироваться. Инородные тела слизистой глаза сопровождаются слезотечением, болью, светобоязнью, дискомфортом, блефароспазмом, конъюнктивитом. Выраженность конъюнктивальной инъекции может быть различной.
Диагностика
Диагностика инородного тела проводится в ходе тщательного наружного осмотра слизистой глаза с выворотом век. Рефлекторные мигательные движения и усиленное слезоотделение способствует перемещению свободно лежащих инородных тел глаз по конъюнктивальной полости; чаще всего частицы и осколки задерживается в бороздке, расположенной вдоль края века.
Лечение
Поверхностно лежащие инородные тела глаз удаляют с конъюнктивы влажным ватным тампоном, смоченным в антисептическом растворе, или путем струйного промывания конъюнктивальной полости. При внедрении инородных тел глаз в ткани в полость конъюнктивы закапывают 0,5% р-р дикаина, затем посторонний предмет удаляют с помощью иглы, пинцета или желобоватого долотца. После извлечения инородного тела глаза назначают инстилляции раствора и закладывание мази сульфацетамида за веки в течение 3-4 дней.
После удаления инородного тела конъюнктивы явления раздражения глаза довольно быстро регрессируют; зрительная функция не страдает.
Инородные тела роговицы
Характеристика
Попадающие в глаза инородные тела могут оставаться на поверхности роговицы или внедряться в нее на различную глубину. Это зависит от структуры и величины частиц, наличия у них острых зубцов или граней, силы и скорости попадания в глаз. Залегание инородного тела может быть поверхностным, срединным или глубоким. Среди глубоко проникающих в роговицу инородных предметов обычно встречаются частицы металла.
Диагностика
Характер и глубину залегания инородных тел роговицы глаза уточняют с помощью диафаноскопии, биомикроскопии. Обычно при офтальмологическом осмотре инородное тело роговицы глаза определяется в виде темной или серой блестящей точки, окруженной тонким ободком инфильтрата. Для исключения возможности проникновения инородных тел в переднюю камеру глаза проводится гониоскопия.
Лечение
Удаление инородного тела роговицы производится после закапывания раствора анестетика: поверхностные частицы осторожно снимают влажным ватным тампоном; внедрившиеся глубоко в роговицу извлекают с помощью специального копья или желобоватого долотца. После извлечения осколка на глаз накладывается стерильная защитная повязка; рекомендуются инстилляции в конъюнктивальный мешок антисептических капель, закладывание за веко антибактериальных мазей. Также может потребоваться выполнение субконъюнктивальных инъекций антибиотиков.
При удалении инородных тел из роговицы глаза существует опасность прободения роговой оболочки или проталкивания извлекаемого предмета в переднюю камеру, поэтому все манипуляции должны проводиться в условиях медицинского учреждения опытным хирургом-офтальмологом.
После извлечения поверхностно расположенных инородных тел роговицы глаза, значимых последствий, как правило, не возникает. Глубокое повреждение роговицы глаза инородным телом в дальнейшем может привести к развитию неправильного астигматизма, помутнений роговой оболочки, снижению остроты зрения.

Инородные тела полости глаза
Характеристика
Инородные тела полости глаза (внутриглазные инородные тела) встречаются 5-15% случаев всех повреждений глаз. При этом меньшая часть инородных тел задерживается в переднем отделе глаза (передней и задней камере, радужке, хрусталике, ресничном теле); большая часть попадает в задний отдел глаза (стекловидное тело, сосудистую оболочку).
Внутрь глаза чаще проникают металлические инородные тела (около 85%), реже попадают осколки стекла, камня, дерева. В зависимости от величины, химических свойств, микробного загрязнения, локализации и времени нахождения в глазу инородные тала могут вызывать патологические изменения: рецидивирующие иридоциклиты, стойкие помутнения и шварты в стекловидном теле, вторичную глаукому, дистрофию и отслойку сетчатки, халькоз и сидероз глаза. Инертные мелкие частицы могут осумковываться, не вызывая раздражения; инфицированные патогенной флорой предметы могут сопровождаться гнойным эндофтальмитом; ранение крупными осколками нередко приводит к размозжению и гибели глаза.
Диагностика
При попадании инородных тел внутрь глаза осмотр выявляет наличие входного отверстия в роговице, радужке, зрачке или склере – зияющего либо с сомкнутыми краями. При зиянии раны через нее могут выпадать внутренние оболочки, стекловидное тело, хрусталик. Нередко выявляется массивное кровоизлияние в переднюю камеру глаза. При проникновении инородного тела глаза через зрачок нередко отмечается травма хрусталика и его помутнение (вторичная катаракта).
Диагностика инородных тел глаза требует тщательного обследования с выполнением диафаноскопии, офтальмоскопии, биомикроскопии, гониоскопии, рентгенографии, УЗИ глаза, томографии. Для обнаружения металлических соколков проводится электролокация, магнитная проба.
Лечение
Внутриглазные инородные тела подлежат удалению хирургическим путем. Для профилактики иридоциклита, панофтальмита, эндофтальмита назначаются субконъюнктивальные и внутримышечные инъекции антибиотиков.
Чаще всего инородные тела глаза удаляют через разрез лимба, роговицы или склеры (передним путем) с помощью специального глазного магнита, пинцета или шпателя. При расположении предмета в задней камере глаза производится иридэктомия или иридотомия с последующим извлечением осколка. При набухании хрусталика, развитии халькоза или катаракты показана экстракапсулярная или интракапсулярная экстракция хрусталика вместе с инородным телом. При гемо- и эндофтальмите производят витрэктомию; при крайне тяжелых повреждениях может потребоваться проведение энуклеации глаза.
После извлечения немагнитных или магнитных инородных тел из глаза проводят местное и системное лечение. При инородных телах полости глаза прогноз в отношении зрительной функции и сохранности самого глаза всегда серьезный.
Инородные тела глазницы
Характеристика
Внедрение инородных тел в глазницу происходит через веки, конъюнктиву, при прободении глазного яблока. Среди попадающих сюда предметов встречаются осколки металла, стекла, камня, дерева, которые могут вызывать асептическое воспаление или гнойный процесс в орбите (флегмону глазницы).
Клиническая картина характеризуется наличием входного раневого отверстия, отечностью век и конъюнктивы, экзофтальмом, офтальмоплегией, локальной потерей кожной чувствительности, нарушением чувствительности роговицы. При повреждении стенок глазницы инородное тело глаза может проникнуть в носовую полость или придаточную пазуху. При повреждении инородным телом прямой мышца глаза возникает диплопия. В случае ранения зрительного нерва отмечается резкое снижение остроты зрения или слепота; при повреждении ветвей тройничного нерва наблюдается снижение чувствительности верхнего века, спастический заворот нижнего века, нейропаралитический кератит.
Диагностика
Основными методами выявления инородных тел глазницы служат рентгенография орбиты, рентгенография придаточных пазух носа, рентгенография костей черепа. При необходимости ведение пациента с инородным телом глаза осуществляется офтальмологом совместно с отоларингологом и неврологом.
Лечение
Инородные тела глаза, расположенные близко к поверхности входного отверстия, удаляют после первичной хирургической обработки раны. В некоторых случаях может потребоваться проведение орбитотомии, фронтотомии, сфеноидотомии, этмоидотомии, гайморотомии. Обязательно назначается массивная антибактериальная терапия.
Прогноз зависит от локализации, величины и характера инородного тела глазницы, тяжести повреждений. В том случае, если отсутствует повреждение зрительного нерва, прогноз в отношении сохранности зрения благоприятный.
Профилактика
Чаще всего инородные тела попадают в глаза при несоблюдении техники безопасности, поэтому основные меры профилактики заключаются в использовании защитных очков во время проведения столярных, слесарных, сельскохозяйственных и других работ. При попадании инородного тела в глаз не следует пытаться удалить его самостоятельно – это может привести к миграции осколков, повреждению глубоких структур глаза и тяжелым осложнениям.
Кератиты – группа воспалительных поражений роговицы - передней прозрачной оболочки глаза, имеющих различную этиологию, вызывающих помутнение роговицы и снижение зрения. Для кератита типичен, так называемый роговичный синдром, характеризующийся слезотечением, светобоязнью, блефароспазмом; ощущение инородного тела глаза, режущие боли, изменение чувствительности роговицы, снижение зрения. Диагностика кератита включает проведение биомикроскопии глаза, пробы с флуоресцеином, цитологического и бактериологического исследования мазка с конъюнктивы и роговицы, постановку иммунологических, аллергологических проб. При выявлении кератита проводится этиотропное (противовирусное, антибактериальное, противоаллергическое и т. д.) лечение. При изъязвлениях роговицы показано микрохирургическое вмешательство (кератопластика).
МКБ-10
Общие сведения
Воспалительные заболевания глаза являются наиболее частой патологией в офтальмологии. Наибольшую группу среди них составляют конъюнктивиты (66,7%); воспалительные поражения роговицы – кератиты встречаются в 5% случаев. В конъюнктивальной полости глаза постоянно присутствует микрофлора, которая даже при минимальном повреждении роговицы легко вызывает ее воспаление. В половине случаев последствием кератита становится стойкое понижение зрения, требующее применения микрохирургических методик для восстановления оптических свойств роговицы, а в ряде случаев течение кератита может привести к необратимой слепоте. Развитие гнойной язвы роговицы при кератите в 8% случаев сопровождается анатомической гибелью глаза и в 17% - требует энуклеации глазного яблока в связи с безуспешностью консервативного лечения.

Причины кератитов
Наибольшее число случаев развития кератита связано с вирусной этиологией. В 70% наблюдений возбудителями выступают вирусы простого герпеса и герпеса Зостера (опоясывающего герпеса). Провоцировать развитие кератита, особенно у детей, также может аденовирусная инфекция, корь, ветряная оспа.
Следующую большую группу кератитов составляют гнойные поражения роговицы, вызванные бактериальной неспецифической флорой (пневмококком, стрептококком, стафилококком, диплококком, синегнойной палочкой, кишечной палочкой, клебсиеллой, протеем) и специфическими возбудителями туберкулеза, сальмонеллеза, сифилиса, малярии, бруцеллеза, хламидиоза, гонореи, дифтерии и т. д.
Тяжелая форма кератита вызывается амебной инфекцией - бактерией Acanthamoeba; амебный кератит часто возникает у людей, носящих контактные линзы, и в долгосрочной перспективе может закончиться слепотой. Возбудителями микозного кератита (кератомикоза) являются грибки фузариум, аспергиллы, кандиды.
Кератит может служить проявлением местной аллергической реакции при поллинозах, использовании некоторых лекарственных препаратов, глистной инвазии, повышенной чувствительности к пищевым продуктам или пыльце растений. Иммунно-воспалительное поражение роговицы может наблюдаться при ревматоидном артрите, узелковом периартрите, синдроме Шегрена и др. заболеваниях. При интенсивном воздействии на глаза ультрафиолетового излучения может развиваться фотокератит.
В большинстве случаев возникновению кератита предшествует механическая, химическая, термическая травма роговицы, в том числе интраоперационное повреждение роговицы при проведении глазных операций. Иногда кератит развивается как осложнение лагофтальма, воспалительных заболеваний век (блефарита), слизистой глаз (конъюнктивита), слезного мешка (дакриоцистита) и слезных канальцев (каналикулита), сальных желез века (мейбомита). Одной из распространенных причин кератита служит несоблюдение правил хранения, дезинфекции и использования контактных линз.
Среди эндогенных факторов, благоприятствующих развитию кератита, выделяют истощение, недостаток витаминов (А, В1, В2, С и др.), снижение общей и местной иммунной реактивности, расстройства обмена (сахарный диабет, подагра в анамнезе).
Патоморфологические изменения при кератитах характеризуются отеком и инфильтрацией роговичной ткани. Инфильтраты, образованные полинуклеарными лейкоцитами, гистиоцитами, лимфоидными и плазматическими клетками, имеют различную величину, форму, цвет, нечеткие границы. В стадии разрешения кератита происходит неоваскуляризация роговицы - прорастание в оболочку новообразованных сосудов из конъюнктивы, краевой петлистой сети или обоих источников. С одной стороны, васкуляризация способствует улучшению трофики роговичной ткани и ускорению восстановительных процессов, с другой – новообразованные сосуды в дальнейшем запустевают и снижают прозрачность роговицы.
При тяжелом течении кератита развиваются некроз, микроабсцессы, изъязвления роговицы. Язвенные дефекты в роговице в дальнейшем рубцуются, образуя бельмо (лейкому).
Классификация кератитов
Кератиты классифицируются в зависимости от этиологии, течения воспалительного процесса, глубины поражения роговицы, расположения воспалительного инфильтрата и других признаков.
В зависимости от глубины поражения различают поверхностные и глубокие кератиты. При поверхностном кератите в воспаление вовлекается до 1/3 толщины роговицы (эпителий, верхний стромальный слой); при глубоком кератите – вся строма.
По локализации инфильтрата кератиты бывают центральными (с расположением инфильтрата в зоне зрачка), парацентральными (с инфильтратом в проекции пояса радужки), и периферическими (с инфильтратом в зоне лимба, в проекции цилиарного пояса радужной оболочки). Чем центральнее расположен инфильтрат, тем сильнее страдает острота зрения во время течения кератита и в его исходе.
По этиологическому критерию кератиты подразделяют на экзогенные и эндогенные. К экзогенным формам относят эрозию роговицы, кератиты травматического, бактериального, вирусного, грибкового генеза, а также кератиты, обусловленные поражением век, конъюнктивы и мейбомиевых желез (мейбомиевый кератит). В число эндогенных кератитов входят инфекционные поражения роговицы туберкулезной, сифилитической, малярийной, бруцеллезной этиологии; аллергические, нейрогенные, гипо- и авитаминозные кератиты. Эндогенные кератиты неясной этиологии включают нитчатый кератит, разъедающую язву роговицы, розацеа-кератит.
Симптомы кератита
Общим проявлением, характерным для всех форм заболевания, служит развивающийся при кератите роговичный синдром. При этом возникают резкие боли в глазу, непереносимость яркого дневного или искусственного света, слезотечение, непроизвольное смыкание век (рефлекторный блефароспазм), ухудшение зрения, ощущение инородного тела под веком, перикорнеальная инъекция глазного яблока.
Роговичный синдром при кератите связан с раздражением чувствительных нервных окончаний роговицы образующимся инфильтратом. Кроме этого, вследствие инфильтрации уменьшается прозрачность и блеск роговицы, развивается ее помутнение, нарушается сферичность и чувствительность. При нейрогенном кератите чувствительность роговицы и выраженность роговичного синдрома, напротив, снижены.
При скоплении лимфоидных клеток инфильтрат приобретает сероватый оттенок; при преобладании лейкоцитов его цвет становится желтым (гнойный инфильтрат). При поверхностных кератитах инфильтрат может рассосаться практически бесследно. В случае более глубокого поражения на месте инфильтрата образуются различные по интенсивности помутнения роговицы, которые могут в разной степени снижать остроту зрения.
Неблагоприятный вариант развития кератита связан с образованием изъязвлений роговицы. В дальнейшем, при отслаивании и слущивании эпителия, вначале образуется поверхностная эрозия роговицы. Прогрессирование отторжения эпителия и некроз тканей приводит к формированию язвы роговицы, имеющей вид дефекта с мутным серым дном, покрытым экссудатом. Исходом кератита при язве роговицы может быть регресс воспаления, очищение и эпителизация язвы, рубцевание стромы, приводящее к помутнению роговицы – образованию бельма. В тяжелых случаях глубокий язвенный дефект может проникать в переднюю камеру глаза, вызывая образование десцеметоцеле - грыжи десцеметовой оболочки, прободение язвы, формирование передних синехий, развитие эндофтальмита, вторичной глаукомы, осложненной катаракты, неврита зрительного нерва.
Кератиты нередко протекают с одновременным воспалением конъюнктивы (кератоконъюнктивит), склеры (кератосклерит), сосудистой оболочки глаза (кератоувеит). Нередко также развиваются ирит и иридоциклит. Вовлечение в гнойное воспаление всех оболочек глаза приводит к гибели органа зрения.
Диагностика кератита
В диагностике кератита важное значение имеет его связь с перенесенными общими заболеваниями, вирусными и бактериальными инфекциями, воспалением других структур глаза, микротравмами глаза и т. д. При наружном осмотре глаза офтальмолог ориентируется на выраженность роговичного синдрома и местные изменения.
Ведущим методом объективной диагностики кератита служит биомикроскопия глаза, в ходе которой оценивается характер и размеры поражения роговицы. Толщину роговицы измеряют с помощью ультразвуковой или оптической пахиметрии. С целью оценки глубины поражения роговицы при кератите проводится эндотелиальная и конфокальная микроскопия роговицы. Изучение кривизны роговичной поверхности осуществляется путем проведения компьютерной кератометрии; исследование рефракции – с помощью кератотопографии. Для определения корнеального рефлекса прибегают к проведению теста на чувствительность роговицы или эстезиометрии.
С целью выявления эрозий и язв роговицы показано выполнение флюоресцеиновой инстилляционной пробы. При нанесении на роговицу 1% раствора флюоресцеина натрия, эрозированная поверхность окрашивается в зеленоватый цвет.
Важную роль для определения лечебной тактики при кератите играет бактериологический посев материала с дна и краев язвы; цитологическое исследование соскоба эпителия конъюнктивы и роговицы; ПЦР, ПИФ, ИФА-диагностика. При необходимости проводятся аллергологические, туберкулиновые пробы и т. д.
Лечение кератита
Лечение кератита должно проводиться под наблюдением офтальмолога в специализированном стационаре в течение 2-4 недель. Общие принципы фармакотерапии кератитов включают местную и системную этиотропную терапию с применением антибактериальных, противовирусных, противогрибковых и др. лекарственных средств.
При вирусных кератитах с целью подавления выявленной инфекции применяются местные инстилляции интерферона, ацикловира; закладывание мазей (теброфеновой, флореналевой, бонафтоновой, с ацикловиром). Парентерально и внутрь назначают иммуномодуляторы (препараты тимуса, левамизол).
Бактериальные кератиты требуют назначения антибиотиков с учетом чувствительности к ним возбудителя в виде глазных капель, парабульбарных и субконъюнктивальных инъекций, в тяжелых случаях – путем парентерального введения пенициллинов, цефалоспоринов, аминогликозидов, фторхинолонов.
Лечение туберкулезного кератита проводят под руководством фтизиатра, используя противотуберкулезные химиопрепараты. При аллергическом кератите назначаются антигистаминные средства, субконъюнктивальное введение и инстилляции гормональных препаратов. В случае сифилитического или гонорейного кератита показана специфическая терапия под наблюдением венеролога.
При кератитах различной этиологии с целью профилактики вторичной глаукомы показано местное применение мидриатиков (атропина сульфата, скополамина); для стимуляции эпителизации дефектов роговицы - закапывание таурина, нанесение заживляющих мазей и т. д. При снижении остроты зрения назначают фонофорез и электрофорез с ферментами.
Изъязвления роговицы являются основанием для проведения микрохирургических вмешательств: микродиатермокоагуляции, лазеркоагуляции, криоаппликации дефекта. В случае резкого снижения зрения и ввиду рубцового помутнения роговицы показано проведение эксимерлазерной процедуры удаления поверхностных рубцов или кератопластики. При развитии на фоне кератита вторичной глаукомы показано лазерное или хирургическое лечение глаукомы. При тяжелых кератитах может потребоваться энуклеация глазного яблока.
Прогноз и профилактика кератитов
Исход и последствия кератита в значительной мере зависят от этиологии поражения, характера и локализации инфильтрата, сопутствующих осложнений. Своевременная и рациональная терапия кератита приводят к бесследному рассасыванию инфильтратов роговицы или образованию легких помутнений типа облачка. При глубоких кератитах, в особенности осложненных язвой роговицы, а также при парацентральном и центральном расположении инфильтрата, развиваются помутнения роговицы различной степени выраженности.
Исходом кератита может стать бельмо, вторичная глаукома, атрофия зрительного нерва, атрофия глазного яблока и полная потеря зрения. Особенно угрожающими для жизни являются септические осложнения в виде тромбоза пещеристой пазухи, флегмоны глазницы, сепсиса.
Профилактика кератитов включает предупреждение травм глаза, своевременное выявление и лечение конъюнктивитов, блефаритов, дакриоцистита, соматических заболеваний, общих инфекций, аллергий и т. п.
Воспалительные заболевания роговицы встречаются приблизительно в 0,5% случаев, однако вследствие остаточных помутнений в большинстве случаев заканчиваются понижением остроты зрения. Кардинальный признак кератита - воспалительный инфильтрат (инфильтраты) в различных отделах роговицы многообразной формы и величины. Кератит можно заподозрить по светобоязни, блефароспазму, слезотечению, чувству инородного тела в глазу (засоренность), боли, а также цилиарной инъекции у больного. Инъекция может быть не только цилиарной, но и смешанной, т. е. сочетаться с конъюнктивальной.
Воспаление роговицы сопровождается потерей ее прозрачности и зрение понижается. Цвет инфильтрации зависит от ее клеточного состава. Так, при небольшом количестве лейкоцитов инфильтраты серые, с увеличением гнойной инфильтрации помутнение роговицы приобретает желтоватый оттенок. Свежие инфильтраты имеют расплывчатые границы, а инфильтраты в стадии, обратного развития, т. е. несвежие, - четкие границы. Инфильтрат в роговице лишает ее зеркальности и блеска, что обусловлено нарушениями целости эпителия. Большинство кератитов, особенно поверхностных, ведет к тому, что эпителий в области инфильтрации разрушается, отслаивается и эрозируется. В этом легко убедиться, если капнуть на роговицу 1% раствор флюоресцеина натрия, который окрашивает эрозированную поверхность в зеленоватый цвет.
Глубокие инфильтраты роговицы могут изъязвляться. Нередко к инфильтратам роговицы подходят или врастают (окружают, пронизывают) в них поверхностные или глубокие сосуды. Поверхностные сосуды имеют ярко-красный цвет и переходят на роговицу с конъюнктивы и лимба. Они древовидно ветвятся и анастомозируют. Глубокие сосуды проникают в толщу роговицы из эписклеры и склеры. Эти сосуды имеют менее яркую окраску и выглядят как кисточки, щеточки, идут прямолинейно, что связано с условиями новообразования сосудов в плотной ткани роговицы. Чаще сосуды в роговице появляются в прогрессирующем периоде заболевания. Появление сосудов в роговице положительно сказывается на рассасывании инфильтрата и, с одной стороны, служит компенсаторным, защитным актом, а с другой - врастание сосудов сопровождается снижением прозрачности роговицы.
Наиболее частый исход кератитов - это помутнение роговицы. Оно обусловлено не столько прорастанием сосудов, сколько соединительнотканным перерождением (рубцеванием) глубоких нерегенерирующих ее структур, и, как правило, не подвергается полному обратному развитию. В связи с этим наступает стойкое снижение остроты зрения.
Кератиты в зависимости от свойств возбудителя могут сопровождаться изменением чувствительности роговицы. При этом возможно как понижение (даже потеря), так и повышение (обострение) чувствительности. Снижение чувствительности может быть не только в больном, но и в здоровом глазу, что свидетельствует об общем нарушении нервной трофики.
Клиника определенных видов и форм кератитов может изменяться в зависимости от возраста, общего исходного состояния организма, свойств возбудителя, путей распространения и локализации поражения, а также от состояния оболочек глаза. Воспаление роговицы глаза проявляется преимущественно её помутнением, изъязвлением, болью и покраснением глаза. Может иметь травматическое или инфекционное (грипп, туберкулёз и др.) происхождение.
Бактериальная инфекция роговицы может возникнуть в результате травмы или ношения контактных линз. Как правило, бактериальные кератиты вызывают такие бактерии как Staphylococcus Aureus и синегнойная палочка (часто у тех, кто носит контактные линзы). Одной из самых серьезных инфекций, вызывающих бактериальный кератит, является амебная инфекция (амебные кератиты). Обычно она встречается у людей, которые носят контактные линзы. Как правило, заболевание вызывает бактерия Acanthamoeba. В долгосрочной перспективе амебный кератит может привести к слепоте. При кератите наблюдаются слезотечение, светобоязнь, блефароспазм, уменьшение прозрачности и блеска роговицы с последующим её изъязвлением и развитием тяжелых осложнений. Возможный исход кератита - бельмо, снижение зрения. При поверхностном кератите поражается верхний слой роговицы. Поверхностный кератит может возникнуть как осложнение после конъюнктивита, дакриоцистита. После поверхностного кератита рубцы на роговице, как правило, не остаются. При глубоком кератите идет воспаление внутренних слоев роговицы. В этом случае на роговице остаются шрамы, которые в случае появления на зрительной оси могут снижать остроту зрения.
Вирусный кератит. Вызывается вирусами, в 70% вирусом герпеса.
Герпетический кератит. Возникает в результате заражения вирусом простого герпеса или герпесом Зостера (Herpes Zoster). После герпетического кератита часто остаются так называемые "дендритные язвы", ] заболевание может носить рецидивирующий характер. Герпетический кератит может быть поверхностным или глубоким. Поверхностная форма имеет вид точечных помутнений, протекает без выраженной клиники — такая форма встречается редко. Глубокие формы захватывают внутренние слои роговицы, сопровождаются обширной язвой и формированием грубого бельма.
Онхоцеркозный кератит. В развитии онхоцеркозного кератита ведущую роль играют аллергические реакции. Различают поражения переднего и заднего отделов глаз. Экссудативно-пролиферативный процесс заканчивается склерозом оболочек глаз. Ранним признаком онхоцеркозного кератита является конъюнктивально-роговичный синдром: зуд, слезотечение, светобоязнь, блефароспазм. Характерны гиперемия и отек конъюнктивы с образованием валика вокруг лимба (лимбит). Часто это заболевание приводит к значительному снижению зрения или слепоте.
Фотокератит - воспаление роговицы, возникающее вследствие ожога роговицы и конъюнктивы в результате интенсивного воздействия ультрафиолетового излучения (естественного - при долгом пребывании на солнце, или искусственного - от сварочного аппарата).
- светобоязнь
- слезотечение
- покраснение слизистой оболочки век, глазного яблока
- ощущение инородного тела в глазу.
При поражении роговицы часто возникает блефароспазм (судорожное сжатие век). При обследовании обнаруживается нарушение блеска и гладкости поверхности роговицы, снижение чувствительности роговицы.
Лечение поверхностного кератита. Прежде всего необходимо вовремя лечить воспалительные заболевания век и конъюнктивы. Назначается закапывание в глаза растворов антибиотиков (пенициллин, эритромицин, макситрол, гентамицин) и сульфаниламидных (сульфацил-натрий, норсульфазол) препаратов и закладывание мазей с антибиотиками.
В клинике офтальмологии Национального медико-хирургического центра выполняются им. Н.И.Пирогова разработаны и выполняются лечебные эксимерлазерные операции при кератитах различной этиологии по специально разработанным авторским технологиям.
Гнойная язва роговицы
Гнойная язва роговицы - возникает после микротравмы роговицы. В месте травмы возникает уплотнение белого цвета, иногда с зеленым оттенком. В процесс вовлекаются радужка и ресничное тело, результатом чего бывает накопление жидкости в переднем отделе глаза, которое видно через радужку. Инфильтрат постепенно увеличивается в размерах и при неблагоприятных условиях роговица может разрушиться и инфекция проникает внутрь глаза. Но чаще всего процесс постепенно затихает, на месте язвы образуется помутнение (бельмо).
Лечение гнойной язвы роговицы заключается в назначении антибиотиков с учетом чувствительности микроорганизмов, вызвавших воспаление. Применяются лазерные и хирургические методы лечения. В клинике офтальмологии Национального медико-хирургического центра выполняются им. Н.И.Пирогова разработаны и выполняются по специально разработанным авторским технологиям лечебные эксимерлазерные операции при язвенных формах кератитов различной этиологии.
Ползучая язва роговицы возникает чаще всего после поверхностных травм роговицы мелкими инородными телами. Развитию процесса способствует дакриоцистит (гнойное воспаление слезного мешка). Течение обычно тяжелое. При отсутствии своевременного лечения возможны осложнения вплоть до прободения роговицы.
Грибковые поражения роговицы
Грибковые воспалительные поражения роговицы иначе называются кератомикозы. Они возникают при повреждении роговицы предметами которые могут иметь на своей поверхности грибки или их споры. Это сено, солома, льняная труха, злаковые, сухие листья, кора деревьев. Попадают в роговицу обычно грибы двух видов: белые – кандиды и серые- плесневые грибы. На поверхности роговицы возникает белое или серое помутнение и уплотнение. Особенность этого уплотнения в его крошкообразной консистенции. Пациенты болеют длительно. После болезни на роговице остается выраженное помутнение – бельмо. Заболевание сопровождается выраженным корнеальным синдромом, болью и смешанной гиперемией глаза. При этом типе кератита изъязвляются, как правило, как поверхностные, так и глубокие слои роговицы, вплоть до ее перфорации. В воспалительный процесс нередко вовлекается сосудистая оболочка. Часто грибковые кератиты приводят к появлению бельма и существенному снижению зрения.
Лечение грибкового поражения роговицы. Инфильтрат с грибками и некротизированной тканью роговицы необходимо удалить специальной ложечкой. Затем назначается закапывание в глаз противогрибковых капель (амфотерицин, акромицин, гризеофульвин, нистатин), кроме того эти же препараты назначаются внутрь. Активный подход к лечению грибковых кератитов предусматривает применение лазерных и микрохирургических методов лечения. В клинике офтальмологии Национального медико-хирургического центра выполняются им. Н.И.Пирогова разработаны и выполняются по специально разработанным авторским технологиям лечебные эксимерлазерные операции при грибковых поражениях роговицы различной этиологии.
ЭНДОТЕЛИАЛЬНАЯ ДИСТРОФИЯ РОГОВИЦЫ
Эндотелиальная дистрофия роговицы (дистрофия Фукса) - это наследственное заболевание, которое поражает самый внутренний слой роговицы - эндотелий. Эндотелий работает в роговице как насос, постоянно откачивая из толщи роговицы жидкость, которая попадает туда под действием нормального внутриглазного давления. Избыточная жидкость в роговице снижает ее прозрачность вплоть до состояния, когда роговица становится похожей на матовое стекло. Пациенты постепенно теряют эндотелиальные клетки по мере прогрессирования дистрофии. Дело в том, что эндотелиальные клетки не делятся, и их количество постоянно уменьшается. Оставшиеся клетки занимают освободившуюся площадь большим распластыванием. До поры до времени состояние компенсируется усиленной работой оставшихся клеток. Но со временем насосная система становится менее эффективной, вызывая отек роговицы, ее помутнение и, в конечном итоге, снижение зрения. На ранних стадиях заболевания пациенты отмечают засветы и повышенную непереносимость света. Постепенно зрение может ухудшаться в утренние часы, сколько-то восстанавливаясь к вечеру. Это объясняется тем, что во время ночного сна нет испарения влаги с поверхности роговицы, и влага накапливается в роговице. При открытых веках днем включается и этот механизм выведения жидкости из роговицы, и баланс смещается ближе к нормальному состоянию. Понятно, что по мере гибели новых эндотелиальных клеток зрение постоянно остается сниженным. Эндотелиальная дистрофия Фукса поражает оба глаза и несколько чаще встречается среди женщин. Обычно она проявляется в 30–40 лет и постепенно прогрессирует. Если зрение ухудшается настолько, что пациент теряет способность самостоятельно обслуживать себя, возникают показания для пересадки роговицы.
- Расплывчатое зрение, которое часто бывает хуже после сна.
- Непостоянная острота зрения.
- Ослепление (засвет) при взгляде на источник света.
- Непереносимость яркого света.
- Чувство песка в глазах.
Диагностика
Эндотелиальная дистрофия обнаруживается при обследовании глаза за щелевой лампой. Кроме того, применяется ультразвуковая пахиметрия для оценки толщины роговицы и выраженности ее отека. Четкое изображение эндотелия и возможность определить плотность клеток на единицу площади, их средний размер дает эндотелиальная микроскопия.
Лечение
Медикаментозными средствами нельзя добиться излечения от этого заболевания. Растворы с высокой осмолярностью, т.е. способностью притягивать воду, помогают обезводить роговицу и временно улучшить зрение. Пересадка роговицы при удачном исходе может дать хороший результат. Но из-за относительно высокого риска осложнений, связанных с операцией, она, как правило, назначается при остроте зрения менее 0,1. При наличии выраженного роговичного синдрома и болей показано проведение с лечебной целью эксимерлазерной эпителиэктомии и поверхностной кератоэктомии. Данные операции разработаны и выполняются с применением авторских технологий в клинике офтальмологии Национального медико-хирургического центра им. Н.И.Пирогова.
-
— круглосуточно. — понедельник-пятница, с 08:00 до 21:00; суббота, с 09:00 до 18:00; воскресенье, с 09:00 до 18:00.
В летний период: понедельник-пятница, с 08:00 до 21:00; суббота, с 09:00 до 18:00; воскресенье, с 09:00 до 15:00.
В летний период: понедельник-пятница, с 08:00 до 21:00; суббота, с 09:00 до 18:00; воскресенье, с 09:00 до 15:00.
Читайте также:

