Интермиттирующая лихорадка при малярии
Обновлено: 11.05.2024
Для цитирования: Астафьева Н.В., Петина Г.К., Бурчик М.А. и др. Особенности течения малярийной инфекции у детей. РМЖ. 2002;20:940.
Кафедра инфекционных болезней с курсом эпидемиологии МГМСУ,
М.А. Бурчик, О.В. Варейчук, Л.З. Мусина, Р.Н. Быкова
Городская клиническая инфекционная больница № 2, Москва
П о наблюдениям нашей клиники в последние годы увеличилось количество детей, больных малярией. К написанию этой статьи побудило большое число диагностических ошибок, допускаемых как на догоспитальном этапе, так и в детских клинических больницах, что свидетельствует об отсутствии настороженности в отношении малярийной инфекции и недостаточности знаний о ее клинических проявлениях.
В период с 1996 по 2001 гг. под нашим наблюдением находились 72 больных малярией ребенка в возрасте от 11 мес до 14 лет. Из них у 65 диагностирована малярия–vivax, у 6 малярия–falciparum, в одном случае – ovale (табл. 1). Диагноз устанавливали на основании клинико–эпидемиологических данных и выделения возбудителя в мазках крови.
Следует отметить, что в период с 1996 по 2000 г. малярия носила исключительно завозной характер. Заражение малярией–vivax происходило в Азербайджане, Грузии, Дагестане, Турции, Афганистане; малярией–falciparum – в Африке (Кения, Ангола, Замбия).
Среди 65 детей, больных малярией–vivax, у 48 диагностирована первичная малярия, у 15 – поздний рецидив, у 2–х – ранний рецидив. Рецидивы наблюдались лишь в случаях завозной малярии. Наблюдавшиеся в двух случаях ранние рецидивы развились через 1,5 и 2 мес после первичных атак у детей, леченных домашними средствами. Поздние рецидивы, отмеченные у 15 человек, развились через 8–10 мес после первичных атак у леченных только шизотропными средствами.
Первичная малярия–vivax у детей протекала по классическому типу и характеризовалась четко очерченными фазами малярийного пароксизма: озноб, жар, пот. У 28 детей в возрасте от 10 лет и старше, заболевших впервые, до появления малярийных пароксизмов наблюдалась продрома, продолжительностью в 2–3 дня. В течение этого времени температура была субфебрильной, беспокоили недомогание, слабость, ломота в теле. Затем возникали истинные пароксизмы малярии, у 38 человек они развивались в первой половине дня, около полудня (38), у 27 – вечером, но всегда в одно время, иногда с колебанием в 1 час. Пароксизм начинался с сильного озноба продолжительностью 15–60 мин., температура быстро достигала 39–41°С. Приступы лихорадки у 47 больных возникали через день, у 18 – ежедневно, но в любом случае лихорадка носила типичный интермиттирующий характер. Длительность лихорадки зависела от начала специфической терапии и колебалась от 6 до 49 дней. После назначения противомалярийных средств температура нормализовалась на 2–й день лечения. Во время приступа больные жаловались на головную боль (65), головокружение (15), повторную рвоту (39). У двух детей 11 мес и 3 лет на высоте лихорадки наблюдались кратковременные тонические судороги. У 15 детей до 4–х лет отмечался учащенный жидкий стул без патологических примесей и умеренная боль в животе, без определенной локализации.
Фаза жара продолжалась от 2 до 6 часов. Температура снижалась от критических до нормальных (39), а у старших детей (23) до субнормальных цифр. У 3–х больных в возрасте до трех лет по окончании пароксизма температура до нормальной не снижалась и лихорадка была ремиттирующей, а не перемежающейся. Окончание приступа сопровождалось обильной потливостью. Поскольку большинству заболевших детей (42) назначались жаропонижающие средства, то этому симптому ни родители, ни врач не придавали значения.
У подавляющего большинства детей (55) при поступлении выявляли гепатоспленомегалию. Отсутствие этого синдрома отмечено у 10 больных, госпитализированных в течение первых 5 дней болезни.
Картина периферической крови в сравнении с таковой у взрослых [1,2,4] характеризовалась быстрым развитием анемии. Так, значительное снижение гемоглобина у 13 детей отмечено уже через 2–3 приступа.
В 44 случаях анемия развивалась на второй неделе болезни и позже. У 22 детей содержание гемоглобина снижалось до 115–110 г/л, у 30 до 100–70 г/л, у 5 больных – до 62–60 г/л. В 8 случаях легкого течения болезни анемии не было.
У 13 детей в период пароксизма вместо характерной для малярии лейкопении [1,2,4] отмечен лейкоцитоз в пределах 10,0–15,5х109 г/л. В 2 случаях имела место значительная лейкопения: 2,3–2,5х109/л. Повышенная СОЭ в пределах 25–55 мм/ч отмечена в 30% случаев спустя 7–10 и более дней от начала болезни и коррелировала с анемией. У 3 больных выявлено незначительное повышение (26 мкмоль/л) свободной фракции билирубина.
Паразитемия, как правило, не превышала 5000 в 1 мкл, лишь в 2 случаях она достигала 50000 в 1 мкл.
Течение ранних и поздних рецидивов отличалось от первичной атаки наличием только перемежающейся лихорадки с возникновением приступов через день, более низкой температурой, менее выраженной интоксикацией в период приступа.
Течение малярии–vivax у 74% детей было средне–тяжелым, у 20% – легким, у 6% – тяжелым.
Критериями тяжести служили выраженность интоксикации, анемии, развитие осложнений.
Осложнения развились у 4 человек. У 3 из них (возраст: 2 г. 9 мес., 12 лет, 13 лет) в течение первых 5 дней болезни развился отек мозга (менингеальный синдром, судороги, частая рвота на фоне гипертермии). В 2 случаях в связи с подозрением на менингит производилась люмбальная пункция, изменений в ликворе не выявлено.
У одного ребенка развилась острая почечная недостаточность. Приводим это наблюдение.
Больной Л., 9 лет, московский школьник поступил 5.IX 2001 г. в ГИКБ № 2 на 23 день болезни с жалобами на повторяющиеся ознобы, приступы лихорадки, головную боль, слабость, плохой аппетит.
В период с 10.VI по 16.VIII отдыхал в Истринском районе Подмосковья, постоянно подвергался укусам комаров.
Заболел остро 14.VIII с потрясающего озноба, продолжавшегося около 1 часа, и последующего быстрого подъема температуры до 40°С. В дальнейшем ознобы и приступы лихорадки возникали ежедневно, начинались внезапно в середине дня (11 00 – 13 00 ). Беспокоили сильная головная боль, повторяющаяся рвота, слабость, отсутствие аппетита.
Высокая температура (39–40°С) держалась 6–8 часов, затем быстро снижалась, сопровождаясь обильным потоотделением. 17.VIII (4 день болезни) к описанным симптомам присоединилась боль в верхней половине живота. В тот же день был госпитализирован в клинику детских болезней с диагнозом острого гастрита. В стационаре на фоне продолжающихся ежедневных приступов лихорадки выявлены признаки острой почечной недостаточности: олигурия, азотемия (мочевина 39 ммоль/л – норма до 8,2, креатинин 460 мкмоль/л – норма до 110), метаболический ацидоз (ВЕ=–6). Проведены 5 сеансов гемодиализа, трансфузии свежезамороженной плазмы, курс лечения цефазолином в/в. С 9 дня болезни приступы ознобов и лихорадки стали возникать через 1 день, в 12–14 часов и продолжались в течение 6–7 часов.
К 15 дню диурез восстановился, азотемия уменьшилась, но перемежающаяся лихорадка сохранялась. Смена антибиотиков (цефаксон, аугментин и др.) эффекта не давала.
29.VIII (16 д.б.) выявлены анемия – Нв–90 г/л (при поступлении – 136 г/л), гепатоспленомегалия.
К 5.IX (23 д.б.) анемия усилилась, была выражена лейкопения. Ан. крови: Нв – 60 г/л, Нt – 18,7%, эр. – 2,33х10 12 /л, лейк. – 2,5х10 9 /л, тромб. – 57,5х10 9 /л, п. – 3, с. – 37, э. – 2, л. – 47, м. – 10, СОЭ – 25 мм/час. В мазке крови обнаружены Р.vivax – 14 в п/з (более 5 000 в 1 мкл).
В тот же день больной был переведен в ГИКБ № 2 с диагнозом: малярия–vivax, ОПН, стадия восстановления функции почек.
При поступлении в клинику 5.IX состояние тяжелое. Обращает на себя внимание резкая бледность кожи и видимых слизистых.
В 1400 5.IX во время осмотра у больного возник приступ озноба с последующим подъемом температуры до 41°С, рвота. Мальчик жаловался на сильную головную боль, слабость. В 19 00 температура быстро снизилась до 37°С, но головная боль и слабость сохранялись. Пульс 104 уд./мин, АД 105/70 мм рт.ст. Печень выступает из–под края реберной дуги на 3,5 см, селезенка плотная, увеличена значительно, пальпация ее болезненна. Мочится самостоятельно, моча светлая.
Учитывая наличие перемежающейся лихорадки, гепатоспленомегалии, анемии, лейкопении, обнаружение плазмодиев в мазке крови, диагностирована малярия–vivax.
5.IX назначен курс лечения делагилом по схеме: 1–й день – 250 мг х 2 р. в день, 2–й день – 250 мг х 1 р. в день, 3–й день – 250 мг х 1 р. в день. Через сутки от начала лечения, с 6.IX (24 д.б.) температура нормализовалась. В мазках крови обнаружены р.vivax, единичные в поле зрения. 7.IX (25 д.б.) паразиты не найдены. В дальнейшем при 3–х кратном контрольном исследовании крови плазмодии малярии не обнаружены.
Состояние мальчика улучшилось, уменьшилась слабость, прекратилась головная боль, но сохранялись гепатоспленомегалия и анемия.
Ан. крови на 25 д.б.: Нв – 62 г/л, эр. – 2,0х10 12 /л, тромб. – 56,0х10 9 /л, лейк. – 3,2х10 9 /л, п. – 3, с. – 41, л. – 43, м. – 13, СОЭ – 27 мм/час.
Биохимический ан. крови: общий белок – 64 г/л, мочевина – 7,1 ммоль/л, креатинин – 6,7 мкмоль/л, билирубин связанный – 0, свободный – 14,7 мкмоль/л.
Анализ мочи: отн. плотн. – 1005, белок – 0,03. В осадке: лейк. – 2–3 в п/з, эр. – 1–3, цил. – 0–2.
Через 7 дней пребывания в ГИКБ № 2 переведен для реабилитации в детское терапевтическое отделение в удовлетворительном состоянии.
В приведенном наблюдении клиническая картина болезни была классической: перемежающаяся лихорадка с характерными пароксизмами, выраженными тремя его фазами: озноб, жар, потливость, нарастающая анемия, лейкопения, гепатоспленомегалия.
Особенность случая заключается в ежедневных приступах малярии в первые две недели болезни и раннем развитии острой почечной недостаточности.
Своевременные диагностика и лечение вполне могли бы предотвратить развитие тяжелого осложнения и, безусловно, сократить продолжительность болезни.
Тропическая малярия
Тропическая малярия диагностирована у 6 детей в возрасте от 3–х до 13 лет. Характерными для этой формы малярии были лихорадка неправильного типа без выраженных периодов апирексии и учащенный жидкий стул с первого дня болезни, отмеченные у 5 человек.
Как и у больных малярией–vivax, постоянными симптомами были головная боль, рвота, анорексия, слабость. Увеличение печени наблюдалось у всех пациентов, но спленомегалия – только у 3–х, что, возможно, обусловлено ранней специфической терапией.
Изменения в периферической крови не отличались от таковых при малярии–vivax и описанных ранее [3].
Течение болезни в 5 случаях расценено, как средне–тяжелое, в 1 – тяжелое (у ребенка 3–х лет на 3–й день болезни развился отек мозга, проявившийся сильной головной болью, неукротимой рвотой, менингеальным синдромом, судорогами). В течение суток больной находился в реанимационном отделении. В мазках крови были обнаружены Р. falciparum только в стадии кольца, 15000 в 1 мкл. Через двое суток специфической и патогенетической терапии состояние ребенка улучшилось до удовлетворительного. На 5–й день лечения (вначале делагилом, затем лариамом) паразиты в крови не обнаружены.
Малярия–ovale (заражение в Анголе), наблюдавшаяся у мальчика 7 лет, протекла, подобно малярии–vivax, в средне–тяжелой форме.
Специфическое лечение
Специфическое лечение больных малярией начинали немедленно после установления диагноза.
В случаях малярии–vivax назначили делагил (хлорохин) перорально по схеме, рекомендованной ВОЗ (1980) и принятой в нашей стране, в соответствующей возрастной дозировке. Курс лечения в 3–5 дней обеспечивал ликвидацию эритроцитарных форм паразитов. В дальнейшем проводился двухнедельный курс противорецидивного лечения примахином или примаквином, также в возрастной дозировке.
Для лечения больных тропической малярией, заразившихся в Анголе и Замбии, использовали фансидар, лариам и арзумакс (2 мг/кг). В случаях тяжелого течения проводилась интенсивная патогенетическая терапия.
Малярия–vivax у детей в большинстве случаев имеет все характерные клинические симптомы и должна быть заподозрена при наличии лихорадочных пароксизмов, интермиттирующего характера лихорадки, гепатоспленомегалии, лейкопении. Лейкоцитоз у детей не исключает малярию.
Отек мозга – нередкое осложнение при малярийной инфекции у детей, может развиться при умеренной паразитемии и в случаях тропической малярии и vivax.
Своевременные диагностика и специфическая терапия сокращают продолжительность болезни и предупреждают развитие тяжелых осложнений.
Типы лихорадки - характеристика, примеры
Описано 4 типа лихорадки: интермиттирующая, ремиттирующая, постоянная и возвратная. Определение типа лихорадки лишь иногда оказывает помощь в установлении диагноза. Чрезмерное использование жаропонижающих средств маскирует или искажает типы лихорадки.
Типы лихорадки
| Тип | Характеристика | Примеры* |
| Интермиттирующая | Температура нормализуется один или несколько раз в день | Гнойная инфекция, абсцессы, лимфомы, туберкулез, ювенильный ревматоидный артрит |
| Ремиттирующая | Температура колеблется, но не возвращается к норме | Большинство вирусных и многие бактериальные инфекции |
| Постоянная | Температура постоянно увеличена с небольшими колебаниями | Брюшной тиф, сыпной тиф |
| Возвратная | Безлихорадочные периоды длительностью один и более дней между приступами лихорадки | Малярия, болезнь содоку**, инфекция Borrelia, болезнь Ходжкина (лимфогранулематоз) |
** Инфекции, вызванные Spirillum minus или Streptobacillus moniliformis.
1. Интермиттирующая лихорадка характеризуется падением температуры до нормального уровня по крайней мере один раз в сутки. Нередко такая лихорадка следует за нормальными суточными колебаниями температуры, будучи наиболее низкой по утрам и наиболее высокой по вечерам. Если пик лихорадки особенно высок, то речь идет о гектической или септической лихорадке.
Интермиттирующая лихорадка характерна для гнойных бактериальных инфекций, но нередко отмечается и при туберкулезе, и лимфомах.
2. При ремиттирующей лихорадке температура колеблется, но не возвращается к нормальной. Это наиболее распространенный тип лихорадки.
3. Постоянная лихорадка характеризуется стойким повышением температуры тела с небольшими ее колебаниями или без них. Она отмечается при сыпном и брюшном тифе.
4. Возвратный тип лихорадки наблюдается при малярии, лихорадке содоку и инфекции, вызванной Borrelia (возвратная лихорадка). Если период нормальной температуры является относительно длительным (2 нед или более), то такая лихорадка называется лихорадкой Пеля—Эбштейна. Она характерна для лимфогранулематоза.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Клиника Р. vivax-малярии. Особенности P. ovale-малярии
Р. vivax-малярия (трехдневная малярия) относится к доброкачественным видам малярийной инвазии и в большинстве случаев не сопровождается тяжелыми осложнениями.
Инкубационный период продолжается от 10-21 дня (при инвазии тахизоитами) до 6-14 мес (при инвазии гипнозоитами).

После 2-3 температурных пароксизмов отчетливо выявляются увеличенные печень и селезенка, пальпация последней чувствительна, консистенция эластичная В течение 2-й и особенно 3-й недели болезни становятся заметными анемия, субиктеричность склер и нередко желтушность кожи. Температура тела достигает максимума на 3-5-й день болезни, в дальнейшем интенсивность лихорадки уменьшается и приступы постепенно угасают, размеры печени и селезенки уменьшаются. Однако у нелеченных больных спустя 2 нед -2 мес вновь возникают лихорадочные пароксизмы, характеризующиеся синхронной и стадийно развивающейся лихорадкой, ранним выявлением увеличения печени и селезенки, анемией и умеренно выраженным токсическим синдромом (ранние рецидивы).
После завершения периода поздних рецидивов обычно наступает выздоровление. Общая продолжительность болезни составляет от 1,5-2 до 3-4 лет (редко до 8 лет).
P. ovale-малярия по многим клинико-патогенетическим признакам сходна с P. vivax-малярией. Инкубационный период продолжается 11-16 дней. Заболевание обычно протекает доброкачественно, начинается без выраженного продрома. Приступы лихорадки возникают преимущественно во второй половине дня, развиваются с умеренно выраженным токсическим синдромом, медленно прогрессирующей гепатоспленомегалией при относительно невысоком уровне паразитемии. Рецидивы болезни протекают с небольшим числом приступов лихорадки. Общая продолжительность болезни составляет 2-4 года (в отдельных случаях до 8 лет).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Малярия – трансмиссивная протозойная инфекция, вызываемая патогенными простейшими рода Plasmodium и характеризующаяся приступообразным, рецидивирующим течением. Специфическими симптомами малярии служат повторные приступы лихорадки, гепатоспленомегалия, анемия. В течении лихорадочных приступов у больных малярией четко прослеживаются сменяющие друг друга стадии озноба, жара и пота. Диагноз малярии подтверждается при обнаружении малярийного плазмодия в мазке или толстой капле крови, а также результатами серологической диагностики. Для этиотропной терапии малярии используются специальные противопротозойные препараты (хинин и его аналоги).
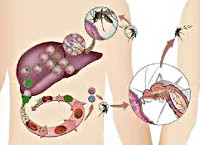
Общие сведения
Малярия (перемежающаяся лихорадка, болотная лихорадка) – группа паразитарных заболеваний человека, возбудителями которых выступают различные виды малярийного плазмодия, поражающего преимущественно эритроциты крови и ретикулоэндотелиальную систему. Малярия протекает с лихорадочными пароксизмами, гепатолиенальным и анемическим синдромом. Малярия широко распространена в странах Экваториальной Африки, Юго-Восточной Азии, Океании, Центральной и Южной Америки. Ежегодно в мире регистрируется 350-500 млн. новых инвазий и порядка 1,3-3 млн. летальных исходов от малярии. Высокая заболеваемость малярией в мире объясняется развитием резистентности плазмодиев к специфической терапии, а переносчиков протозойной инфекции – к действию инсектицидов. В связи с увеличением миграционных и туристических потоков завозные случаи малярии все чаще встречаются на территории Европы, в т. ч. в России.

Причины малярии
Малярию вызывают паразитические простейшие, принадлежащие к классу споровиков, роду Plasmodium (малярийные плазмодии). Заболевание человека вызывают 4 вида плазмодиев: P. Vivax (возбудитель трехдневной малярии), P. Malariae (возбудитель четырехдневной малярии), P.falciparum (возбудитель тропической малярии) и P. Ovale (возбудитель овале-малярии, сходной с трехдневной).
Малярийные плазмодии проходят сложный жизненный цикл, включающий бесполое развитие (шизогонию) в организме промежуточного хозяина - человека и половое развитие (спорогонию) в организме главного хозяина - самок комаров Anopheles. Инфицирование комаров происходит при укусах человека, больного малярией или паразитоносителя. При кровососании в желудок комара попадают мужские и женские половые клетки плазмодиев (микро-и макрогаметоциты); здесь происходит их оплодотворение с образованием зиготы, а затем ооцисты. В результате многократного деления ооциста превращается в инвазионные формы плазмодиев - спорозоиты, которые проникают в слюнные железы комара и могут там находиться в течение 2-х месяцев.
Инфицирование человека происходит при укусе инвазированной самкой комара, со слюной которой в кровь промежуточного хозяина проникают спорозоиты. В организме человека возбудитель малярии проходит тканевую и эритроцитарную фазы своего бесполого развития. Тканевая фаза (экзоэритроцитарная шизогония) протекает в гепатоцитах и тканевых макрофагах, где спорозоиты последовательно трансформируются в тканевые трофозоиты, шизонты и мерозоиты. По окончании этой фазы мерозоиты проникают в эритроциты крови, где протекает эритроцитарная фаза шизогонии. В клетках крови мерозоиты превращается в трофозоиты, а затем в шизонты, из которых в результате деления вновь образуются мерозоиты. В конце такого цикла эритроциты разрушаются, а высвободившиеся мерозоиты внедряются в новые эритроциты, где цикл превращений повторяется вновь. В результате 3-4-х эритроцитарных циклов, образуются гаметоциты – незрелые мужские и женские половые клетки, дальнейшее (половое) развитие которых протекает в организме самки комара Anopheles.
Учитывая особенности развития плазмодия, становится очевидным, что основным путем передачи малярии от человека человеку является трансмиссивный, реализуемый посредством укусов самками комара рода Anopheles. Вместе с тем, возможна трансплацентарная передача инфекции во время беременности, а также парентеральное заражение при переливании донорской крови, взятой от паразитоносителей. В эндемических очагах к малярии в большей степени восприимчивы дети и приезжие. Пик заболеваемости малярией совпадает с сезоном активности комаров и приходится на летне-осеннее время.
Пароксизмальный характер лихорадочных приступов при малярии связан с эритроцитарной фазой развития малярийного плазмодия. Развитие лихорадки совпадает с распадом эритроцитов, высвобождением в кровь мерозоитов и продуктов их обмена. Чужеродные для организма субстанции оказывают общетоксическое воздействие, вызывая пирогенную реакцию, а также гиперплазию лимфоидных и ретикулоэндотелиальных элементов печени и селезенки, приводя к увеличению этих органов. Гемолитическая анемия при малярии является следствием распада эритроцитов.
Симптомы малярии
В течении малярии выделяют инкубационный период, период первичных острых проявлений, вторичный латентный период и период рецидивов. Инкубационный период при трехдневной малярии и овале-малярии длится 1-3 недели, при четырехдневной - 2-5 недель, при тропической - около 2-х недель. Типичными клиническими синдромами для всех форм малярии служат лихорадочный, гепатолиенальный и анемический.
Через 1-2 часа фаза озноба сменяется жаром, что совпадает с повышением температуры тела до 40-41 °С. Возникают гиперемия, гипертермия, сухость кожи, инъекция склер, жажда, увеличение печени и селезенки. Может отмечаться возбуждение, бред, судороги, потеря сознания. На высоком уровне температура может удерживаться до 5-8 и более часов, после чего происходит профузное потоотделение, резкое снижение температуры тела до нормального уровня, что знаменует собой окончание приступа лихорадки при малярии. При трехдневной малярии приступы повторяются каждый 3-й день, при четырехдневной – каждый 4-й день и т. д. К 2-3-й неделе развивается гемолитическая анемия, появляется субиктеричность кожи и склер при нормальной окраске мочи и кала.
Своевременное лечение позволяет остановить развитие малярии после 1-2 приступов. Без специфической терапии продолжительность трехдневной малярии составляет около 2 лет, тропической - около 1 года, овале-малярии - 3-4 года. В этом случае после 10-14 пароксизмов инфекция переходит в латентную стадию, которая может длиться от нескольких недель до 1 года и дольше. Обычно через 2-3 месяца видимого благополучия развиваются ранние рецидивы малярии, которые протекают так же, как острые проявления болезни. Поздние рецидивы возникают через 5-9 месяцев - в этот период приступы имеют более легкое течение.
Осложнения малярии
Тяжелыми, порой жизнеугрожающими осложнениями малярии могут служить малярийная кома, малярийный алгид, разрыв селезенки, отек мозга, ОПН, ДВС-синдром, психические нарушения. Малярийной комой чаще всего осложняется течение тропической малярии. Развитие комы связано с нарушениями микроциркуляции головного мозга в результате образования паразитарных тромбов, состоящих из эритроцитов, зараженных шизонтами. В течении малярийной комы выделяют периоды сомноленции (сонливость, адинамия), сопора (резкая заторможенность, снижение рефлексов) и глубокой комы (отсутствие сознания и рефлексов). Летальный исход при возникновении данного осложнения наступает в 96-98% случаев.
Малярийный алгид сопровождается развитием коллаптоидного состояния с артериальной гипотонией, нитевидным пульсом, гипотермией, снижением сухожильных рефлексов, бледностью кожных покровов, холодным потом. Нередко возникают поносы и явления дегидратации. Признаки разрыва селезенки при малярии возникают спонтанно и включают в себя кинжальную боль в животе с иррадиацией в левое плечо и лопатку, резкую бледность, холодный пот, снижение АД, тахикардию, нитевидный пульс. По данным УЗИ выявляется свободная жидкость в брюшной полости. При отсутствии экстренного оперативного вмешательства быстро наступает смерть от острой кровопотери и гиповолемического шока.
Отек мозга развивается при злокачественной, молниеносной форме трехдневной малярии, чаще у детей-дошкольников и подростков. Возникает на высоте лихорадочного пароксизма и характеризуется сильной головной болью, судорогами с потерей сознания, выделением пены изо рта и скорой гибелью пациента. Развитие острой почечной недостаточности при малярии связано с массивным внутрисосудистым гемолизом эритроцитов, нарушением почечного кровообращения, интенсивной гемоглобинурией. Обычно является исходом гемоглобинурийной лихорадки. Специфическим осложнением тропической малярии выступают психические расстройства, включающие в себя психомоторное возбуждение, бред, галлюцинации и т. д.
Диагностика малярии
Фундамент клинической диагностики малярии составляет триада признаков: приступообразная интермиттирующая лихорадка, повторяющаяся каждые 48 или 72 часов, гепатоспленомегалия, гемолитическая анемия. Одновременно выясняется факт посещения больным эндемичных регионов, перенесенных гемотрансфузий и парентеральных вмешательств в течение последних 2-3-х месяцев.
Специфическим лабораторным методом диагностики малярии служит микроскопия толстой капли крови, позволяющая обнаружить наличие и количество паразитов. Качественную идентификацию вида плазмодия и стадию шизогонии проводят путем исследования на малярийный плазмодий мазка крови. Забор крови лучше производить на высоте лихорадочного приступа. Вспомогательную роль в выявлении малярии играют серологические методы – РИФ, РФА, РНГА. В плане дифференциальной диагностике наибольшее значение имеет исключение у лихорадящего больного бруцеллеза, возвратного тифа, лейшманиоза, сепсиса, туберкулеза, менингоэнцефалита, гемолитической желтухи, цирроза печени, лейкоза и др.
Лечение малярии
Больные с подозрением на малярию госпитализируются в инфекционный стационар с назначением строгого постельного режима, обильного питья, инфузионной терапии, общеукрепляющего и симптоматического лечения. При необходимости больным проводится гемосорбция и гемодиализ.
Первоначально для специфической химиотерапии малярии использовался хинин, выделенный из коры хинного дерева. В настоящее время создано большое количество синтетических препаратов, однако из-за быстрого развития резистентности паразитов к синтетическим лекарствам, хинин до сих пор не утратил своей актуальности. В зависимости от оказываемого действия противомалярийные препараты делятся на тканевые шизонтоциды, воздействующие на тканевые формы малярийного плазмодия (хиноцид, примахин) и гематоциды, воздействующие на эритоцитарные формы возбудителя (хлорохин, пириметамин, мепакрин, хинин и др.). Они назначаются в различных сочетаниях и по определенной схеме в зависимости от формы и тяжести течения малярии. Так, при трехдневной малярии обычно проводится 3-дневный курс лечения хлорохином, затем 10-дневный прием примахина или хиноцида для уничтожения тканевых форм паразита. Возможны и другие схемы противомалярийной терапии.
Прогноз и профилактика малярии
Своевременная и правильная терапия малярии приводит к быстрому купированию клинических проявлений. Летальные исходы при проведении лечения возникают примерно в 1% случаев, как правило, при осложненных формах тропической малярии.
Профилактика малярии проводится в двух направлениях: уничтожение комаров-переносчиков возбудителей и индивидуальная защита. Первое направление включает обработку территорий инсектицидами. Второе - использование средств индивидуальной защиты (кремов, лосьонов, противомоскитных сеток), проведение специфической химиопрофилактики лицам, совершающим поездки в районы, неблагополучные по малярии. С целью раннего выявления больных и паразитоносителей всем пациентам с лихорадкой неясного генеза должна проводиться микроскопия крови на малярию.
Читайте также:

