Кто когда изобрел лекарство от туберкулеза
Обновлено: 25.04.2024
Туберкулез сопровождает человечество на протяжении тысячелетий. Характерные для него изменения тканей обнаруживаются в человеческих останках, относящихся примерно к 5000 году до нашей эры (период неолита), и в египетских мумиях. В Древней Греции болезнь называли фтизой, этимология этого слова указывает на истощение. В таком же написании название перекочевало и в английский язык (phthisis), а в России было дословно переведено как чахотка. Именно греческий вариант наименования заболевания закрепился в названии раздела клинической медицины, занимающегося изучением, диагностикой, лечением и профилактикой туберкулеза, — фтизиатрии.
Безусловно, далеко не все чахоточные больные древности, Средневековья и даже XIX века болели именно туберкулезом. До открытия возбудителя и точных диагностических методов чахоткой называли целый ряд заболеваний — от пневмонии и катара (устаревшее название бронхита) до нейросифилиса. Однако сохранившиеся записи анамнезов и труды медиков, начиная с Гиппократа и безымянных ученых Древнего Китая, позволяют судить, что пораженность туберкулезом во все времена была обширной, а с развитием цивилизаций и возвышением городов только росла. По разным данным, сегодня треть населения планеты инфицирована палочкой Коха — возбудителем туберкулеза, а новые случаи заражения происходят каждую секунду. От туберкулеза продолжают умирать до пяти тысяч человек ежедневно.
Чахотка, золотуха, короли-целители и слепые щенки
В трудах Гиппократа, Галлена и Авиценны сохранились описания острых и хронических заболеваний легких с такими проявлениями, как легочные кровотечения, сильный кашель с мокротой и кровохарканьем, истощение организма и упадок сил, обширная интоксикация. Именно Гиппократ ввел в медицинскую практику аускультации, то есть прослушивание, грудной клетки: врачу предписывалось приложить ухо к груди пациента и внимательно прислушаться на вдохе, выдохе и на задержанном дыхании. Посторонние шумы и хрипы сигнализировали о болезни.
Еще в древности многие догадывались о заразности чахотки, но не всегда правильно понимали механизм ее передачи. Иногда полагали, что болезнь передается по наследству, в связи с чем в некоторых странах (например, в Индии) запрещали чахоточным вступать в брак. Однако еще Аристотель предположил, что некое болезнетворное начало витает в воздухе вокруг больного чахоткой. В Древней Персии больных с подозрением на чахотку изолировали от здоровых людей.
по теме

Лечение
"Дышите — не дышите": Что нужно знать о туберкулезе?
Дети чаще всего заражались туберкулезом через некипяченое коровье молоко, в основном со смертельным исходом, взрослые — друг от друга. Чем теснее и скученнее люди жили, тем сильнее была пораженность туберкулезом. Легочная форма выкашивала целые монастыри и была в основном городской болезнью, хотя встречалась и в деревнях. При этом о наличии микробов никто не подозревал, а инфекционных больных, в том числе и с туберкулезом, в госпиталях и богадельнях могли укладывать в одну постель со здоровыми людьми, лишь помогая болезни распространяться.
Средневековые английские манускрипты оставили немало занимательных (и абсолютно бесполезных) способов лечения чахотки и золотухи. Среди них — питье женского молока, которое требовалось высасывать прямо из груди кормилицы, а также ванны в отваре из слепых щенков с предусмотрительно удаленными внутренностями.
Со временем человечество накапливало знания и училось точнее дифференцировать заболевания. Венецианский врач Джироламо Фракасторо уже в 1540 году главным источником передачи чахотки называл больного человека, кашляющего с мокротой, и предметы обихода, с которыми он соприкасался. Чем чаще звучали заявления о заразности чахотки, тем сильнее ощущалась необходимость в санитарных мерах.
Испания стала первой страной, издавшей закон об обязательной регистрации чахоточных больных. Это произошло в 1751 году. Вслед за ней подобные законы приняли Италия и Португалия. Больных предписывалось госпитализировать изолированно от пациентов с другими заболеваниями, а их жилища подвергать дезинфекции, уничтожая при этом одежду и предметы обихода.
Бацилла Коха, Х-лучи и туберкулиновая проба
Прорыв в понимании природы туберкулеза произошел в XIX веке. Этому во многом способствовало повсеместное разрешение на вскрытие трупов и появление микроскопов. В 1819 году французский исследователь Рене-Теофиль Лаэннек описал туберкулезный бугорок, или гранулему, а также казеозный некроз, то есть отмершую легочную ткань. Эти два проявления стали основными признаками туберкулеза, тогда же получившего свое современное название — от латинского Tuberculum (бугорок). Вскоре чахотку стали по-другому называть бугорчаткой.
по теме

Лечение
Как победить туберкулез: репортаж из Житомира
Теперь, когда инфекционная природа туберкулеза не вызывала более сомнений, предстояло найти вакцину. И она появилась лишь спустя 36 лет — в 1918 году французские ученые Кальметт и Герен открыли противотуберкулезную вакцину БЦЖ, а первую прививку сделали через три года — новорожденному. И по сей день БЦЖ остается единственной доступной противотуберкулезной вакциной, по-прежнему обязательной во многих странах, в том числе в России.
И тем не менее 36 лет, прошедшие между обнаружением возбудителя и открытием действенной вакцины, были потрачены не напрасно. За это время зародилась и усовершенствовалась массовая диагностика туберкулеза. В 1907 году австрийский педиатр Клеменс Пирке разработал накожную туберкулиновую пробу, попутно введя в медицину понятие аллергии. Француз Шарль Манту предложил более действенную внутрикожную, или подкожную, реакцию. Его метод позднее доработал немец Феликс Мендель. Проба Манту на протяжении целого столетия оставалась основным методом диагностики туберкулеза у детей и лишь сравнительно недавно стала уступать позиции более современному диаскин-тесту.
В 1985 году немецкий физик-экспериментатор Вильгельм Рентген открыл X-лучи, за что и был удостоен Нобелевской премии в 1901. А уже через год после открытия Рентгена, в 1986 году, итальянские ученые Бателли и Карбассо предложили использовать рентгенологическую методику для диагностики туберкулеза легких и костей. До сих пор усовершенствованная методика флюорографии остается основным способом массовой диагностики туберкулеза у взрослых.
Несчастная любовь, викторианская мода и война с усами
Внешность Дюплесси — практически эталон так называемой викторианской моды, сложившейся под большим влиянием чахотки, что свела в могилы в XIX веке едва ли не четверть взрослого населения Европы. Именно в викторианскую эпоху произошла романтизация туберкулеза, отразившаяся в последующих произведениях искусства, в основном в живописи и литературе. Бледная кожа, нездоровый румянец, худоба, хрупкость и истощенность были верными признаками чахотки, которые имитировали даже те, кому удалось избежать заражения.

Женский костюм викторианской эпохи.
Однако в конце XIX — начале XX века чахоточная мода стала сходить на нет, в том числе под натиском медицинского знания. Вредными были признаны корсеты, затруднявшие дыхание, а длинные юбки со шлейфом, поднимавшие за собой пыль и разносившие по помещениям бациллы, в том числе туберкулезные, стали исчезать из гардеробов. Война с инфекциями затронула и мужскую моду — так, рассадниками бацилл назывались бороды и усы, что заставило врачей, в частности хирургов, массово избавляться от растительности на лице.
Помимо череды изменений, которые туберкулез привнес в моду, и чахотки, на долгие годы закрепившейся в искусстве в качестве синонима трагической судьбы, палочка Коха в XX веке вызвала и более значимые изменения в обществе. Например, расселение по американскому Западу. Несмотря на открытие бациллы и путей ее передачи, теория миазмов все еще была глубоко укоренена в сознании многих людей. И когда нью-йоркский врач Эдвард Трюдо, больной туберкулезом, распространил слух, что чахотка отступает при смене обстановки, в частности при переезде на территорию с более свежим воздухом, тысячи американцев стали переселяться на Запад.

Советские врачи проводят вакцинацию в Монголии, 30-е годы XX века.
Что связывает Венеру Боттичелли, Чехова и Вивьен Ли?
До открытия в 1944 году стрептомицина, первого эффективного противотуберкулезного антибиотика, основные усилия прикладывались к общему укреплению организма больных. Помимо уже упомянутых санаториев, в которых главная ставка делалась на целебный климат и свежий воздух, чахоточных больных старались усиленно кормить, в том числе животными жирами, а также предписывали чередование отдыха и физических упражнений. Чудодейственными считались молоко и жирные молочные продукты — масло и сливки. Использовавшийся в диагностических туберкулезных пробах туберкулин также пытались применять в качестве лекарства, но безуспешно.

19 октября 1943 года был выделен стрептомицин - первое эффективное лекарство от туберкулёза.

Не прошло и 10 лет, как эту победу вознаградили Нобелевской премией – но присудили её не тому, кто получил антибиотик, и не тому, кто начал им лечить.
Золман из Одессы
Лауреат этой премии не был ни врачом, ни физиологом. Он был воплощением американской мечты. Зельман Ваксман, эмигрант, сошедший с парохода без копейки в кармане, стал богат и знаменит на весь мир.
Зельманом он тоже стал в Америке. На родине, в местечке Новая Прилука под Винницей, его звали Золман Яковлевич. Уехал он из Российской империи в 1910 году. Не от погромов уезжал, и не от охранки, а оттого, что после смерти матери не желал смотреть на родные места.
Случилось всё скоропостижно. 20-летний Золман жил в Одессе с компанией весёлых друзей-земляков, готовился поступать в университет. Все они были влюблены в красавицу Машу, каждый сделал ей предложение. И вдруг телеграмма: матери очень плохо. Земский доктор диагностировал кишечную непроходимость. Нужен хирургический стационар. Была ужасная ночь в поезде до Киева, где врачи оперировать отказались – слишком поздно привезли, и вообще это неизлечимо. Две недели мать умирала в муках на глазах у Золмана. Похоронив её и поставив на могиле памятник, он сел в поезд, идущий за границу.
Удивительный мир бактерий
Поначалу жил в Нью-Джерси на ферме своих дальних родственников. Ваксман хотел стать врачом и подал документы в Колумбийский университет. Но если в Одессе ему было трудно поступить из-за квоты на инородцев, то здесь просто не хватало денег. Бесплатно жить на ферме и учиться Ваксман мог только в расположенном поблизости Ратгеровском сельскохозяйственном колледже. Там была специальность микробиология – сравнительно близко к медицине, что примиряло Зельмана с судьбой.
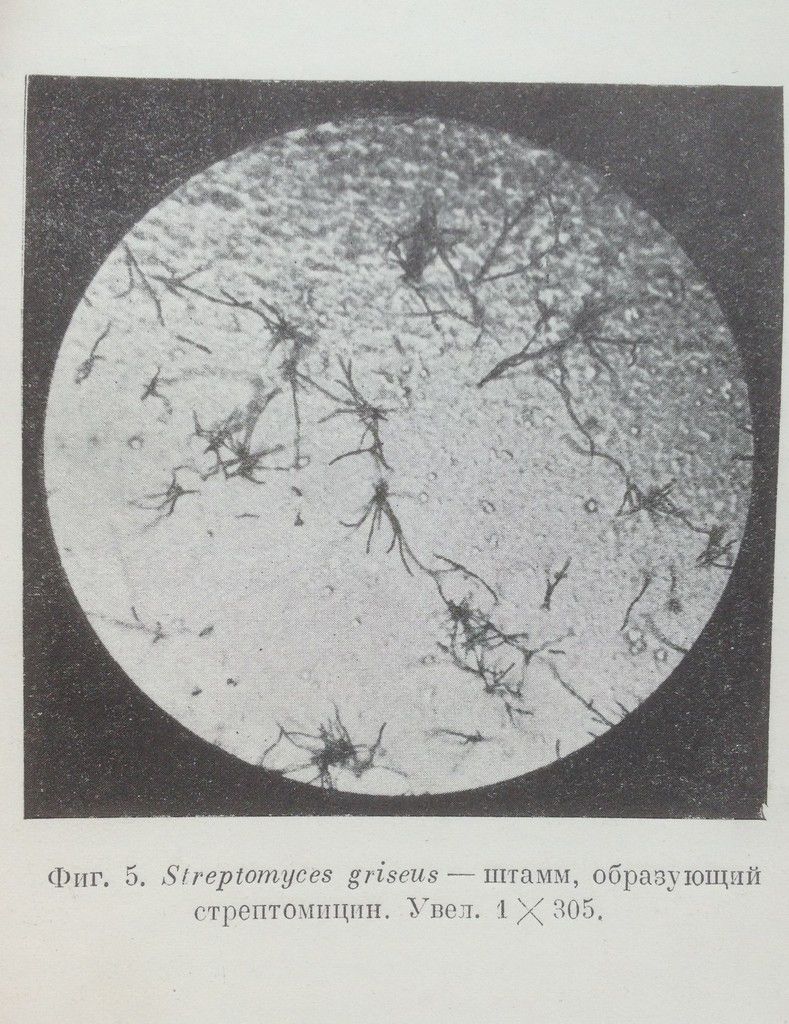
Микроорганизм, продуцирующий стрептомицин. Фото, продемонстрированное Ваксманом на лекции в Москве 12 августа 1946 года
Известный, но бедный
Систематика почвенных бактерий дала Ваксману имя в науке. Он как профессор читал лекции в своём колледже, который стал университетом. Женился на старой знакомой, эмигрировавшей одновременно с ним. К 1924 году им уже хватало денег на билеты в Европу, и Ваксманы отправились навестить своих в Новой Прилуке.
Эра антибиотиков
Многие актиномицеты давали угнетавшие палочку Коха антибиотики, но эти антибиотики были ядовиты. Иногда казалось, что ничего не выйдет, пока студент Алберт Шатц не испробовал мазок, взятый из горла цыплёнка. Живший там стрептомицес давал вещество, убивавшее грамотрицательные бактерии, и не слишком ядовитое для мышей. Такой же стрептомицес нашли через несколько дней в сильно унавоженной почве. На агаре эта культура никакого антибиотика не вырабатывала. Шатц догадался ввести в питательную среду мясной бульон как замену навозу или слизистой цыплёнка – и получил в достаточном количестве стрептомицин.
Застрявшая машина
К нему сразу же проявили интерес ветеринар Уильям Фелдмен и терапевт Корвин Хиншоу, из клиники Мейо, самой передовой хирургической больницы США. Фелдмен заведовал у Мейо разведением подопытных животных. Однажды они с Хиншоу возвращались на попутной машине с какого-то совещания в другом городе. Пошёл сильный снег и машина застряла. Разговорились и решили вместе перепробовать все новые антибактериальные препараты, чтобы подобрать наконец лекарство от туберкулёза. Для этого была снята ферма, где разводили свинок, которым Фелдмен с Хиншоу кололи по очереди то культуру палочек Коха, то антибиотики.

Кристаллический стрептомицин. Фото из лаборатории Зельмана Ваксмана, 1944 год.
Начальство заметило их отлучки с работы, и велело прекратить эксперимент. Но двое продолжали – по ночам, в выходные и отпуска. Хиншоу всё время менялся с коллегами часами, чтобы вовремя добраться к своим свинкам. Он уже был под угрозой увольнения, когда получил от Мерка ваксмановский стрептомицин и начал с ним работать.
Стрептомицин – это серьёзно
Ещё до конца испытания стало ясно, что стрептомицин сметает грамотрицательные бактерии без остатка, с умеренным побочным действием. Фелдмен и Хиншоу приступили к лечению людей. Начали с цистита, после победы над ним спасли от туберкулёзного менингита маленькую девочку, и наконец 20 ноября 1944 года взялись за умиравшую от лёгочного туберкулёза 21-летнюю девушку Патрисию Томас, лежавшую в клиническом санатории. К апрелю 45-го наступило полное выздоровление.
В августе 1946 года он прилетел в Москву читать лекции о стрептомицине в Академии Наук. И узнал, что забирать ему некого: немцы уничтожили всё еврейское население местечка. В живых осталось только трое.
Смерть Оруэлла
Помощь Фелдмену пришла с совершенно неожиданной стороны. В тот самый октябрь 43-го, когда Шатц получил стрептомицин, в шведском городе Мальмё химик Карл-Густав Росдаль синтезировал пара-аминосалициловую кислоту (ПАСК). Идею подал работавший в Швеции датский врач Йёрген Леманн, уже знаменитый тем, что он инъекцией первого антикоагулянта впервые уничтожил послеоперационный тромб.
Тот, кто любит аспирин
Леманн прочитал, что туберкулёзная палочка очень любит аспирин, и получив его, потребляет вдвое больше кислорода. И подумал: раз микроб так охотно втягивает в себя аспирин (ацетилсалициловую кислоту), надо приделать к молекуле этой кислоты такое дополнение, чтобы наевшейся бактерии не поздоровилось. Леманн придумал, чем дополнить, и выяснилось, что никто на свете не умеет ПАСК синтезировать. Росдаль потому и взялся: его увлекала сложность задачи.
Но чудеса, которые творил ПАСК, искупали всё. 24-летнюю пациентку Сигрид Леманн вылечил от туберкулёза даже на месяц раньше, чем Фелдмен и Хиншоу спасли Патрисию. А главное открытие было, что против комбинации стрептомицина с ПАСК резистентности не возникало. Именно такое комбинированное лечение помогло Фелдмену.
Тем временем Шатц узнал про выплачиваемые Ваксману роялти и предъявил на них свои права в суде. В 1950 году стороны договорились в досудебном порядке, из 20-процентных отчислений Ваксману осталось 10%, Шатцу полагалось 3%, остальное поделили между Ратгеровским исследовательским центром и стипендиатами. Так Шатц вырвался из бедности, но приобрёл в научном мире репутацию сутяги. Он больше не мог найти работу в Штатах и уехал в Латинскую Америку.
Нобелевский скандал
В 1951 году Нобелевский комитет распространил среди лауреатов опросный лист, чтобы собрать имена номинантов на следующий год. Почти все упомянули авторов метода лечения туберкулёза: Ваксмана, Фелдмена, Хиншоу и Леманна.
В США прибыла делегация шведских академиков собирать информацию. Фелдмену и Хиншоу дали отвод их собственные руководители. По словам Хиншоу, его начальник сказал гостям, что эти двое самовольно бегают с работы на какую-то ферму, хотя им запрещено возиться с заразными свинками. И Нобелевская премия создаст им большие проблемы.
Однако в учёном кругу история произвела тягостное впечатление на молодёжь. Новое поколение считало, что давать премию одному только руководителю – это приравнивать науку к военному делу, где вся слава достаётся полководцу. Такой порядок оправдан в армии. Он стимулирует офицеров стремиться к новым званиям. Но для учёных с их разделением труда это не работает.
Второе письмо королю
В конечном счёте премии стали присуждать не только теоретику – голове эксперимента – но и тому экспериментатору, который выполнил основную работу. Так вышло, например, с парами Сезар Мильштейн – Георг Кёлер (1984, премия за открытие моноклональных антител) и Андрей Гейм – Константин Новосёлов (2010, открытие графена).
Постарались загладить несправедливость и в отношении обиженных.
Когда клинику торакальной хирургии Каролинского института возглавил Оке Ханнгрен, в юности спасённый Леманном от туберкулёза (Оке буквально кормили пара-аминосалициловой кислотой), Леманн получил от института почётную медаль.
В Ратгерском университете по прошествии многих лет сочли, что достижения, равного получению стрептомицина, у них не было. Разыскали пенсионера Алберта Шатца и также наградили его почётной медалью.
Шатц опять написал королю Швеции, теперь уже Карлу XVI Густаву, и просил заменить формулировку на сайте той, что провозглашалась во время церемонии вручения.
Сегодня новые методы диагностики и лечения помогают врачам своевременно ставить диагноз и предпринимать эффективные ответные меры против этой болезни. Однако так было не всегда, и многие известные люди в своё время погибли из-за несвоевременного и неправильного лечения.
Что такое туберкулёз
Туберкулёз – это широко распространённое в мире заболевание, вызываемое бактерией типа Mycobacterium tuberculosis, которая чаще всего поражает лёгкие человека.
Передаётся заболевание воздушно-капельным путём, заразиться можно от инфицированного даже при разговоре, а также при кашле, чихании или использовании бытовых предметов, бывших в употреблении больного.
Из истории болезни
О заразности туберкулёза знали ещё наши давние предки – упоминания о болезни встречаются в законодательных документах древних вавилонян. В начале XIX века врачи, изучающие причины и развитие чахотки, начали предпринимать первые попытки лечения инфекции.
Так, в 1822 году англичанин Джеймс Карсон попытался вылечить больного с помощью искусственного введения воздуха в плевральную полость (т. н. искусственный пневмоторакс).
В 1882 году итальянский медик Карло Форланини начал на практике применять искусственный пневмоторакс. В России же он был впервые применён в 1910 году.
Открытие возбудителя туберкулёза принадлежит немецкому микробиологу Роберту Коху, который объявил об обнаружении микобактерии Mycobacterium tuberculosis (названной в его честь бациллой Коха) в 1882 году. Наука признала значимость его открытия, и в 1905 году учёный был удостоен Нобелевской премии в области физиологии и медицины.
Позднее учёный смог выделить чистую культуру т. н. бациллы Коха и вызвать с её помощью туберкулёз у подопытных животных. В начале 1890-х Коху удалось получить туберкулин – экстракт туберкулёзных культур, который он представил научному сообществу, как эффективное диагностическое средство при выявлении туберкулёза.
Занимались исследованием туберкулёза и в России. В 1904 году российский учёный Алексей Абрикосов обнародовал исследования, в которых описал картину состояния лёгких на рентгенограмме при начальных стадиях заболевания туберкулёзом.
В 1919 году французские учёные Кальметт и Герен создали вакцинный штамм микобактерии туберкулёза для проведения вакцинации. Применили его впервые в 1921 году.
Клинические и экспериментальные исследования свойств вакцины доказали, что она относительно безвредна, а смертность от туберкулёза среди вакцинированных с рождения детей ниже, чем среди невакцинированных. Широко применяться вакцина стала с середины 1930-х годов, а с середины 1950-х годов вакцинация новорождённых детей стала обязательной процедурой.
Вакцинация как профилактическое средство прошла испытание временем.
Что же касается лечения инфекции, то с 1930-х годов при тяжёлых формах заболевания стали применять эктомию части лёгкого – частичное удаление поражённого участка лёгкого пациента.
Кроме того, в 1943 году американскому микробиологу Зельману Васкману удалось получить первый противомикробный антибиотик стрептомицин, за что учёный был удостоен Нобелевской премии в 1952 году. Первое время после начала применения препарата он был очень эффективен против микобактерий, однако спустя десятилетие он утратил свой клинический эффект и в настоящее время применяется редко.
Тем не менее открытие стрептомицина начало антибактериальную эру в лечении заболевания. С 1954 года начинают использоваться такие препараты, как изониазид и тибон, с 1967 года – одного из самых эффективных противотуберкулёзных средств – рифампицина.

Совершенно новый подход к контролю туберкулёза был создан, во многом благодаря голландскому доктору Карелу Стибло, который в 1974 году предложил принципы т. н. стратегии ДОТС (DOTS) – по сути, противотуберкулёзной химиотерапии с применением специальных препаратов. Так, в 1994 году эта стратегия была рекомендована ВОЗ для применения в странах, для которых проблема заболеваемости туберкулёзом является весьма актуальной.
DOTS до сих пор является основополагающей схемой лечения, хотя современные учёные и медики отчасти модифицировали её, включив препараты нового поколения для более эффективной борьбы с заболеванием.
Знаменитые люди – жертвы туберкулёза
Чахотка описана не в одном литературном произведении, где сюжетная линия часто переплетается с болезнью героев, причём самой болезни авторы порой придавали поэтический и благородный оттенок. Примером таких произведений могут послужить романы Достоевского и Толстого, Чехова и Короленко, Дюма-сына, Манна, Ремарка и многих других.
Не щадила болезнь и самих талантливых авторов. В самом расцвете творческих сил ушли от нас известный русский критик Виссарион Григорьевич Белинский (скончался в возрасте 37 лет), публицист и критик Николай Добролюбов (совсем юным, в возрасте 25 лет), поэт Алексей Кольцов (скончался в возрасте 33-х лет), поэты Иван Никитин и Семён Надсон, живописцы Фёдор Васильев и Мария Башкирцева.
Эти и многие другие известные личности ушли из жизни до того, как были изобретены прогрессивные и более эффективные методы лечения, такие как DOTS, хирургические способы удаления поражённых участков внутренних органов, госпитализация в специальные противотуберкулёзные диспансеры.
Цифры и факты
На 41 % снизились показатели смертности от туберкулёза по сравнению с уровнем 1990 года.
Более 50 млн пациентов успешно излечились от туберкулёза начиная с 1995 года.
Туберкулёз является второй самой распространённой причиной смертности от инфекционного заболевания на Земле, уступая только ВИЧ/СПИДу.
Примерно каждый четвёртый случай смерти ВИЧ-инфицированных людей происходит из-за туберкулёза.
Случаи заболевания туберкулёзом есть в каждой стране мира, однако больше половины из них приходится на азиатские и африканские страны.
Из-за неправильного или ненадлежащего использования противотуберкулёзных препаратов развивается форма туберкулёза, устойчивая к лекарствам. Она называется МЛУ-ТБ. Лечение в таких случаях будет сложное и дорогое.
Риск возникновения туберкулёза у курильщиков в 2,5 раза выше, чем у некурящих людей. Более того, до 20 % глобальной заболеваемости туберкулёзом связывается с курением табака.
Треть населения мира имеет в организме латентный (неактивный) туберкулёз. Это означает, что пока он не перейдёт в активную фазу (если вообще перейдёт), он не является заразным.
Всемирный день борьбы с туберкулезом отмечается 24 марта. Эта коварная болезнь имеет тысячу лиц. Ее возраст равен возрасту человеческой истории — и на протяжении всего этого времени врачи учатся с ней бороться.
Первое биологическое оружие
Многоликость одной болезни
Первым человеком, заговорившем о том, что все формы туберкулеза — суть одно и то же заболевание, стал Рене Лаэннек. Однако окончательно это подтвердилось только после выделения Робертом Кохом в 1882 году возбудителя — микобактерии туберкулеза.
Одной из самых распространенных форм была легочная — так называемая чахотка. В XIX веке основным методом борьбы с чахоткой являлась климатотерапия, действовали даже специализированные противотуберкулезные санатории. Существенная роль отводилась режиму и диетотерапии. Однако продолжительность жизни после установки диагноза не превышала 5–6 лет.
Попытки хирургического лечения
Однако хирурги были не в силах избавить больного от самих бактерий. Процесс продолжался, образовывались новые каверны. Стало понятно, что радикальные методы лечения надо искать в другом месте.
Терапия антибиотиками: наперегонки с бактерией
Казалось бы, революцией в терапии туберкулеза стало открытие антибиотиков, причем специфических — влияющих именно на его возбудитель. Применение стрептомицина в первые годы давало магический эффект. Смертность от туберкулеза снизилась до рекордных 3 %. Однако бактерия оказалась изобретательной и жизнелюбивой. Все новые ее разновидности ловко вырабатывали устойчивость против предлагаемых человеком препаратов.
Как и в случае с онкологией, ученые пошли по пути комбинирования — схемы полихимиотерапии туберкулеза начали включать от 3 до 6–8 препаратов. Сочетания подбирались таким образом, чтобы лекарства действовали на разные этапы развития бактерии, однако и тут успех оказался временным. Тогда кроме числа препаратов увеличили длительность терапии — сегодня минимальный курс противотуберкулезного лечения рассчитан на 12 месяцев.
Ранняя диагностика — максимальный шанс на победу
Несмотря на все сложности, современные антибиотики позволяют добиваться неплохих результатов. В последние годы в России отмечается устойчивое снижение числа больных туберкулезом. Если в 2000-е годы заболеваемость составляла 90,7 человека на 100 тысяч населения, то к настоящему моменту этот показатель упал до 59,5 человека. Россия входит в десятку стран мира с самой незначительной распространенностью туберкулеза.
В случае с туберкулезом огромное значение для успешной терапии имеет ранняя диагностика. Ее вклад в улучшение ситуации сопоставим с эффектом от самых эффективных лекарств. Не случайно флюорография легких включена в схему диспансеризации и ежегодно проводится всем без исключения. Лучевая нагрузка при этом минимальна, так что волноваться не стоит. Делайте флюорограмму и будьте здоровы!
Читайте также:

