Мазь при половой инфекции половых губ
Обновлено: 25.04.2024
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 15 лет.
Над статьей доктора Соснина А. С. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .
В аптечном ассортименте есть большое количество лекарственных средств, помогающих женщинам и мужчинам избавиться от раздражения слизистых оболочек в интимных зонах. Одни мгновенно ликвидируют зуд, другие быстро справляются с болезненными ощущениями, отечностью, покраснением.

Классификация лекарственных средств
Раздражение в области гениталий возникает по различным причинам, в том числе во время рецидивов хронических заболеваний. И при выборе наружных средств необходимо обязательно учитывать фактор, который спровоцировал появление зуда, жжения, боли, неприятного ощущения стянутости:
- при сухости влагалища во время естественной менопаузы применяют пенки, муссы, гели с выраженными увлажняющим, охлаждающим, регенерирующим эффектами;
- при активизации условно-патогенных грибков после ослабления иммунитета используют антимикотические кремы и мази;


Гель Эпиген
Действие этого лекарственного средства определено глицирризинатом аммония, впервые выделенным из корней солодки. Содержатся в нем и полезные органические кислоты — яблочная, аскорбиновая, фумаровая. В комбинации компоненты геля стимулируют иммунную систему на уничтожение активизировавшихся в области гениталий вирусов, бактерий, грибков, повышают защитные силы организма к воздействию негативных факторов.
Использование Эпигена приводит к улучшению кровоснабжения раздраженных слизистых оболочек, что значительно ускоряет их восстановление.
Мазь с нежной консистенцией предназначена не только для торможения распространения инфекционно-воспалительного процесса, но и для устранения дискомфортных ощущений во влагалище. Он хорошо справляется со всеми признаками раздражения:


Эпиген — отличная альтернатива традиционным гигиеническим средствам, особенно если слизистые раздражаются достаточно часто. Его применение становится хорошей профилактикой сухости во время климакса, возникающей из-за снижения выработки женских гормонов. Половые органы ополаскивают теплой водой, наносят гель на интимные зоны, вспенивают, а затем смывают и просушивают кожу и слизистые хлопчатобумажным полотенцем. При необходимости пользоваться Эпигеном можно постоянно.

Мазь Монтавит
Активный состав геля представлен только гидроксиэтилцеллюлозой с мощными увлажняющими средствами. Но терапевтически значимо присутствие в Монтавите глицерина и гидроксихлорида хлоргексидина. А также молочного сахара — питательной среды для полезных кисломолочных бактерий, постоянно обитающих во влагалище. Они расщепляют органическое соединение, активно растут и размножаются. Применение геля при раздражении любой выраженности положительно сказывается на самочувствии:
-
исчезает вагинальный дискомфорт: сухость, жжение, зуд;


Глицерин смягчает ткани, насыщает их влагой. Даже после разового нанесения мази исчезают сухость, стянутость, неприятные ощущения после мочеиспускания. Если бритвой поврежден участок кожи, то хлоргексидин из состава Монтавита предупредит внедрение в него в него патогенных микроорганизмов.

Разовая доза — 2-3 см полоски мази, извлеченной из флакона. Гигиеническое средство равномерно распределяют, не втирают, не смывают водой. Использовать Монтавит разрешается неограниченное время, особенно во время климакса и в послеродовом периоде.
Средства из линейки Лактацид
Одними из самых эффективных препаратов от раздражения слизистых половых органов считаются средства из линейки Лактацид. Особенно гель, состав которого представлен глицирризинатом аммония и молочной кислотой. За счет такого сочетания он активно борется с вирусами, дрожжевыми грибками Candida, грамположительными и грамотрицательными бактериями. Для Лактацида характерны разноплановые терапевтические эффекты:
- ликвидация раздражения и спровоцированного им зуда;


После нанесения Лактацида женщину перестают тревожить дискомфортные ощущения, возникающие из-за бритья, гормонального дисбаланса, обострения хронических заболеваний, например, сахарного диабета.
Курсовое использование геля способствует восстановлению вагинальной микрофлоры за счет увеличения популяции кисломолочных бактерий.
Для устранения покраснения и зуда встряхивают флакон, извлекают гель, мусс, пенку нажатием на дозатор, наносят на половые органы, вспенивают. А затем смывают струей теплой воды, просушивают. Лактацид подходит для ежедневной интимной гигиены на протяжении неограниченного времени.

Средства от грибкового раздражения
В аптеках особенно востребована мазь от покраснения в интимной зоне, вызванного условно-патогенными грибками. В небольшом количестве они всегда обитают в половых органах женщин и мужчин, ничем себя не проявляя. Но стоит ослабнуть иммунитету, как микроорганизмы активизируются, провоцируя развитие инфекционно-воспалительного процесса. В таких случаях снять раздражение, устранить ощущение сухости и покраснение слизистых удастся только курсовым использование мазей с антимикотическим действием.
| Наименование противогрибкового средства | Формы выпуска | Активное вещество |
| Пимафуцин | Крем, вагинальные суппозитории, таблетки | Натамицин |
| Нистатин | Мазь, вагинальные суппозитории, таблетки | Нистатин |
| Бетадин | Мазь, вагинальные суппозитории, раствор | Повидон-йод |
| Клотримазол | Мазь, крем, раствор, вагинальные суппозитории | Клотримазол |
| Мирамистин | Мазь, раствор, спрей | Бензилдиметил [3-(миристоиламино)пропил] аммоний хлорид моногидрат |
При слабой или умеренной грибковой инфекции достаточно лечить ее только мазями. При выраженном раздражении необходим прием таблеток, использование свечей. Терапия проводится на протяжении 1-3 недель в зависимости от применяемых средств, клинической ситуации и тяжести микоза.

Препараты с декспантенолом
Нередко кожа и слизистые половых органов раздражаются после бритья, создания интимных причесок, ношения тесного белья или изготовленного из синтетических материалов, плохо пропускающих воздух. В таких случаях требуется использование мазей, ускоряющих регенерацию поврежденных тканей. И препаратами первого выбора практически всегда становятся те, лечебная активность которых обусловлена декспантенолом:
- Пантенол;
- Бепантен;


Мази оказывают регенерирующее, противовоспалительное, обезболивающее действие. Они улучшают клеточный метаболизм, восстанавливают поврежденные ткани.
К декспантенола выявлены антиоксидантные свойства — способность защищать клетки от преждевременного разрушительного действия свободных радикалов.
Используют мази с декспантенолом до 4 раз в сутки. Предварительно кожу и слизистые промывают водой, подсушивают, при необходимости обрабатывают антисептическими растворами. А затем тонким слоем распределяют лекарственные средства, захватывая немного здоровых тканей.

Рекомендуется обязательно наносить их непосредственно перед сном, так как в ночные часы слизистые оболочки восстанавливается несколько быстрее. Длительность терапевтического курса не ограничена — мази используются до полного устранения раздражения.
Противозудные средства
-
Незулин, состав которого представлен экстрактами чистотела, ромашки, солодки, подорожника, эфирными маслами базилика, лаванды, мяты, декспантенолом;

После нанесения мази на кожу рассасываются отеки, исчезают болезненные ощущения, ускоряется восстановление тканей. Особенно востребованы Незулин и Гистан при раздражении, которое является одним из симптомов аллергической реакции. Например, возникшей из-за использования мыла с чрезмерным количеством красителей и консервантов.

За счет удачного сочетания компонентов мази обладают противозудным, ранозаживляющим, противомикробным и антисептическим действием. Такие препараты подходят и мужчинам, у которых причиной зуда полового члена становится излишне сухая кожа.
Мази с натуральными компонентами
Если в роли активных компонентов мазей выступают природные вещества, то их можно наносить и на кожу, и на слизистые интимных мест. Они также эффективны, как и лекарства с синтетическими ингредиентами, но значительно более безопасны. Избавиться от раздражения помогает мазь с концентрированным извлечением из цветков календулы. Это лекарственное растение оказывает антиоксидантное, противовоспалительное, увлажняющее и антисептическое действие. После нанесения исчезают болезненные ощущения, жжение и зуд, ткани очищаются от токсичных веществ и быстро восстанавливаются.

- формирует пленку, защищающую ткани от повреждения;
- ингибирует патогенные грибки, вирусы, бактерии;
- способствует формирования новых, здоровых клеток на пораженных патологией участках слизистой;

При часто возникающем раздражении с профилактическими и лечебными целями применяют мазь с прополисом. Благодаря высокому содержанию биоактивных веществ нанесение препарата на красные зудящие участки помогает улучшить самочувствие в течение часа.

Эффективность мазей от раздражения
Правильно подобранная мазь сразу устраняет специфические симптомы раздражения слизистых в интимных зонах и не допускает их повторного появления. Но в некоторых случаях избавиться от дискомфортных ощущений позволит проведение курсового лечения антибактериальными средствами для местного применения, например, Левомеколем с левомицетином и стимулятором регенерации метилурацилом. А при выраженном зуде, вызванном аллергической реакцией или инфекционным заболеванием, используются гормональные препараты (Синафлан, Преднизолон). Применять их следует в точном соответствии с рекомендациями инструкции, так как компоненты достаточно токсичны по отношению к тканям.
Кандидоз половых губ – самое частое инфекционное заболевание репродуктивных органов у женщин.
80% из них минимум 1 раз в жизни болеют грибковым воспалением.
40% женщин переносят минимум 1 рецидив кандидозного вульвовагинита.
5% лиц женского пола страдают от рецидивирующего кандидоза.
Он проявляется обострениями от 3 раз в год или чаще.

Кандидоз: предрасполагающие факторы
Кандиды в норме могут присутствовать на половых органах женщины.
Но у большинства из них симптомов воспаления они не вызывают.
Их рост сдерживает:
- 1. Микрофлора влагалища (лактобактерии)
Её защитные свойства реализуются за счет способности продуцировать лизоцим, перекись водорода.
Они являются антагонистами кандид, конкурируя с ними за жизненное пространство.
Лактобактерии смещают рН влагалища в кислую сторону.
Они также проявляют адгезивные свойства.
При развитии дисбактериоза количество лактобактерий уменьшается.
Это повышает риск кандидоза.
Во влагалище вырабатывается ряд веществ, сдерживающих рост грибка.
Это лизоцим, лактоферрин, церулоплазмин, трансферрин.
Недостаточность этих факторов становится причиной кандидоза у женщин на половых губах.
Чаще всего он развивается при нехватке трансферрина.
Хороший иммунитет способен сдерживать любую инфекцию.
В том числе грибковую.
Иммунная защита обеспечивается фагоцитами, Т-лимфоцитами, антителами разных классов.
При снижении иммунитета происходит развитие или рецидив кандидоза.
Другие предрасполагающие факторы:
- частая смена половых партнеров (основной путь заражения кандидозом – половой)
- изменения гормонального фона (климакс, беременность – у беременных кандидоз развивается в 40% случаев)
- гиповитаминоз
- травмы, операции
- хронические заболевания
- прием антибиотиков
Инкубационный период кандидоза
При кандидозе инкубационный период может быть очень долгим.
Это не классическая венерическая инфекция, проявляющаяся через несколько дней или недель.
После попадания кандид во влагалище женщины они могут годами обитать там, не вызывая никаких симптомов и воспалительных реакций.
И только в случае тяжелой болезни, снижения иммунитета, беременности и т.д. возникает кандидоз половых губ.

Иногда патология проявляется сразу.
В таком случае инкубационный период кандидоза составляет 2-3 недели.
Это время требуется на прохождение всех этапов развития инфекционного процесса.
Они следующие:
- кандида попадает в урогенитальный тракт женщины и прилипает к слизистой оболочке
- она преодолевает защитный барьер эпителия
- попадает в соединительнотканные структуры дермы
- преодолевает клеточные защитные механизмы
В неблагоприятных случаях после этого кандида проникает в кровеносные сосуды.
Тогда происходит диссеминация инфекции.
Она может поражать различные внутренние органы.
Но это становится возможным только в случае выраженного иммунодефицита.
Глубокий кандидоз – одна из оппортунистических инфекций при ВИЧ.
Формы кандидоза
Различают три клинические формы грибкового поражения половых губ.
Кандиды определяются при ПЦР.
Но их количество незначительно.
В мазке на флору могут быть обнаружены почкующиеся клетки.
Но псевдомицелий отсутствует.
Женщина не предъявляет никаких жалоб.
При объективном осмотре признаки воспаления отсутствуют.
- 2. Острый кандидозный вульвовагинит
Длится не более 2 месяцев.
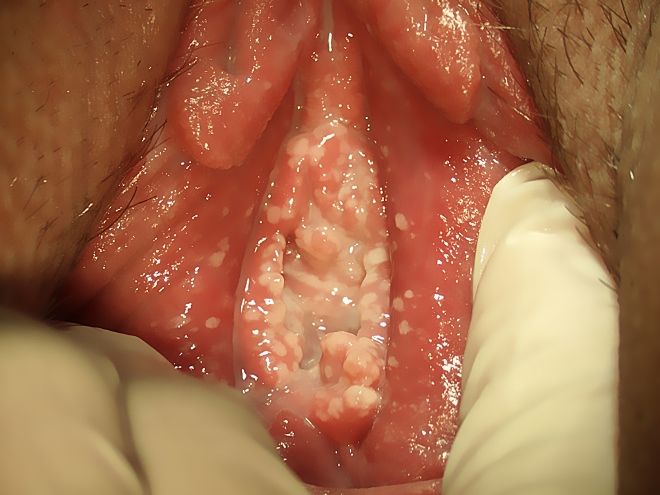
Возникают острые признаки воспаления половых губ.
Появляется отек, жжение.
- 3. Хронический кандидозный вульвовагинит
Диагностируется, если признаки воспаления не исчезают через 2 месяца после их появления.
На слизистой оболочке определяется инфильтрация, лихенизация.
Возможны атрофические явления.
Сочетание кандидоза с дисбактериозом
Очень часто кандидоз половых губ обусловлен нарушением качественного состава микрофлоры.
Исходя из явлений дисбиоза, которые сопровождают грибковую инфекцию, выделяются три её формы.
Кандиды обнаруживаются в количестве не более 10 во 2 степени КОЕ/мл.
В биоценозе влагалища доминируют лактобациллы.
Их количество достигает 10 в 8 степени и выше.
Симптомов кандидоза нет.
Кандиды определяются в количестве 10 в 3 степени КОЕ в мл и более.
Количество лактобацилл достаточное.
Других бактерий нет или очень мало.
- 3. Сочетание кандидоза и дисбактериоза
Грибы обнаруживаются в количестве более 10 в 4 степени КОЕ в мл.
Лактобацилл мало или нет вовсе.
Другие ассоциации бактерий составляют большую часть микрофлоры влагалища.
Они обнаруживаются в количестве 10 в 9 степени КОЕ в мл и более.
Клинические признаки кандидоза
Наиболее характерным симптомом кандидозного поражения половых губ является формирование на них белого налета.
Он имеет кисловатый запах.
Участки с налетом имеют размеры точечные или с диаметром до 5 мм.
При микроскопическом исследовании этого налета можно обнаружить грибы рода Кандида.
В острой фазе эти налеты очень плотные.
Снять их трудно.
Под ними выявляются красные пятна и кровоточащие эрозии.
По мере развития заболевания налеты снимаются все легче.
Из субъективных ощущений женщины чаще всего жалуются на зуд.
Он может усиливаться после физических нагрузок, а также в период месячных.
Иногда отмечается боль при мочеиспускании.


О кандидозе половых губ
рассказывает врач гинеколог
Гаряева Ирина Владимировна
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| ДНК Candida albicans | 1 д. | 300.00 руб. |
Кандидоз на половых губах у детей
В детском возрасте кандидозные вульвовагиниты встречаются ещё чаще, чем у взрослых женщин.
Это обусловлено тем, что у детей несовершенны физиологические барьеры, защищающие половые органы от микроорганизмов.
У них мало жировой ткани, тонкая кожа и нет лобковых волос.
С возрастом ослабевает контроль матери над ребенком.
Поэтому может иметь место недостаточная гигиена половых органов.
Нередко вульвовагинит развивается на фоне низкого уровня эстрогенов.
Симптомы у девочек такие же, как у взрослых.
Из-за болезненных ощущений родители могут заметить неуклюжую походку.
Врач на осмотре выявляет выделения из половых путей.
Дифференциальная диагностика кандидоза
Существует множество заболеваний, проявляющихся схожими с кандидозным вульвовагинитом симптомами.
С ними врач должен проводить дифференциальную диагностику.
Хотя диагностировать кандидоз можно лабораторными методами, перед этим данное заболевание нужно заподозрить.
Правильная клиническая диагностика позволяет избежать ненужных анализов.
Отличия от опрелости кандидоза половых губ заключаются в следующем:
- при грибковом воспалении есть белые налеты
- в анамнезе – незащищенный половой акт или снижение иммунитета, лечение антибиотиками
- опрелость развивается в местах с повышенной потливостью, часто на фоне недостаточной гигиены
- заметна мацерация кожи
- высыпания в виде пятен (отсутствуют характерные для кандидоза папулы)
Отличия от аллергии заключаются в том, что при аллергических реакциях сильнее выражен зуд.
Для неё характерно возникновение после контакта с аллергеном.
Особенности паховой эпидермофитии состоят в том, что в отличие от кандидоза половых губ у женщин это заболевание:
- проявляется в основном шелушащимися бляшками
- возникает на фоне дерматофитии стоп
- поражается кожа больших половых губ с распространением на бедра, в то время как кандидоз распространяется на влагалище
Грибковая инфекция с виду напоминает эритразму.
Это хроническое бактериальное воспаление.
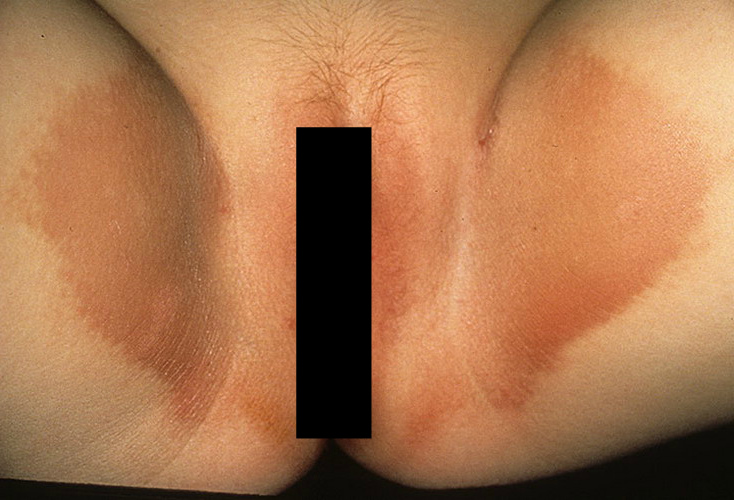
Оно тоже проявляется пятнами и эрозиями.
Но развивается в основном на мацерированной коже – там, где имеет место повышенное потоотделение.
Отсутствуют белые налеты.
При осмотре под лампой Вуда врач видит кораллово-красное свечение.
Атипичные формы кандид
В 70% случаев кандидоз малых половых губ вызывает кандида альбиканс.
В 30% случаев это один из других представителей рода кандида.
Такие кандидозы сложнее поддаются лечению.
Они чаще рецидивируют.
Нередко атипичные кандиды оказываются нечувствительными к применяемым противогрибковым лекарственным средствам.
Выявить их можно при помощи ПЦР.
Берется мазок из влагалища.
Он исследуется на несколько видов кандид, встречающихся чаще других.
При выявлении атипичных форм врач часто назначает посев на грибки.
Это необходимо для оценки чувствительности к антимикотикам.
Методы диагностики кандидоза
Кандидоз требует лабораторного подтверждения.
Чаще всего для этого используется микроскопическое исследование мазка.
Доктор смотрит в микроскоп и видит почкующиеся клетки, псевдомицелий грибка.
Обычно микроскопические признаки кандидоза появляются после достижения концентрации кандиды в клиническом материале 10 в 3 степени КОЕ в мл или выше.
Метод позволяет:
- подтвердить факт наличия кандидозной инфекции
- установить количество копий ДНК в мл
- установить вид грибка
При необходимости проводится посев на грибок.
Метод диагностики занимает немало времени.

Зато он позволяет оценить чувствительность к антимикотикам.
Кровь на антитела к кандидам сдают редко.
Это требуется только в случае подозрения на диссеминацию инфекции.
Она может затрагивать не только влагалище и половые губы.
Иногда грибок проникает в кровь и достигает внутренних органов.
При проведении анализа крови на антитела рассчитывается коэффициент позитивности.
Если он выше единицы, считается, что у пациента инвазивный кандидоз.
Чем помазать кандидоз половых губ
Помазать вульвовагинит кандидозной этиологии можно клотримазолом.
Но не всегда это приводит к излечению.
Часто требуются препараты для назначения внутрь.
Лечение проводится с использованием лекарственных средств, содержащих флуконазол.
Они принимаются в виде таблеток или вводятся внутривенно.
В вену препараты (например, Дифлюкан) вводят при наличии осложнений или выраженных симптомов кандидоза.
Так лечат пациентов с предрасполагающими факторами:
- сахарным диабетом;
- ВИЧ;
- иммунодефицитами другой этиологии.
Внутривенное введение также показано, если прогнозируется нарушение всасывания флуконазола в кишечнике.
Такое случается при заболеваниях пищеварительного тракта.
Дополнительно применяются ферментные препараты (Лонгидаза).
Они улучшают проникновение противогрибковых средств в очаг поражения.
Побочные эффекты при приеме антимикотиков наблюдаются редко.
В том числе при длительном приеме.
Схема лечения кандидоза половых губ у женщин может быть разной.
Иногда для излечения достаточно приема одной таблетки флуконазола.

Это эффективно при инфицировании кандида альбиканс.
В иных случаях применяется длительное лечение, которое может продолжаться до полугода.
Оно требуется при рецидивирующем кандидозном вульвовагините.
Возможен ли секс при лечении кандидоза
При попытке полового контакта может наблюдаться резкая боль.
В период активного кандидоза интимная жизнь не рекомендуется.
Потому что она может сформировать у пациентки невротический синдром.
Женщина будет бояться интимной близости, что повлечет за собой снижение качества половой жизни.
Есть и другие причины, по которым сексом лучше не заниматься:
- он повышает риск распространение кандид на другие органы
- возможна передачи инфекции мужчине с развитием у него кандидозного баланопостита
- сама женщина может подхватить ещё одну или даже несколько половых инфекций, так как эрозивная слизистая оболочка повышает риск заражения;
- возрастает вероятность инфицирования опасными парентеральными инфекциями, такими как ВИЧ и гепатит С.
Контрольные анализы после лечения кандидоза
После лечения стоит убедиться, что кандидоз половых губ излечен.
Для этого:
- оцениваются симптомы – они должны отсутствовать
- проводится лабораторная диагностика
Лабораторное подтверждение излеченности может проводиться различными методами.
Для этого используется ПЦР, микроскопия или посев.
При посеве и ПЦР определяются количественные показатели.
Небольшое количество кандид допускается в клиническом материале.
Но их не должно быть больше 1000 КОЕ или копий ДНК в мл.
Излеченность может быть установлена и по результатам микроскопического исследования мазка.
Если симптомов нет, а кандиды не обнаружены, можно прекращать лечение.
Причины неэффективности лечения кандидоза
Бывает так, что лечение оказывается неэффективным.
После курса терапии симптомы не исчезают.
Или кандиды определяются в мазке в больших количествах.
Первое, что должен проверить врач: правильно ли женщина принимала назначенные препараты.

Она могла:
- использовать не те дозы
- заменить препарат другим
- не пролечиться весь курс
- принимать лекарства нерегулярно и т.д.
Если схема лечения идеально соблюдалась, но результата нет, скорее всего, причина заключается в том, что:
- женщина инфицирована атипичной кандидой
- грибок устойчив к используемому препарату
Изначально лечение кандидоза назначается эмпирически.
То есть, по стандартному алгоритму, без глубокого обследования.
В большинстве случаев такое лечение оказывается успешным.
Но если нет, требуется углубленная диагностика.
Определяется вид кандиды.
Оценивается чувствительность грибков к различным противогрибковым препаратам.
При установленной чувствительности к одному из них назначается лечение.
Для терапии применяется соответствующий препарат.
С высокой вероятностью второй курс завершится более успешно, чем первый.
Рецидив кандидоза и повторное заражение
После излечения женщина не защищена от кандидоза на 100%.
Она может заразиться повторно.
К тому же, после курса терапии в организме обычно остаются кандиды.
Поэтому грибковое воспаление половых губ может рецидивировать.
Если это происходит 3 раза в год или чаще, диагностируется рецидивирующий вульвовагинит.
Такая форма заболевания требует длительного лечения.
Обычно назначают флуконазол по 150 мг 1 раз в неделю.
Принимает женщина эти таблетки в течение 6 месяцев.
К какому врачу обращаться при кандидозе
При кандидозе женщины чаще всего обращаются к гинекологу.
Можно также обращаться к венерологу.

Врачи данного профиля принимают в нашей клинике.
Запишитесь на прием, чтобы получить квалифицированную медицинскую помощь.
Доктор проведет осмотр.
Затем он возьмет мазки.
Сразу же будет назначено лечение в случае установления диагноза.
А после получения результатов лабораторной диагностики оно может быть скорректировано.
В большинстве случаев от кандидоза половых губ можно избавиться за 1 неделю.
Приходите к врачу своевременно, не дожидаясь осложнений.
При подозрении на кандидоз обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Покраснение половых губ – признак воспалительного процесса.
Данная патология называется вульвит или вульвовагинит (если в патологический процесс вовлекается влагалище).
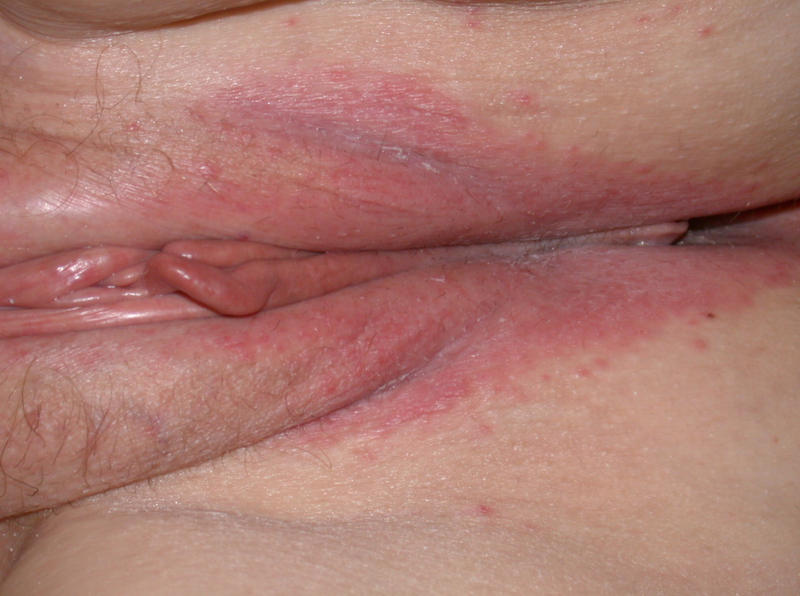
Причины покраснения половых губ
Главной причиной зуда и покраснения половых губ является вульвовагинит.
Патология чаще поражает женщин репродуктивного возраста.
В то время как у девочек жжение и покраснение половых губ может быть спровоцировано вульвитом.
То есть изолированным поражением вульвы без вовлечения влагалища.
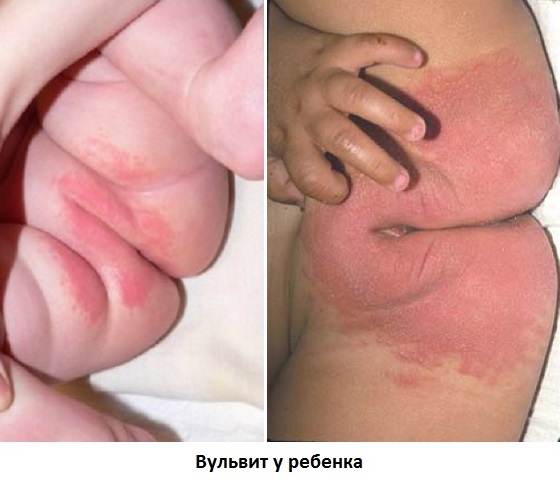
Существует множество факторов, которые способны вызывать воспаление.
Большинство причин – инфекционные.
В их числе:
- неспецифические бактериальные воспалительные процессы (гонорея, хламидиоз, трихомониаз, сифилис, герпес)
- специфические инфекции, которые не передаются половым путем (туберкулез)
- кандидоз – покраснение малых половых губ может быть вызвано условно-патогенными грибками
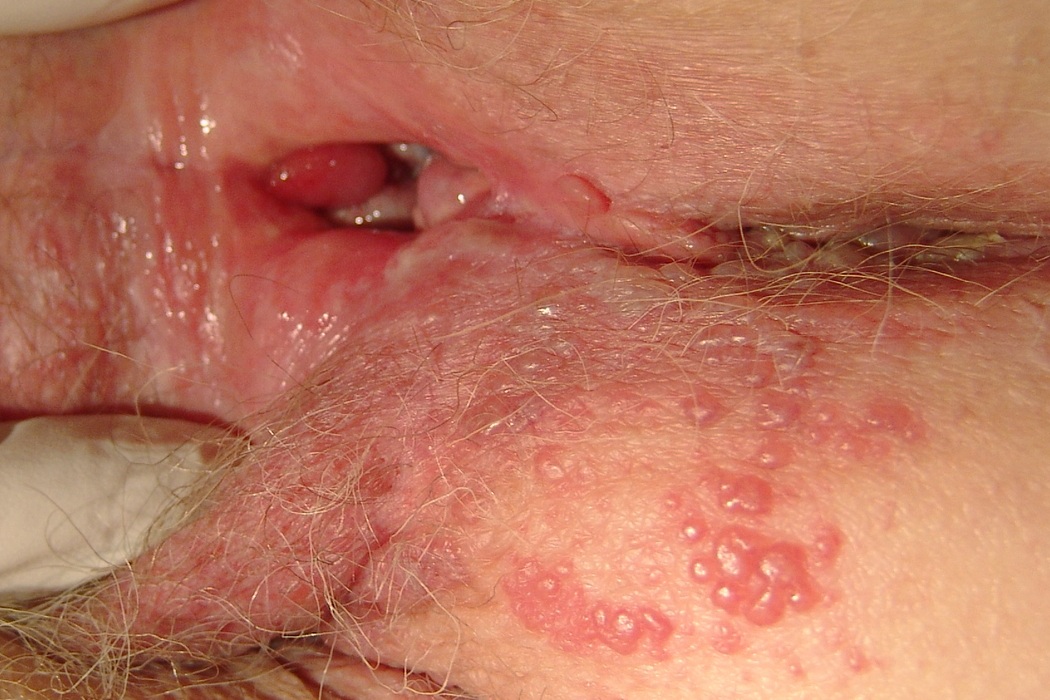
Различают такие формы вульвовагинитов:
- острая
- подострая
- хроническая
- абсцесс вульвы
- изъязвление влагалища
Факторы риска заболевания:
- недостаточная гигиена половых органов
- бесконтрольное применение лекарственных средств (гормонов, антибиотиков, антисептиков)
- бурная половая жизнь
- ожирение
- беременность
- длительный прием комбинированных оральных контрацептивов с высокими дозами эстрогенов
- лечение рака (цитостатики, лучевая терапия)
- эндокринные болезни, в первую очередь диабет
- иммунодефициты
Кроме того, покраснение больших половых губ может вызывать:
- выпадение или опущение репродуктивных органов
- механическое повреждение, ожоги
- дерматологические заболевания (псориаз, экзема)
- опрелости

Покраснение половых губ
рассказывает врач гинеколог,
Гаряева Ирина Владимировна
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем гинекологом
Гаряевой Ириной Владимировной
| Наименование | Срок | Цена |
|---|---|---|
| Прием гинеколога с осмотром на кресле | 1200.00 руб. |
Покраснение половых губ у девочки
У девочек до 10 лет половые губы и влагалище – наиболее частая локализация воспалений.
В то время как шейка матки, матка, яичники, маточные трубы у них воспаляются крайне редко.
До начала половой жизни за редкими исключениями у девочек практически не встречаются венерические болезни.
Тем не менее, две трети всех случаев заболеваний половых органов приходится на вульвиты и вульвовагиниты.
Основную группу заболеваний составляют воспаления, вызванные бактериями.
Наиболее частые возбудители:
- кишечная палочка
- стрептококки
- стафилококки
В подростковом возрасте самая частая причина воспаления – это грибок рода Кандида.

Приблизительно в 25% случаев покраснение и раздражение половых губ обусловлено именно этими микроорганизмами.
Ещё 12% приходится на бактериальный вагиноз.
Это изменение качественного и количественного состава нормальной микрофлоры влагалища, при котором уменьшается количество лактобацилл и популяция других микроорганизмов.
Причины отека и покраснения половых губ у девочек бактериального или грибкового происхождения:
- занесение инфекции извне с немытыми руками
- длительная антибиотикотерапия
- бесконтрольное применение глюкокортикоидов
- переохлаждение
Другие, менее распространенные причины вульвитов или вульвовагинитов у девочек:
- паразитарные инвазии
- инородные тела
- аллергические реакции
- травматические повреждения
- красный плоский лишай
- системные патологии соединительной ткани
- диабет
- термические или химические ожоги
Изредка покраснение вокруг половых губ могут вызывать возбудители детских инфекций.
Покраснение половых губ и другие симптомы
Покраснение между половыми губами – не единственный симптом вульвовагинита.

Это заболевание также проявляется:
- зудом половых органов
- болезненностью при пальпации
- болью при половом акте
- выделениями – слизистыми или гнойными
Обычно клинические проявления затихают в стадии ремиссии.
Но во время обострения симптомы вновь появляются и усиливаются.
Наиболее выраженной клинической симптоматикой проявляются абсцессы вульвы.
Они имеют бактериальное происхождение.
Могут быть вызваны как неспецифической кокковой флорой, так и возбудителем гонореи.
Абсцесс – это ограниченная капсулой полость с гноем и некротическими массами (мертвыми тканями).
Для абсцесса характерно:
- сильное покраснение половых губ
- асимметрия их расположения
- резкая болезненность, усиливающаяся при пальпации
- системные клинические проявления (повышение температуры тела, недомогание)

Покраснение половых губ при беременности
Часто покраснение половых губ и зуд влагалища отмечается во время беременности.
В этот период риск неспецифических воспалительных процессов увеличивается.
Способствует этому гормональная перестройка организма, а также физиологический иммунодефицит.
Он возникает вследствие повышенной выработки прогестерона.
Этот гормон угнетает иммунитет, предотвращая отторжение плода, который является генетически чужеродным материнскому организму.
Снижение иммунитета характерно для первого триместра.
В дальнейшем формируется плацента, которая будет защищать плод от атак материнского иммунитета за счет гематоплацентарного барьера.
Лечение вульвовагинита при беременности должно проводиться только при участии акушера-гинеколога.

Потому что многие препараты способны навредить развивающемуся плоду.
Особенно опасны они в первом триместре.
Покраснение половых губ при молочнице
Кандидоз – одна из частых причин покраснения внутри половых губ.
Заболевание развивается обычно на фоне иммунодефицита или после приема антибиотиков.
Патология проявляется сухостью вульвы и влагалища, покраснением, отеком.
На слизистой оболочке появляются белые налеты.

Системных признаков обычно нет – температура тела не повышается.
При грибковой этиологии покраснения половых губ мазь с клотримазолом обычно позволяет решить проблему.
Если после нескольких дней лечения результата нет, либо в случае, когда кандидоз рецидивирует, требуется назначение препаратов внутрь.
Наиболее удобным препаратом является флуконазол.
Потому что для излечения достаточно приема одной таблетки.
При частых рецидивах может потребоваться курсовое лечение.
Оно проводится в течение нескольких месяцев.
Флуконазол принимают раз в неделю по 150 мг.
Покраснение половых губ – что делать?
При появлении симптомов воспалительного процесса нужно обратиться к врачу.
На это есть несколько причин:
- Без медицинской помощи могут развиться осложнения.
- Без определения причины покраснения невозможно провести адекватное лечение, а выяснить, что спровоцировало воспаление, поможет только обследование у врача и сдача анализов.
- Вполне вероятно, что причиной является половая инфекция, а это значит, что вы можете заразить других людей, если вовремя не вылечитесь.
- Покраснение или изъязвление половых губ может быть первым признаком очень опасных заболеваний (сифилис, рак, псориаз).
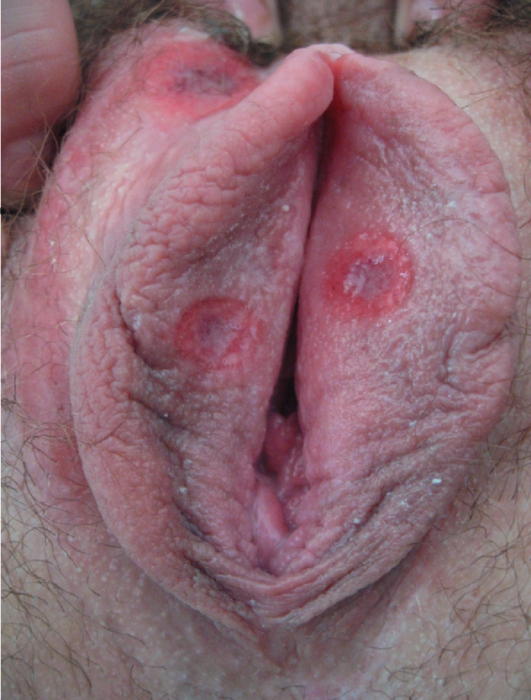
При бездействии вульвовагинит иногда проходит сам по себе.
Но бывает и другие, более неблагоприятные исходы.
Инфекция может распространиться на внутренние половые органы: матку, маточные трубы, яичники.
Возможно формирование абсцессов или изъязвлений.
Они очень болезненны, долго заживают.
После восстановления остаются крупные рубцы, которые создают эстетические дефекты и могут препятствовать нормальной половой жизни.
Если же рубцы образуются на шейке матки, это может стать причиной бесплодия.
При сниженном иммунитете возможна генерализация инфекции с поражением внутренних органов, в том числе сердца и головного мозга.
Диагностика покраснения половых губ
Первоначальная задача доктора – выяснить, что спровоцировало покраснение половых губ, шелушение, отек и другие симптомы.
Для этого доктор проводит опрос и осмотр пациента.
Используя данные анамнеза и клинического обследования, он формирует список необходимых лабораторных методов исследования.
Чаще всего доктор назначает:
- микроскопию мазка
- ПЦР на инфекции
- бактериологический посев

УЗИ тазовых органов или гистеросальпингография требуется при распространении инфекционного процесса.
В случае отрицательных результатов бактериоскопического и бактериологического исследования, требуется дифференциальная диагностика с дерматологическими патологиями.
Показана консультация дерматовенеролога.
Потому что причиной вульвовагинита может стать аллергия, псориаз, красный плоский лишай и множество других кожных болезней.
Покраснение половых губ – лечение
При покраснении и зуде половых губ лечение назначается, исходя из причины патологического процесса.
Рассмотрим принципы терапии наиболее частых из них.
При неспецифическом вульвовагините бактериальной этиологии применяется лечение антибиотиками и антисептиками.
Часто пациентки спрашивают у врача, какой травой подмываться при покраснении половых губ.
Обычно гинекологи рекомендуют сидячие ванночки с ромашкой.
Это растение обладает антисептическим и противовоспалительным эффектом.
Но ванночек и спринцеваний часто бывает недостаточно для выздоровления и предотвращения осложнений.
Требуется локальное применение антисептиков и антибиотиков.
Применяются свечи с хлоргексидином или другими антисептическими средствами.
Весьма популярными в последние годы стали вагинальные таблетки или суппозитории с комбинированным составом.
Они обычно содержат:
- антибиотик – для уничтожения неспецифической бактериальной флоры
- производное нитроимидазола – против гарднерелл, кишечной палочки, трихомонад
- противогрибковый компонент – позволяет предотвратить молочницу на фоне антибиотикотерапии
- глюкокортикоидный гормон в низкой дозе – для уменьшения воспалительных процессов и облегчения других симптомов (зуда, отека)
Названия препаратов: Неотризол, Тержинан, Полижинакс.
При выраженных воспалительных процессах может потребоваться прием антибиотиков внутрь.
Используют обычно препараты широкого спектра действия.
Это может быть эритромицин или доксициклин.
Показаниями к назначению системной противомикробной терапии могут быть:
- формирование абсцессов или изъязвлений на слизистой оболочке вульвы
- наличие общих симптомов воспаления (лихорадка, слабость, головная боль)
- распространение инфекции на внутренние половые органы
- повышенный риск осложнений (например, если вульвовагинит развивается на фоне сахарного диабета или иммунодефицитных состояний)
Покраснение половых губ при специфических вульвовагинитах: чем лечить
Специфические вульвовагиниты вызывают инфекции с половым путем передачи.
В случае, если диагностирован хламидиоз, назначается внутрь азитромицин или доксициклин.
При гонококковой инфекции применяется цефтриаксон внутримышечно.
Если выявлена трихомонада, применяется метронидазол или другие антипротозойные средства данной фармакологической группы.
Герпес лечится с использованием ациклических нуклеозидов (ацикловир).
При первичном сифилисе доктор обычно назначает одну инъекцию дюрантного пенициллина.

После лечения, обычно спустя 2 недели, женщина приходит к врачу и сдает контрольные анализы.
Если они отрицательные, пациентка считается излечившейся.
В случае покраснения половых губ, обращайтесь в нашу клинику.
У нас работают опытные гинекологи и дерматовенерологи.
Благодаря тесному междисциплинарному взаимодействию врачи быстро выяснят причину патологии.
Затем они проведут лечение, которое позволит избавиться от вульвовагинита, не допустив перехода заболевания в хроническую форму или развития осложнений.
При покраснении половых губ обращайтесь к грамотным гинекологам нашего медицинского центра.
Читайте также:

