Напряженность иммунитета при ветряной оспе
Обновлено: 05.05.2024
Антропонозные вирусные инфекции с аэрозольным механизмом передачи составляют многочисленную группу. Это такие инфекции, как корь, краснуха, эпидемический паротит и ветряная оспа. В настоящее время эти инфекции все чаще встречаются у взрослых и протекают у них тяжелее, чем у детей. Вирусные инфекции, особенно вовлекающие в патологический процесс кожу, могут послужить триггером для запуска или фактором обострения аллергопатологии.
Цель исследования: проанализировать напряженность популяционного иммунитета к вирусу кори, краснухи, эпидемического паротита и ветряной оспы на примере 93 здоровых взрослых в возрасте 18–30 лет.
Материал и методы: обследованы 93 случайно выбранных условно здоровых человека в возрасте 18–30 лет. У всех пациентов была исследована сыворотка крови с определением защитных уровней антител к вирусам кори, краснухи, эпидемического паротита и ветряной оспы методом иммуноферментного анализа с использованием тест-систем (Россия).
Результаты исследования: большинство обследованных имели защитные уровни антител: против вируса краснухи 96%, против ветряной оспы 87%, против эпидемического паротита 87%, что может говорить об эффективности вакцинопрофилактики или о перенесенной ранее инфекции. Средний уровень специфических антител к вирусам краснухи, эпидемического паротита и ветряной оспы в индикаторной группе (18–30 лет) превышает установленные защитные уровни антител. В отношении кори 56% обследованных оказались серонегативными и еще 13% имели следы специфических антител, но ниже защитного уровня. Таким образом, 68% обследованных оказались не защищенными от вируса кори. Доля восприимчивых к кори составила в среднем 68%, что не соответствует критерию эпидемического благополучия для этой инфекции.
Заключение: полученные результаты свидетельствуют, что обследованная группа имеет низкую восприимчивость к вирусу краснухи, паротита и ветряной оспы. Лица, не защищенные от кори, составляют группу высокого риска инфицирования и распространения инфекции.
Ключевые слова: заболеваемость, корь, краснуха, эпидемический паротит, ветряная оспа, антитела, вакцинопрофилактика, популяционный иммунитет, серологический мониторинг.
Для цитирования: Топтыгина А.П., Клыкова Т.Г., Смердова М.А., Зеткин А.Ю. Оценка напряженности популяционного иммунитета к вирусам кори, краснухи, эпидемического паротита и ветряной оспы у здоровых взрослых. РМЖ. 2019;3:36-39.
Herd immunity to measles, rubella, mumps, and chickenpox in healthy adults
A.P. Toptygina 1,2 , T.G. Klykova 3 , M.A. Smerdova 1 , A.Yu. Zetkin 3
1 G.N.Gabrichevsky Research Institute for Epidemiology and Microbiology, Moscow
2 M.V. Lomonosov Moscow State University
3 Main Center of State Sanitary and Epidemiological Supervision (of special purpose) of the Ministry of Defense of the Russian Federation, Moscow
Anthroponotic viral infections with aerosol transmission are a large nosologic group. Among them are measles, rubella, mumps, and chickenpox. Currently, these infections are common in adults who are more likely than children to have severe symptoms. Viral infections especially those involving skin may trigger or exacerbate allergic disorders.
Aim: to analyze herd immunity to measles, rubella, mumps, and chickenpox in 93 healthy individuals aged 18–30 years.
Patients and Methods: 93 accidentally enrolled healthy individuals aged 18–30 years were examined. Blood serums were examined for protective antibodies against measles, rubella, mumps, and chickenpox viruses by ELISA using relevant test systems.
Results: protective levels of antibodies against rubella, chickenpox, and mumps were detected in most individuals (96%, 87% and 87%, respectively) thus indicating the efficacy of vaccination or prior infection. Average levels of specific antibodies against rubella, mumps, and chickenpox were higher than protective levels. 56% of individuals were found to be seronegative for measles and 13% had residual specific antibodies less than protective levels. Therefore, 68% had no protection against measles. On average, 68% of individuals were susceptible to measles. This rate does not satisfy the criterion of epidemiological welfare.
Conclusion: our findings demonstrate that this group of individuals has low susceptibility to rubella, mumps, and chickenpox. Individuals without protection from measles have high risk of the infection and spread of the infection.
Keywords: incidence, measles, rubella, mumps, chickenpox, antibodies, vaccination, herd immunity, serological monitoring.
For citation: Toptygina A.P., Klykova T.G., Smerdova M.A., Zetkin A.Yu. Herd immunity to measles, rubella, mumps, and chickenpox in healthy adults. RMJ. 2019;3:36–39.
В статье представлены результаты исследования, посвященного анализу напряженности популяционного иммунитета к вирусу кори, краснухи, эпидемического паротита и ветряной оспы у взрослых.
Введение
Материал и методы
Результаты и обсуждение
Заключение
С 2011 г. отмечается рост заболеваемости корью в Российской Федерации, одна из причин ухудшения ситуации — накопление в популяции восприимчивых (неиммунных) лиц на фоне выраженной миграции населения. Одним из достоверных методов оценки иммунной прослойки населения является серомониторинг (определение IgG у здоровых лиц). Результаты серологических исследований показывают, был ли человек привит, или не привит, или перенес инфекцию ранее. Такой метод дает достоверный материал для анализа напряженности коллективного иммунитета на популяционном уровне, кроме того, позволяет прогнозировать дальнейшую эпидемическую ситуацию в стране [10, 11]. На сегодня растет количество отказов родителей от профилактических прививок. По данным проведенных исследований выявлено, что лишь 80% детей привиты в возрасте до 2 лет [3]. Правильно и вовремя сделанная прививка живыми вирусными вакцинами не вызывает обострения имеющейся аллергопатологии и не провоцирует формирование новой [9]. В то же время вирусные инфекции, вовлекающие в воспалительный процесс кожу и респираторный тракт, могут послужить как фактором обострения аллергопатологии, так и непосредственным триггером, запускающим аллергический процесс. Необходимо повышать информированность родителей по вопросам вакцинопрофилактики путем проведения разъяснительных работ, а медицинского персонала — путем образовательных семинаров и лекций.
Тест выявляет антитела IgG против Varicella Zoster Virus, который вызывает ветряную оспу и опоясывающий лишай.
Синонимы русские
Антитела класса IgG к VZV, иммуноглобулины класса G к вирусу опоясывающего лишая и ветряной оспы.
Синонимы английские
Anti-Varicella Zoster Virus IgG, VZV antibodies, IgG.
Метод исследования
Иммуноферментный анализ (ИФА).
Какой биоматериал можно использовать для исследования?
Венозную, капиллярную кровь.
Как правильно подготовиться к иследованию?
Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Вирус ветряной оспы (Varicella Zoster Virus) вызывает у человека две болезни: ветряную оспу и опоясывающий лишай (опоясывающий герпес).
Оба заболевания, как правило, диагностируются по внешним признакам. Тем не менее в нетипичных случаях нужна лабораторная диагностика. Тест на IgG не является основным, но может дополнить данные других анализов.
Кроме того, определение IgG к Varicella Zoster Virus проводится при планировании беременности – ветряная оспа во время беременности может приводить к осложнениям.
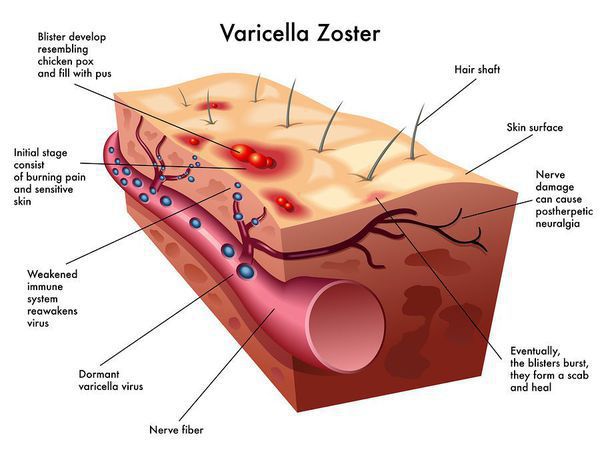
Ветряная оспа развивается, когда вирус впервые попадает в организм человека. Как правило, это происходит в детстве (поэтому ветрянка традиционно считается детской болезнью). При этом у взрослых заболевание протекает тяжелее, чем у детей.
Заражение происходит при контакте с больным человеком: вирус передается воздушно-капельным путем. Инкубационный период составляет около 2 недель (от 10 до 21 дня). Первые симптомы болезни: повышенная температура и общее недомогание. Через 1-2 дня появляется сыпь. Вскоре пузырьки подсыхают, покрываются корочками и через 2 недели исчезают, обычно не оставляя рубцов.
После перенесенной инфекции у человека развивается пожизненный иммунитет, т. е. ветряной оспой не болеют второй раз.
Ветряная оспа представляет некоторую опасность при беременности.
Во-первых, она опасна для самой матери, потому что у беременных протекает в тяжелой форме. Частым осложнением (в 20 % случаев) является пневмония.
Во-вторых, болезнь угрожает плоду. Ребенок может родиться с различными нарушениями: рубцами на коже, недоразвитыми конечностями, микроцефалией, энцефалитом, поражениями глаз и пр. Кроме того, если мать заразилась в самом конце беременности, то новорождённый может тяжело заболеть ветряной оспой в первые дни жизни, причем с риском летального исхода.
Вероятность осложнений невысокая, тем не менее лучше предварительно сдать анализы на иммунитет против ветряной оспы.
Если выработан иммунитет (есть антитела IgG), значит, можно не опасаться ветряной оспы.
Если же антитела IgG отсутствуют, то не исключена вероятность заболеть во время беременности. В этом случае можно сделать прививку от ветряной оспы.
После того как человек переболел ветряной оспой и выздоровел, вирус обычно не погибает. Он переходит в скрытое состояние и сохраняется в нейронах. Позднее под действием стресса, при снижении иммунитета или при резком охлаждении вирус может активизироваться. Нередко заболевают пожилые люди.
В первые дни опоясывающего лишая пациент испытывает общее недомогание, у него повышается температура. В туловище или реже на лице возникает сильная боль (покалывание, зуд, раздражение). Через 1-3 дня в местах, где чувствовалась боль, появляется сыпь, причем с одной стороны тела. Болевые ощущения (невралгия) сохраняются и после ее исчезновения, в течение месяца.
В отличие от ветряной оспы, опоясывающий лишай не опасен во время беременности.
После того как вирусы попадают в организм человека, он начинает с ними бороться. Одна из ответных реакций – это выработка антител (специальных белков иммуноглобулинов). Существует несколько их типов: IgG, IgM, IgA и др.
IgG в крови больше всего. Как правило, при заражении они появляются не самыми первыми (позднее, чем IgM), зато их уровень остается высоким долгое время. В случае Varicella Zoster Virus антитела IgG сохраняются на всю жизнь.
При диагностике острой инфекции, напоминающей ветряную оспу или опоясывающий лишай, тест на IgG недостаточно информативен. Нужно учитывать, что если человек болел в прошлом, то антитела всегда будут детектироваться. Кроме того, если симптомы ветряной оспы появились недавно, результат анализа может оказаться отрицательным, поскольку IgG возникают только через несколько недель после заражения.
Но при планировании беременности тест на IgG обеспечивает всю нужную информацию. По его результатам можно точно определить, есть ли у будущей матери иммунитет против ветряной оспы.
Для чего используется исследование?
- Чтобы установить, есть ли у человека иммунитет против Varicella Zoster Virus. Это позволяет понять, может ли он заболеть ветряной оспой.
- Для уточнения диагноза – чтобы определить возбудителя заболевания. Это требуется, если диагноз нельзя поставить по внешним симптомам.
Когда назначается исследование?
- При планировании беременности (во избежание осложнений).
- Когда человек болеет, но симптомы ветряной оспы или опоясывающего лишая нетипичные.
- Типичные симптомы ветряной оспы:
- сыпь по всему телу, одновременно присутствуют пятнышки и прыщики разной величины,
- умеренный зуд,
- температура, головная боль, слабость.
- Типичные симптомы опоясывающего лишая:
- жгучая локализованная боль в местах появления сыпи,
- сыпь на одной стороне туловища,
- температура, общая интоксикация.
- различные неврологические нарушения (паралич лицевого нерва, головокружение, глухота, мозжечковая атаксия и пр).
Что означают результаты?
КП (коэффициент позитивности): 0 - 0,79.
Цель анализа
Диагностиканетипичных случаев ветрянки или опоясывающего лишая (т. е. симптомы заболевания есть непосредственно перед сдачей анализа)
Проверка перед беременностью (непосредственно перед сдачей анализа нет симптомов заболевания)
Нельзя сделать однозначный вывод.
- Недавняя ветряная оспа. Уровень антител IgG еще слишком низкий, и они пока не детектируются. Для постановки диагноза нужно учесть результаты других тестов (например, наличие IgM).
- Не ветряная оспа. Симптомывызваны другим возбудителем.
Женщина точно не болела и не прививалась в прошлом. В будущем (в частности, во время беременности) она может заболеть ветряной оспой. Чтобы исключить такую вероятность, можно сделать прививку.
Нельзя сделать однозначный вывод.
Возможно, в крови присутствуют антитела IgG, но инфекция вызвана другим возбудителем.
Для точного диагноза нужны результаты других анализов.
Женщина переболела ветрянкой или была привита.
Опасности при беременности не будет. Она не заболеет ветряной оспой, хотя у нее может когда-нибудь проявиться опоясывающий лишай.
Ветряная оспа – это высокозаразное острое вирусное заболевание, сопровождающееся лихорадкой и сыпью на коже.
Возбудитель заболевания – герпес-вирус третьего типа (вирус варицелла-зостер). Повторная активация данного вируса, которая происходит обычно во взрослом возрасте, вызывает опоясывающий лишай.
Ветрянку переносят почти все в детском и подростковом возрасте. Обычно она протекает легко, редко с осложнениями, самые серьезные из которых – пневмония и энцефалит (воспаление мозга).
Вирус передается воздушно-капельным путем. Вспышки бывают зимой и ранней весной.
На данный момент проводится вакцинация против ветряной оспы, что значительно снижает ее распространенность.
Чаще всего ветрянка успешно лечится.
Синонимы русские
Синонимы английские
Симптомы
- Субфебрильная температура (37-37,5 °C), предшествующая появлению сыпи на 1-2 дня.
- Боль в животе, потеря аппетита.
- Красные, сильно зудящие высыпания, сначала похожие на укусы комаров. Они появляются сперва на волосистой части головы, лице, груди и спине, затем на остальном теле. Постепенно покраснения превращаются в пузырьки, заполненные жидкостью, со временем переходящие в корочки.
- На слизистых, в ротоглотке могут образовываться язвы, отеки.
- Лихорадка.
- Головная боль.
- Слабость, недомогание, потеря аппетита.
- Кашель, насморк, боль в горле.
- Увеличение лимфатических узлов сзади шеи.
Общая информация о заболевании
Ветрянка – это острое вирусное заболевание, сопровождающееся лихорадкой и сыпью. Ее вызывает герпес-вирус третьего типа (вирус варицелла-зостер). Ветрянку переносят почти все люди в детском и подростковом возрасте. Обычно она протекает легко, редко с осложнениями, после чего к ней сохраняется пожизненный иммунитет. Дети переносят ветрянку значительно легче, чем взрослые. После излечения ветряной оспы вирус может оставаться в нейронах (нервных клетках) в неактивной форме. Если много лет спустя он повторно активируется, он вызывает опоясывающий лишай, обычно это происходит уже во взрослом возрасте.
Ветряная оспа очень заразна, инфицирование происходит воздушно-капельным путем. Вспышки ветрянки наиболее характерны для детских учебных учреждений зимой и ранней весной, однако благодаря плановой вакцинации заболеваемость ею значительно снижается.
Возбудитель ветрянки, проникая в организм через дыхательные пути, попадает в лимфатические узлы и затем через кровь в селезенку, печень и другие органы. Примерно через неделю вирус поражает кожу человека, вызывая сыпь, появление которой связано с иммунной реакцией на вирус. Период от заражения до появления симптомов (инкубационный период) составляет 10-21 день, в среднем две недели.
Больной является заразным примерно за 2 дня до возникновения сыпи и вплоть до 6 дней с момента появления последнего свежего элемента сыпи. К этому времени воспаления обычно уже покрываются корочками.
Как правило, ветрянка протекает легко, не вызывая осложнений. Однако существует группа лиц с высоким риском неблагоприятного течения заболевания:
- новорождённые, матери которых никогда не болели ветрянкой и не были вакцинированы;
- взрослые люди;
- беременные;
- люди с пониженным иммунитетом (ВИЧ-инфицированные, больные лейкемией, подвергшиеся химиотерапии);
- больные раком;
- принимающие стероидные препараты (например, больные астмой);
- люди с экземой кожи (незаразное воспалительное заболевание аллергической природы).
Часто ветряная оспа осложняется бактериальной инфекцией кожи.
Реже ветрянка может приводить к пневмонии, к воспалению мозга (энцефалиту).
Кто в группе риска?
- Лица, не вакцинированные от ветряной оспы.
- Учащиеся детских учебных учреждений.
- Работники детских учебных учреждений, медработники.
Диагностика
Обычно диагноз "ветрянка" ставится после осмотра больного и определения характера высыпаний. Большое значение при этом имеет срок, прошедший от контакта с инфицированным человеком до появления высыпаний. Кроме того, может проводиться исследование соскоба (мазка) с пораженной области, посев на выявление вируса, лабораторные исследования крови.
- Исследование мазка с пораженного участка кожи. С помощью специального окрашивания мазка можно определить наличие гигантских многоядерных клеток, характерных для данной инфекции.
- Определение генетического материала вируса ветрянки (ДНК) методом полимеразной цепной реакции (ПЦР). Этот анализ позволяет выявить даже незначительное число возбудителей заболевания в крови.
- Определение антител к возбудителю ветряной оспы (Varicella Zoster Virus, иммуноглобулины). В крови могут обнаруживаться специальные молекулы, выделяемые иммунной системой человека для борьбы с заболеванием.
-
. Данный тип иммуноглобулинов отражает наличие иммунитета к ветряной оспе, что свидетельствует о ранее перенесенном заболевании. . Выявление антител-иммуноглобулинов М может указывать на текущую инфекцию, вызванную вирусом варицелла-зостер. Антитела этого класса появляются на четвертый день с момента возникновения сыпи и иногда сохраняются до нескольких месяцев.
-
. Уровень лейкоцитов в некоторых случаях может быть повышен. . Уровень этого печеночного белка значительно повышается у большого количества пациентов.
- Типичные симптомы опоясывающего лишая:
Другие методы исследования
- Рентгенологическое исследование грудной клетки. Проводится при подозрении на такое осложнение ветрянки, как пневмония.
Лечение
Как правило, при нормальном течении ветряная оспа не требует лечения, хотя могут назначаться препараты, способствующие облегчению зуда.
Больной должен быть изолирован от людей, не болевших ветрянкой, вплоть до 6-8 дней с момента появления последнего свежего элемента сыпи.
Детям, больным ветряной оспой, рекомендуется коротко подстригать ногти для того, чтобы избежать вторичного бактериального инфицирования в результате расчесов. При высоком риске осложнений назначаются противовирусные препараты. В некоторых случаях может применяться вакцинирование от ветряной оспы сразу после контакта с вирусом, это позволяет предотвратить развитие заболевания или сделать его течение более легким.
Бактериальные кожные инфекции и пневмонии лечатся с помощью антибиотиков.
Детям с ветрянкой не следует давать аспирин, его применение в редких случаях может вызывать синдром Рея – опасное состояние, сопровождающееся повреждением печени и головного мозга.
Профилактика
Вакцинация ветрянки является самым надежным способом ее предотвращения. Она рекомендуется не только детям, но и взрослым, не перенесшим заболевания и имеющим высокий риск его развития или осложненного течения:
- медицинским работникам;
- работникам детских учебных учреждений;
- взрослым, живущим с детьми;
- женщинам детородного возраста;
- людям с хроническими заболеваниями.
Вакцинирование не рекомендуется:
- беременным;
- людям с ослабленным иммунитетом (ВИЧ-инфекцией и др.);
- страдающим аллергией на желатин или антибиотик неомицин.
Также при высоком риске осложнений используется иммуноглобулин против вируса варицелла-зостер. Он эффективен до 96 часов после контакта с больным ветряной оспой или опоясывающим лишаем. Эффект сохраняется около трех недель.
Исследование содержания в крови антител к возбудителям наиболее распространенных инфекций детского возраста.
Синонимы русские
Иммунитет к детским инфекциям, детские инфекции (комплекс анализов).
Синонимы английские
Assessment of Postvaccine Immunity, Measles, Mumps, Rubella (MMR) Immunity Profile Test, Tetanus Antitoxoid Titer Test, Diphtheria Immunity Test, Varicella Zoster Virus (VZV) IgG Titer Test, Hepatitis B Immunity Status Test.
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
После контакта иммунной системы организма с возбудителем инфекции в результате заболевания или вакцинации вырабатываются специальные защитные белки – антитела, или иммуноглобулины. При этом антитела к конкретному возбудителю способны узнавать его и соединяться только с ним. Это свойство лежит в основе специфичности иммунитета – способности организма защищаться от определенных инфекционных заболеваний. Существует несколько классов антител, они отличаются друг от друга по свойствам и продолжительности циркуляции в крови. Иммуноглобулины класса G появляются через 2-3 недели после контакта с возбудителем и могут сохраняться в течение многих лет. Их выявление в крови свидетельствует о стадии выздоровления от инфекции, перенесенной в прошлом инфекции или поствакцинальном иммунитете. Для определения наличия антител к возбудителям инфекционных заболеваний используют иммунологические методы диагностики – исследования, в основе которых лежит взаимодействие антител с антигенами.
В данное комплексное исследование входит определение наличия в крови антител (суммарных или иммуноглобулинов G) к наиболее распространенным инфекционным заболеваниям детского возраста:
- Anti-HBs антитела. Вирусный гепатит В – повсеместно распространенное инфекционное заболевание. Вирус распространяется через поврежденную кожу, при контакте с инфицированной кровью и некоторыми другими биологическими жидкостями, а также при многократном использовании инъекционных игл и шприцов. Также вирус гепатита В может передаваться от матери ребенку в процессе родов. Вирус имеет внешнюю оболочку, на которой расположен поверхностный антиген – HBsAg. HBsAg является первым выявляемым в крови маркером инфекции, однако его уровень снижается по мере развития болезни и затем окончательно исчезает. После исчезновения HBsAg в крови появляются анти-HBs-антитела. Наличие анти-HBs-антител означает длительный приобретенный иммунитет вследствие перенесенного гепатита или вакцинации. Мониторинг уровня анти-HBs-антител необходим для оценки напряженности достигнутого после вакцинации иммунного ответа, продолжительности активной иммунной защиты и сроков ревакцинации. Считается, что концентрация анти-HBs-антител более 10 мМЕ/мл свидетельствует о выздоровлении после заболевания или о достаточном иммунном ответе после вакцинации. Концентрация анти-HBs-антител менее 10 мМЕ/мл означает отсутствие приобретенного иммунитета к гепатиту В.
- Bordetella pertussis, IgG. Бактерия В. pertussis является возбудителем коклюша – инфекции, поражающей дыхательную систему. Широкое распространение вакцинации способствовало сокращению заболеваемости коклюшем, однако поствакцинальный иммунитет значительно ослабевает по прошествии 10-15 лет, что делает целесообразным его оценку в этот период для определения необходимости ревакцинации.
- Clostridium tetani, антитела. Cl. tetani – возбудитель столбняка – инфекционного заболевания, протекающего с поражением нервной системы. Определение антител к возбудителю столбняка используется для оценки напряженности поствакцинального иммунитета и определения необходимости ревакцинации.
- Corynebacterium diphtheriae, антитела. Дифтерия сопровождается воспалением слизистой ротоглотки и носа. Возбудитель инфекции выделяет в кровь токсин, воздействующий на нервную систему, сердце и почки. Антитела к дифтерийному токсину вырабатываются при заболевании либо после вакцинации (в большинстве случаев дети вакцинируются вакциной АКДС после трех месяцев). Определение антител к дифтерийному токсину используется для контроля напряженности иммунитета и определения необходимости ревакцинации.
- Mumps Virus, IgG – антитела к возбудителю эпидемического паротита ("свинки"). После вакцинации или перенесенного заболевания иммуноглобулины класса G к возбудителю паротита сохраняются в течение всей жизни, определение их уровня в крови целесообразно проводить для оценки наличия иммунитета при отсутствии сведений о вакцинации либо перенесенном ранее заболевании.
- Rubella Virus, IgG (количественно) – количественное определение антител к возбудителю краснухи. Иммуноглобулины G появляются в процессе выздоровления после перенесенного заболевания или после вакцинации и сохраняются в крови до 10 лет и более. Их определение используется для оценки напряженности поствакцинального иммунитета и верификации перенесенной ранее инфекции. Важно отметить, что заболевание краснухой матери во время беременности может привести к инфицированию плода с развитием тяжелого поражения нервной системы, сердца и глаз.
- Varicella Zoster Virus, IgG. Данный вирус способен вызывать две формы инфекции – опоясывающий лишай и ветряная оспа ("ветрянка"). Ветрянка является результатом первичного инфицирования вирусом и характерна для детского возраста, опоясывающий лишай – вызван реактивацией вируса, сохраняющегося в нервных ганглиях после первичного инфицирования, и чаще встречается у взрослых. Во время беременности инфекция Varicella Zoster может приводить к появлению пороков развития плода. Иммуноглобулины G, появляющиеся после первичного контакта с вирусом (у переболевших ветрянкой), обеспечивают пожизненный иммунитет к Varicella Zoster.
- Вирускори, IgG (Measles Virus, IgG). Корь сопровождается поражением слизистых дыхательных путей и кожи. Иммуноглобулины класса G к вирусу кори появляются в крови после перенесенного заболевания или вакцинации и циркулируют в течение многих лет. Исследование их концентрации в крови проводится для оценки напряженности иммунитета.
Для чего используется исследование?
- Для оценки наличия приобретенного специфического иммунитета к возбудителям наиболее распространенных инфекций детского возраста.
Когда назначается исследование?
- При необходимости определить напряженность приобретенного иммунитета - детям и взрослым в случаях, когда отсутствуют сведения о проведенной вакцинации и перенесенных ранее инфекционных заболеваниях.
Что означают результаты?
Результат данного исследования содержит титр антител к каждому из возбудителей. Референсные значения и причины изменений по каждому отдельному показателю:
Что может влиять на результат?
Причиной изменения уровня иммуноглобулинов может быть не только поствакцинальный иммунитет, но и иммунная реакция на острое заболевание. При необходимости исследование повторяют через 10-14 дней – нарастание титра антител в 4 раза и более свидетельствует о заболевании.
Что такое ветряная оспа (ветрянка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
![Александров Павел Андреевич, инфекционист, гепатолог, паразитолог, детский инфекционист - Санкт-Петербург]()
Определение болезни. Причины заболевания
Ветряная оспа (Chickenpox) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему.
Симптомы ветрянки: умеренно выраженная общая интоксикация и везикулёзная экзантема. При длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно. [1] [3] [5]
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Пути заражения
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма.
До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ветряной оспы
Сколько длится ветряная оспа (ветрянка)
Инкубационный период длится от 10 до 21 дня. В типичных случаях (у детей и подростков) заболевание начинается остро. В среднем ветряной оспой болеют 7-10 дней.
Симптомы ветряной оспы у взрослых и детей
Ветрянка у взрослых из-за утраты лабильности иммунной системы проявляется подострым и постепенным началом (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания). Дети, как правило, заболевание переносят легче.
Симптомы ветрянки у детей и взрослых:
- общая инфекционная интоксикация (СОИИ);
- везикулёзная экзантема;
- везикулёзная энантема (афты);
- лимфаденопатия (ЛАП);
- лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у новорождённых
Грудные дети ветряной оспой болеют редко, так как большинство из них защищены материнскими антителами. Если ребёнку от матери передались антитела против вируса, то болезнь может протекать стёрто в лёгкой форме. Если защитных материнских антител нет, то ветрянка протекает бурно: выражены симптомы интоксикации, возможны судороги, нарушается сознание, возникают осложнения со стороны внутренних органов и нервной системы.
Ветряная оспа у беременных
Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание).
Патогенез ветряной оспы
![Распространение вируса ветряной оспы в организме]()
Классификация и стадии развития ветряной оспы
1. По клинической форме:
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями). [1][2][3]
Стадии заболевания
Осложнения ветряной оспы
Осложнения ветрянки у детей и взрослых
Ветряная оспа у детей и взрослых протекает схоже, но у взрослых осложнения развиваются чаще.
Специфические осложнения:
- стенозирующий ларинготрахеит;
- неврологические осложнения — менингит, энцефалит, миелит;
- кератит;
- геморрагический нефрит.
Неспецифические осложнения:
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
Осложнения ветрянки у беременных
По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина. [1] [4] [5]
Что такое ветряночная пневмония
Ветряночная пневмония — это опасное осложнение, которое в основном возникает у беременных. Для заболевания характерно двустороннее воспаление лёгких, в тяжёлых случаях приводящее к их отёку и дыхательной недостаточности.
Диагностика ветряной оспы
При каких симптомах нужно обратиться к врачу
В каких случаях проводят анализ крови на ветряную оспу
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
Специальная подготовка для сдачи анализов не требуется. Расшифровкой анализов занимается врач.
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.). [2] [4]
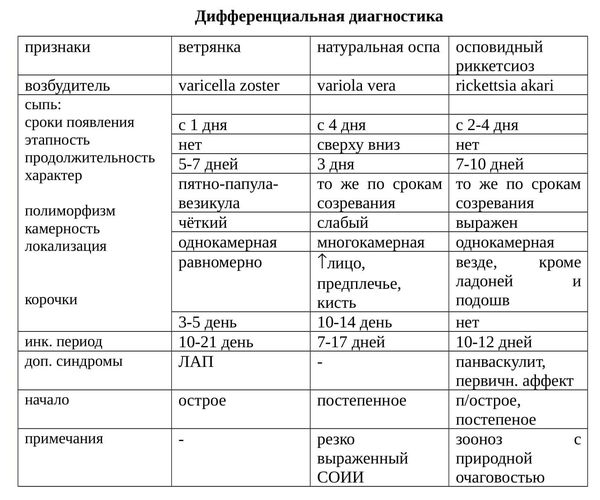
Как отличить ветрянку от других заболеваний
![Заболевания, которые следует отличать от ветряной оспы]()
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению).
Самолечение ветряной оспы недопустимо. При появлении первых признаков нужно обратиться к терапевту или педиатру. Далеьнейшим ведением пациента занимается инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Режим дня
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Питание
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия
Лечение ветрянки включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения ветрянки и у взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
Особенности ухода и лечения детей с ветрянкой
Ветряную оспу у детей и взрослых лечат схоже. Жаропонижающие детям следует давать при температуре свыше 38,5℃ (взрослым от 39,5℃). При уходе за ребёнком с ветрянкой важно не допускать расчёсывания кожи и срывания корочек.
Признаки выздоровления
К критериям выписки пациента, переболевшего ветрянкой, относятся:
- с момента появления последнего свежего элемента сыпи прошло не менее пяти дней;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания). [1] [2] [4]
Прогноз. Профилактика
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения.
Вакцинация. Стоит ли делать прививку от ветрянки взрослым
Вакцинация в раннем возрасте предотвращает в 99 % развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава). [1] [5]
- небеременным женщинам детородного возраста;
- медицинским работникам;
- людям с ослабленным иммунитетом и родственникам, проживающим с ними;
- учителям и воспитателям;
- персоналу домов престарелых и людям, проживающих в них;
- международным путешественникам [6] .
Можно ли второй раз заболеть ветрянкой
Иммунитет после болезни стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А. [1] [2] [5]
К заражению устойчивы:
- люди, переболевшие ветряной оспой;
- новорождённые с защитными антителами, которые передались им от матери;
- вакцинированные пациенты.
Постконтактная профилактика
Предотвратить развитие инфекции или ослабить её течение поможет внутримышечное введение иммуноглобулина к вирусу ветряной оспы (VariZIG).
Профилактика после контакта с заболевшим показана:
- пациентам с лейкемией, иммунодефицитом или другими тяжёлыми заболеваниями;
- беременным женщинам, не имеющим антител к вирусу;
- новорождённым, чьи матери были инфицированы ветряной оспой за пять дней до родов или через два дня после них;
- новорождённые младше 28 недель, контактировавшие с возбудителем не через мать, даже если у неё есть специфический иммунитет [7] .
Профилактика рубцов и шрамов
Как правило, изменения кожи при ветряной оспе полностью исчезают после выздоровления. Важно лишь не расчёсывать кожу, не срывать корочки и ограничить применение косметических средств.
Читайте также: