Полипы в желчно пузыре и описторхоз
Обновлено: 25.04.2024
Описторхоз — природно-очаговый зооантропоноз. Возбудителями описторхоза являются гельминты, относящиеся к типу Plathelmintes, классу Trematoda, семейству Opisthorchidae, видам Opisthorchis (Distomum) felineus (двуустка кошачья) и Opisthorchis viverrini. Самый крупный и напряженный очаг описторхоза в мире — Обь-Иртышский, охватывающий 10 краев и областей России и Казахстана. Инвазирование населения в Западной Сибири Opisthorchis felineus достигает 51,82%, в отдельных районах — свыше 95%. Течение описторхоза может быть острым и хроническим. Клиническая картина инфекции зависит от количества возбудителей, при небольшом количестве паразитов заболевание может протекать умеренно или бессимптомно, что может привести к пропущенному или позднему диагнозу. Фактически эти паразиты не могут размножаться в организме человека, и поэтому интенсивность инвазии с высокой частотой вспышек может быть достигнута только путем повторного потребления зараженной рыбы. Важность своевременного диагноза заключается в том, что нелеченная описторхозная инвазия может привести к тяжелым осложнениям, таким как цирроз печени, гепатоцеллюлярная карцинома и др. В статье описываются случай цирроза печени описторхозной этиологии, тактика лечения этого грозного осложнения и результаты дегельминтизации. Обсуждается проблема отсутствия противоописторхозного препарата в России, и предлагаются альтернативные способы решения этой проблемы.
Ключевые слова: описторхоз, Opisthorchis felineus, цирроз печени, празиквантел, албендазол.
Для цитирования: Плотникова Е.Ю., Баранова Е.Н. Проблемы лечения описторхозной инвазии. РМЖ. Медицинское обозрение. 2018;26(3):53-56.
Plotnikova E.Yu., Baranova Е.N.
Kemerovo State Medical University Ministry
Opisthorchiasis is a natural focal zooanthroponosis. Opisthorchiasis is caused by helminths related to the Plathelmintes type, the Trematoda class, the Opisthorchidae family, Opisthorchis felineus and Opisthorchis viverrini species. The largest and most tense center of opisthorchosis in the world is Ob-Irtysh region, covering 10 districts and regions of Russia and Kazakhstan. Invasive population of Opisthorchis felineus in Western Siberia reaches 51.82%, in some areas over 95%. The course of opisthorchiasis can be acute and chronic. The clinical picture of the infection depends on the number of pathogens, with a small number of parasites the disease can be mild or asymptomatic, which can lead to a missed or late diagnosis. In fact, these parasites can not reproduce in the human body, and therefore the intensity of infestation with a high frequency of outbreaks can only be achieved by re-consuming the infected fish. Timely diagnosing is very important because the untreated opisthorchiasis invasion can lead to serious complications, such as liver cirrhosis, hepatocellular carcinoma and others. The article describes the case of liver cirrhosis of opisthorchiasis etiology, tactics of treatment of this severe complication and the results of dehelminthization. The problems of the absence of an anti-opisthorchiasis drug in Russia are discussed and alternative ways of solving this problem are proposed.
Key words: opisthorchiasis, Opisthorchis felineus, liver cirrhosis, Praziquantel, Albendazole.
For citation: Plotnikova E.Yu., Baranova Е.N. Problems of treatment of opisthorchiasis // RMJ. Medical Review. 2018. № 3. P. 53–56.
В статье описывается случай цирроза печени описторхозной этиологии, тактика лечения этого грозного осложнения и результаты дегельминтизации. Обсуждается проблема отсутствия противоописторхозного препарата в России, и предлагаются альтернативные способы решения этой проблемы.
Введение
Патогенез описторхоза
В патогенезе описторхоза, как и многих других гельминтозов, прослеживаются 2 фазы: ранняя и поздняя. Ранняя фаза, или острый описторхоз, длится от нескольких дней до 4–8 нед. и более и связана с проникновением личинок (эксцистированных метацеркариев) паразита в гепатобилиарную систему и поджелудочную железу. В ранней стадии болезни ведущим патогенетическим фактором является развитие общей аллергической реакции и органных поражений в ответ на воздействие ферментов и продуктов метаболизма паразита. В их основе лежат клеточная пролиферация с выделением клетками эндогенных факторов воспаления в коже, слизистых оболочках дыхательных путей, пищеварительных органов, нарушение микроциркуляции, грануломатоз. При массивной инвазии это приводит к развитию эрозивно-язвенного гастрита, аллергического гепатита, пневмонии, миокардита, энцефалопатии. Клинические проявления острой стадии болезни зависят и от индивидуальной реактивности, наклонности к аллергическим реакциям. У коренных жителей высокоэндемичных очагов описторхоза вследствие ранних повторных заражений и развития толерантности к сенсибилизирующему действию антигенов паразита острая стадия болезни клинически реализуется редко [8].
Поздняя (хроническая) фаза, или хронический описторхоз, продолжается многие годы. В патогенезе хронической фазы описторхоза большую роль играют повторные заражения с обострением воспалительного процесса, фиброзом билиарных путей, поджелудочной железы, дистрофией паренхимы печени, ДЖВП, холестазом. Описторхозный холангиогепатит, не осложненный бактериальной инфекцией желчных путей, алкогольной интоксикацией желчных путей, перенесением вирусных гепатитов, протекает обычно доброкачественно. Однако хронический воспалительный процесс в билиарных путях является одним из факторов, способствующих развитию холангиокарциномы у населения территорий, гиперэндемичных по описторхозу. Развитию хронического гастродуоденита, панкреатита, холепатии способствует нарушение гормональной регуляции пищеварения — снижение продукции гастрина, секретина, глюкагона. Описторхоз отягощает язвенную болезнь желудка и двенадцатиперстной кишки, способствует развитию хронической пневмонии, хронического астмоидного бронхита, что обусловлено иммуносупрессивным воздействием инвазии [9].
Клиническая картина описторхоза
Лечение
Клинический случай
Заключение

20.01.2020
Признаки того, что у вас может быть описторхоз
Сезонные обострения заболеваний желудочно-кишечного тракта вещь неприятная, но только ли они представляют серьезную опасность здоровью?
Симптомы при описторхозе очень легко принять за гастрит, а точный диагноз можно установить только в специальных лечебных учреждениях, в том числе в инфекционных больницах Новосибирска. Однако в нынешних условиях это практически невозможно и небезопасно. Еще более небезопасно заниматься самодиагностикой и самолечением. В нашем медицинском центре разработана специальная программа диагностики и лечения описторхоза, рассчитана она на три дня пребывания в комфортных условиях нашего дневного стационара.
Чем опасен описторхоз?
Паразитируя в желчном пузыре и желчных протоках, двуустка кошачья пожирает слизистую оболочку органов. Постепенно у больного разлаживается нормальный пищеварительный процесс. А дальше – по нарастающей:
- затрудняется отток желчи, формируются сгустки и как следствие – камни;
- начинаются аллергические высыпания непонятно на что;
- воспаляются органы пищеварения, прилегающие к желчному пузырю.
Паразиты оказывают угнетающее действие на развитие плода во время беременности, физическое и умственное развитие ребёнка. Самые страшные вероятные осложнения описторхоза – рак печени, желчного пузыря, поджелудочной железы.
Какие органы и системы больше всего страдают при описторхозе?
Помимо всех органов ЖКТ страдают сердце и сосуды, обмен веществ, нервная система.
Сердце и сосуды: вегето-сосудистая дистония.
Нервная система: тремор конечностей, век, бессонница, нервозность.
Эндокринная система: снижение аппетита, потеря веса, изменение пищевого поведения.
Репродуктивная система: изменение менструального цикла, болезненные месячные.
Яркие клинические проявления бывают при остром описторхозе. Но есть еще и хронический. Как правило, в Сибири описторхоз протекает по первично-хроническому варианту. У жителей Новосибирска клиника обычно крайне скудная, иногда даже отсутствует вообще, и только внимательный врач видит косвенные признаки болезни. Это — кожные проявления, которые то исчезают, то появляются, непонятная слабость без видимой причины, летучие боли в суставах, периодически — дискомфорт в правом подреберье, повышенное количество эозинофилов в общем анализе крови.
Бывает, что человек страдает бронхиальной астмой, аллергическим риносинуситом, полипозом носа, непонятной аллергией, кожными болезнями, болезнями суставов — и даже понятия не имеет, что причина всего этого — паразиты.
Как быстро проявляется описторхоз?
Заражение происходит, когда описторхи попадают в организм человека с пищей. Инкубационный период болезни – до 20 дней. На этой стадии симптомы могут не проявляться, но резко снижается иммунитет. Человек может чувствовать слабость, недомогание, учащенное сердцебиение, повышение температуры тела, сильное потоотделение.
Через 20-30 дней болезнь переходит в стадию хронической. Симптомы при этом схожи с проявлениями хронического холецистита, гастродуоденита, панкреатита, гепатита. Беспокоят приступы боли в правом подреберье, схожие с желчными коликами. Появляется нервозность, нарушения сна, хроническая усталость, часты аллергические высыпания на коже, дрожат руки, веки.
Яркие клинические проявления бывают при остром описторхозе. Период острого этапа заболевания – от нескольких дней до 3 месяцев, иногда дольше. Часто к симптомам присоединяются проявления легочных заболеваний, признаки астматического бронхита. Острый описторхоз у больных часто проявляется увеличением печени, гастроскопия может выявить эрозии и язвы слизистых оболочек и тканей желудка, двенадцатиперстной кишки. Симптомы при описторхозе часто путают с проявлениями других заболеваний, потому процесс постановки правильного диагноза затягивается. Важно вовремя пройти обследования и начать лечение болезни.
Как быть, если есть подозрения на описторхоз?
- Не заниматься самодиагностикой и самолечением. Как можно скорее попасть на приём к гастроэнтерологу!
- По назначению врача сдать необходимые анализы и пройти дуоденальное зондирование.
- Если диагноз подтвержден, пройти курс лечения от описторхоза строго под контролем врача.
Как долго лечат описторхоз?
В течение 3 дней под контролем врача вы будете принимать лекарство для выведения описторхов, внутривенно - лекарства для печени, физиопроцедуры на правое подреберье, а также вам будет предложено специальное лечебное питание, поскольку в клинике нужно будет присутствовать неотрывно в течение дня.
ПРОГРАММА ЛЕЧЕНИЯ ОПИСТОРХОЗА
Вам необходимо иметь при себе результаты этих обследований:
общий анализ крови;
общий анализ мочи;
биохимические анализы крови: АЛТ, АСТ, щелочная фосфатаза, ГГТП, креатинин, глюкоза;
УЗИ органов брюшной полости;
дуоденальное зондирование, либо исследование кала, где выявлен описторхоз (давность не более 1 месяца);
ЭКГ (для пациентов старше 40 лет).
ДЕНЬ 1
8:00 – 20:00
ДЕНЬ 2
8:00 – 12:00
ДЕНЬ 3
8:00 – 12:00
Сдача анализов: общий анализ крови, биохимический анализ крови
Дуоденальное зондирование с промыванием желчных протоков
Физиолечение: ДДТ на область правого подреберья
Физиолечение: ДДТ на область правого подреберья
Внутривенное введение препаратов для печени
Внутривенное введение препаратов для печени
Внутривенное введение препаратов для печени
Выдача заключения и врачебных рекомендаций
Завтрак, обед и ужин
Вас ждут внимательное отношение персонала, тщательное и эффективное лечение, подробное медицинское заключение и важные рекомендации лечащего врача.
Имеются противопоказания. Требуется консультация специалиста
После курса лечения будет сделано контрольное дуоденальное зондирование, вы получите полное медицинское заключение и рекомендации врача, которых нужно придерживаться в течение всей жизни.
В нашей клинике делается все возможное для безопасности наших пациентов: с начала пандемии введен масочный режим, соблюдается социальная дистанция между пациентами, каждый час обрабатываются все рабочие поверхности, наши пациенты могут воспользоваться дезинфектором для обработки рук, проводится термометрия, не принимаются пациенты с симптомами ОРВИ.

20.01.2020
Признаки того, что у вас может быть описторхоз
Сезонные обострения заболеваний желудочно-кишечного тракта вещь неприятная, но только ли они представляют серьезную опасность здоровью?
Симптомы при описторхозе очень легко принять за гастрит, а точный диагноз можно установить только в специальных лечебных учреждениях, в том числе в инфекционных больницах Новосибирска. Однако в нынешних условиях это практически невозможно и небезопасно. Еще более небезопасно заниматься самодиагностикой и самолечением. В нашем медицинском центре разработана специальная программа диагностики и лечения описторхоза, рассчитана она на три дня пребывания в комфортных условиях нашего дневного стационара.
Чем опасен описторхоз?
Паразитируя в желчном пузыре и желчных протоках, двуустка кошачья пожирает слизистую оболочку органов. Постепенно у больного разлаживается нормальный пищеварительный процесс. А дальше – по нарастающей:
- затрудняется отток желчи, формируются сгустки и как следствие – камни;
- начинаются аллергические высыпания непонятно на что;
- воспаляются органы пищеварения, прилегающие к желчному пузырю.
Паразиты оказывают угнетающее действие на развитие плода во время беременности, физическое и умственное развитие ребёнка. Самые страшные вероятные осложнения описторхоза – рак печени, желчного пузыря, поджелудочной железы.
Какие органы и системы больше всего страдают при описторхозе?
Помимо всех органов ЖКТ страдают сердце и сосуды, обмен веществ, нервная система.
Сердце и сосуды: вегето-сосудистая дистония.
Нервная система: тремор конечностей, век, бессонница, нервозность.
Эндокринная система: снижение аппетита, потеря веса, изменение пищевого поведения.
Репродуктивная система: изменение менструального цикла, болезненные месячные.
Яркие клинические проявления бывают при остром описторхозе. Но есть еще и хронический. Как правило, в Сибири описторхоз протекает по первично-хроническому варианту. У жителей Новосибирска клиника обычно крайне скудная, иногда даже отсутствует вообще, и только внимательный врач видит косвенные признаки болезни. Это — кожные проявления, которые то исчезают, то появляются, непонятная слабость без видимой причины, летучие боли в суставах, периодически — дискомфорт в правом подреберье, повышенное количество эозинофилов в общем анализе крови.
Бывает, что человек страдает бронхиальной астмой, аллергическим риносинуситом, полипозом носа, непонятной аллергией, кожными болезнями, болезнями суставов — и даже понятия не имеет, что причина всего этого — паразиты.
Как быстро проявляется описторхоз?
Заражение происходит, когда описторхи попадают в организм человека с пищей. Инкубационный период болезни – до 20 дней. На этой стадии симптомы могут не проявляться, но резко снижается иммунитет. Человек может чувствовать слабость, недомогание, учащенное сердцебиение, повышение температуры тела, сильное потоотделение.
Через 20-30 дней болезнь переходит в стадию хронической. Симптомы при этом схожи с проявлениями хронического холецистита, гастродуоденита, панкреатита, гепатита. Беспокоят приступы боли в правом подреберье, схожие с желчными коликами. Появляется нервозность, нарушения сна, хроническая усталость, часты аллергические высыпания на коже, дрожат руки, веки.
Яркие клинические проявления бывают при остром описторхозе. Период острого этапа заболевания – от нескольких дней до 3 месяцев, иногда дольше. Часто к симптомам присоединяются проявления легочных заболеваний, признаки астматического бронхита. Острый описторхоз у больных часто проявляется увеличением печени, гастроскопия может выявить эрозии и язвы слизистых оболочек и тканей желудка, двенадцатиперстной кишки. Симптомы при описторхозе часто путают с проявлениями других заболеваний, потому процесс постановки правильного диагноза затягивается. Важно вовремя пройти обследования и начать лечение болезни.
Как быть, если есть подозрения на описторхоз?
- Не заниматься самодиагностикой и самолечением. Как можно скорее попасть на приём к гастроэнтерологу!
- По назначению врача сдать необходимые анализы и пройти дуоденальное зондирование.
- Если диагноз подтвержден, пройти курс лечения от описторхоза строго под контролем врача.
Как долго лечат описторхоз?
В течение 3 дней под контролем врача вы будете принимать лекарство для выведения описторхов, внутривенно - лекарства для печени, физиопроцедуры на правое подреберье, а также вам будет предложено специальное лечебное питание, поскольку в клинике нужно будет присутствовать неотрывно в течение дня.
ПРОГРАММА ЛЕЧЕНИЯ ОПИСТОРХОЗА
Вам необходимо иметь при себе результаты этих обследований:
общий анализ крови;
общий анализ мочи;
биохимические анализы крови: АЛТ, АСТ, щелочная фосфатаза, ГГТП, креатинин, глюкоза;
УЗИ органов брюшной полости;
дуоденальное зондирование, либо исследование кала, где выявлен описторхоз (давность не более 1 месяца);
ЭКГ (для пациентов старше 40 лет).
ДЕНЬ 1
8:00 – 20:00
ДЕНЬ 2
8:00 – 12:00
ДЕНЬ 3
8:00 – 12:00
Сдача анализов: общий анализ крови, биохимический анализ крови
Дуоденальное зондирование с промыванием желчных протоков
Физиолечение: ДДТ на область правого подреберья
Физиолечение: ДДТ на область правого подреберья
Внутривенное введение препаратов для печени
Внутривенное введение препаратов для печени
Внутривенное введение препаратов для печени
Выдача заключения и врачебных рекомендаций
Завтрак, обед и ужин
Вас ждут внимательное отношение персонала, тщательное и эффективное лечение, подробное медицинское заключение и важные рекомендации лечащего врача.
Имеются противопоказания. Требуется консультация специалиста
После курса лечения будет сделано контрольное дуоденальное зондирование, вы получите полное медицинское заключение и рекомендации врача, которых нужно придерживаться в течение всей жизни.
В нашей клинике делается все возможное для безопасности наших пациентов: с начала пандемии введен масочный режим, соблюдается социальная дистанция между пациентами, каждый час обрабатываются все рабочие поверхности, наши пациенты могут воспользоваться дезинфектором для обработки рук, проводится термометрия, не принимаются пациенты с симптомами ОРВИ.
Что такое холецистит хронический? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьяна Александра Георгиевича, хирурга со стажем в 31 год.
Над статьей доктора Хитарьяна Александра Георгиевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Хронический холецистит — это воспаление желчного пузыря, длящееся более полугода и характеризующееся изменением свойств желчи, дисфункцией желчных протоков и образованием конкрементов (камней). [1]
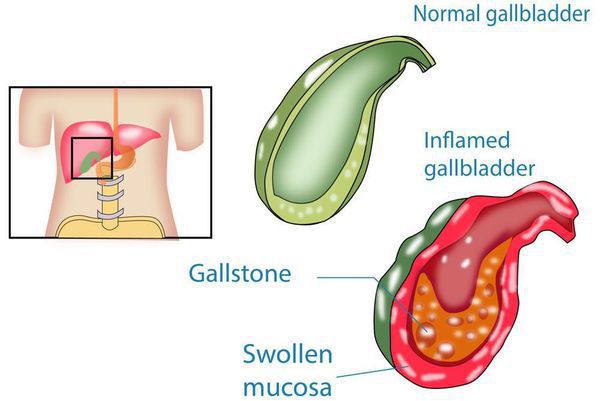
Формирование нерастворимых образований в системе выведения желчи является длительным процессом. Оно чаще протекает у женщин. Это связывают с определёнными особенностями желчных кислот, а также обмена холестерина, которые взаимосвязаны с женскими половыми гормонами — эстрогенами и прогестероном.
Существует несколько этиопатологических факторов, при которых повышается риск развития желчнокаменной болезни. К ним относятся:
- пол — как уже отмечалось, чаще возникает у женщин;
- генетическая предрасположенность — появляются особенности метаболизма соединений, которые являются структурной основой камней;
- систематическое нарушение диеты;
- хронический процесс воспаления, протекающий в желчном пузыре и протоках;
- нарушение процесса выхода желчи на фоне развития дискинезии структур и путей. [2]
Главными причинами хронического холецистита нужно считать:
- длительно существующее нарушение диеты (более шести месяцев), тонуса сфинктеров желчевыводящих путей и физико-химических свойств желчи с образованием конкрементов (в 90% случаев);
- инфицирование желчи и/или желчного пузыря патогенной (шигеллами и сальмонеллами) или условно-патогенной микрофлорой (кишечной палочкой, стрептококками и стафилококками), а также паразитами (аскаридами, лямблиями и другими);
- наличие в анамнезе двух и более приступов острого холецистита (боли в правом подреберье, нарушение пищеварения, повышение температуры тела и другие симптомы), неоднократно купированные консервативной терапией.
Кроме того, причиной хронического холецистита могут быть токсины и генерализованные аллергические реакции. [3] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронического холецистита
Главенствующим синдромом по праву нужно назвать болевой. Пациент чаще всего чувствует боль в области правого подреберья (иногда в эпигастрии — области желудка). Она может быть как незначительной тянущей, так и сильной с чувством жжения и распирания. Те же ощущения могут локализоваться в области надплечья и/или во всей верхней конечности справа, правой половине шеи и нижней челюсти. Обострение может длиться от 20 минут до 5-6 часов. Боль появляется не сама по себе, а после воздействия вышеописанных провоцирующих факторов.
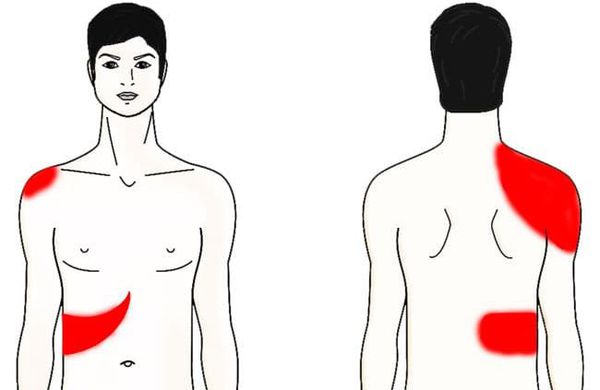
Следующим немаловажным синдромом является диспепсический — нарушение пищеварения. К наиболее частым проявлениям последнего стоит отнести диарею (частый жидкий стул), тошноту, рвоту с примесью желчи, нарушение (снижение) аппетита, вздутие живота.
Интоксикационный синдром характеризуется резким и значительным повышением температуры тела (до 39-40 о С), ознобом, потливостью и выраженной слабостью.
Вегетативная дисфункция также может сопутствовать обострению хронического холецистита, проявляясь эмоциональной нестабильностью, приступами сердцебиения, лабильностью артериального давления, раздражительностью и т.д.
У 10-20% пациентов с некалькулёзным (бескаменным) хроническим холециститом симптоматика может сильно варьировать и проявляться следующими признаками:
- боли в области сердца;
- нарушение сердечного ритма;
- затруднение глотания;
- боли по ходу всего пищевода и/или по всей области живота с метеоризмом и/или запорами.
Если говорить об обострении калькулёзного хронического холецистита, то следует отметить желтушный синдром:
- желтушность кожных покровов;
- иктеричность склер;
- потемнение мочи;
- обесцвечивание кала.
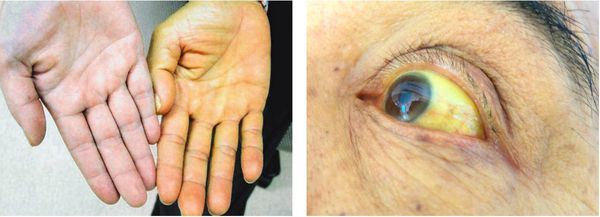
Этому способствует закрытие (обтурация) желчных протоков камнями, ранее находящимися и сформированными в желчном пузыре — так называемая "механическая желтуха". [5]
Патогенез хронического холецистита
Развитие хронического холецистита начинается задолго до появления первых симптомов. Этиологические факторы воздействуют комплексно и длительно. Главным, как говорилось выше, является неправильное питание. Именно оно способствует формированию холестероза желчного пузыря (появлению холестериновых полосок/бляшек в его стенке), которые впоследствии перерастают в полипы и/или конкременты.
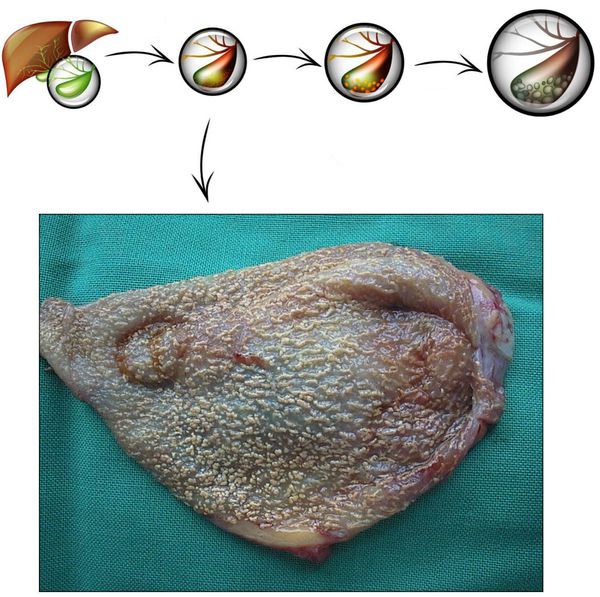
После этого и параллельно этому происходит нарушение тонуса стенки желчного пузыря и дисфункция сфинктерного аппарата желчевыводящих путей, по причине чего желчь застаивается, чем усугубляется формирование камней и диспепсия.
Симптомы хронического холецистита начинают проявляться при чрезмерном повреждении стенки желчного пузыря камнями (или обтурации желчных протоков конкрементами) и инфицировании желчи. Параллельно происходит изменение физико-химических свойств и биохимического состава желчи (дисхолии и дискринии), а также снижается внешнесекреторная функция печени вследствие угнетения активности клеток печени, что также усугубляет уже сформированные дисхолию и дискринию. [6]
Пути попадания патогенной флоры в желчный пузырь:
- энтерогенный — из кишечника при нарушениях моторики сфинктера Одди и повышении внутрикишечного давления (кишечная непроходимость);
- гематогенный — через кровь при хронических инфекционных (гнойных) заболеваниях различных органов и систем;
- лимфогенный — через лимфатические сосуды, по путям оттока лимфы от органов брюшной полости.
Классификация и стадии развития хронического холецистита
В Международной классификации болезней (МКБ-10) хронический холецистит кодируется как К81.1.
Главенствующим признаком, которым можно охарактеризовать и классифицировать хронический холецистит, конечно же, является наличие или отсутствие конкрементов (камней) в желчном пузыре. В связи с этим выделяют:
- калькулёзный холецистит;
- некалькулёзный (бескаменный) холецистит (здесь преобладают воспалительные явления и/или моторно-тонические расстройства желчного пузыря и его протоков).
Как уже отмечалось ранее, 85-95% людей (чаще всего женщины 40-60 лет), страдающих хроническим холециститом, имеют камни в жёлчном пузыре (т.е. больны хроническим калькулёзным холециститом). Образование конкрементов может быть либо первичным (при изменении физико-химических свойств желчи), либо вторичным (после первичного инфицирования желчи и развития воспаления). [5] [6]
Если говорить о причинном факторе воспалительного процесса, нужно выделить следующие формы заболевания (по частоте встречаемости):
- бактериальный;
- вирусный;
- паразитарный;
- аллергический;
- иммуногенный (немикробный);
- ферментативный;
- неясного происхождения (идиопатический).
Течение воспалительного процесса также бывает неодинаковым и зависит от многих факторов, включая индивидуальные особенности каждого организма. В связи с этим выделяют четыре типа хронического холецистита:
- редко рецидивирующий (один приступ в год или реже);
- часто рецидивирующий (более двух приступов в год);
- монотонный (латентный, субклинический);
- атипичный (не входящий ни в одну из вышеописанных категорий).
Фазы воспаления значительно разнятся между собой, каждый пациент это может почувствовать на себе:
- обострение (яркая клиническая картина, выраженность всех симптомов);
- затихающее обострение;
- ремиссия (стойкая, нестойкая).
Тяжесть течения основного заболевания и каждого из обострений тоже может варьироваться:
- лёгкая форма;
- средняя форма;
- тяжёлая форма;
- с осложнениями и без.
Осложнения хронического холецистита
Холецистит хронической формы развивается длительное время и его обострение происходит "не на ровном месте". Что же способствует этому обострению? В первую очередь неправильное питание: чрезмерное употребление жирной, жареной, солёной пищи, алкоголя и, как ни странно, даже голод приводят к застою и повышенной вероятности инфицирования желчи. Именно эти факторы являются главной причиной обострения и развития осложнений. Также к причинам обострения можно отнести пожилой возраст, хронические заболевания ЖКТ, дисфункцию желчных путей, хронический стресс, наличие камней в желчном пузыре и даже генетическую предрасположенность.
Однако обострение хронического холецистита (имеется ввиду желчная колика) является лишь звеном в развитии таких грозных осложнений, как:
- холедохолитиаз — закупорка конкрементом общего желчного протока, образованного соединением пузырного и общего печёночного желчных протоков, с формированием механической желтухи;
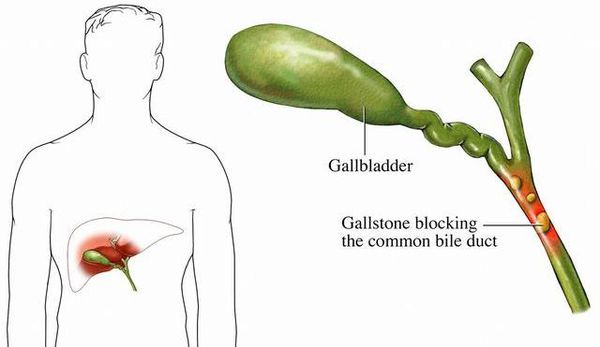
- деструкция стенки желчного пузыря с угрозой перфорации (вследствие повреждения желчного пузыря камнями и/или пролежнями от последних);
- холецистопанкреатит — формирование воспаления не только в желчном пузыре, но и в поджелудочной железе вследствие нарушения тонуса сфинктера Одди и/или закупоркой его камнем и невозможностью поступления панкреатического и желчного соков в двенадцатиперстную кишку;
- холангит — воспаление общего желчного протока с расширением последнего и возможным развитием гнойного процесса;
- водянка желчного пузыря (при длительно существующем заболевании в латентной форме, с редкими рецидивами лёгкой/стёртой формы и сохранении окклюзии пузырного протока);
- пузырно-кишечные свищи — формирование соустья между желчным пузырём и кишечником по причине длительно существующего воспаления в первом и прилегании этих органов друг к другу;
- абсцесс печени и подпечёночного пространства;
- рак желчного пузыря. [8]
Диагностика хронического холецистита
В связи с большим количеством возможных грозных осложнений хронического холецистита очень важно как можно раньше распознать болезнь самому и подтвердить в медицинском учреждении наличие данного заболевания.
Обследование начинается с осмотра пациента врачом-хирургом: обращается внимание на наличие желтушности кожных покровов, иктеричность склер, вынужденное положение больного в связи с выраженным болевым и интоксикационным синдромами и т.д.). Затем осмотр продолжается опросом пациента и пальпацией брюшной стенки: уточняются данные о соблюдении диеты, особенности и локализация болевого синдрома, определяются симптомы Мерфи, Мюсси и Шоффара (болезненные ощущения при определённых способах "прощупывания"), характерные для воспаления желчного пузыря.
В общем анализе крови можно проследить признаки неспецифического воспаления: увеличенная скорость оседания эритроцитов (СОЭ) и увеличенное количество лейкоцитов (лейкоцитоз) со сдвигом формулы влево.
Биохимический анализ крови может выявить повышение активности ферментов печени, а именно АЛаТ, АСаТ, ГГТП и щелочной фосфатазы.
Более подробную информацию для постановки диагноза хронического холецистита можно получить, конечно же, с помощью визуализирующих методик:
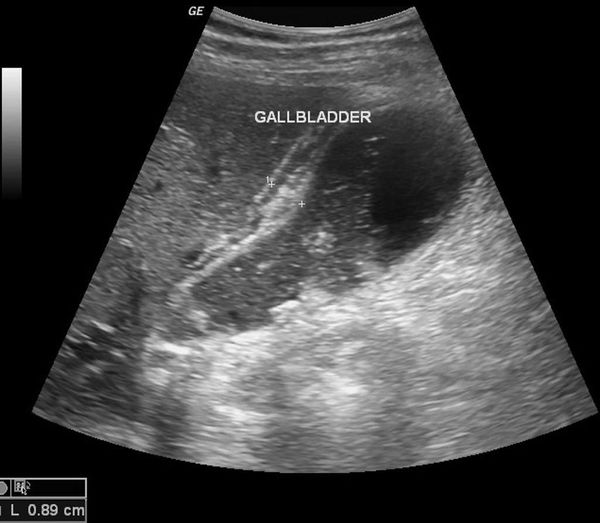
1. УЗИ органов брюшной полости (гепатобилиарной зоны) — определяется размер желчного пузыря, толщина его стенки, наличие деформации и конкрементов в просвете, расширенные внутри- и внепечёночные желчные протоки, различные нарушения моторики.
2. Холецистография и холеграфия — рентгенконтрастные исследования желчного пузыря и его протоков. За 12-16 часов до обследования пациент принимает контрастное вещество перорально (обычно накануне вечером). Выполняется несколько снимков в разных проекциях, после чего обследуемый получает желчегонный завтрак (яичные желтки и сливочное масло), и спустя 20 минут также выполняется несколько снимков. Производятся эти исследования с целью определения положения, формы, величины и смещаемости желчного пузыря, способности концентрации и выталкивания желчи (моторики).
3. Дуоденальное зондирование проводится с целью взятия пробы желчи, определения флоры и её чувствительности к антибиотикам для адекватного лечения. [9]
Лечение хронического холецистита
Лечение хронического холецистита может быть как консервативным, так и хирургическим.
В связи с тем, что 85-95% больных хроническим холециститом имеют калькулёзную (каменную форму) заболевания, с чем и связано развитие грозных осложнений, удаление желчного пузыря является единственно возможным и самым эффективным способом профилактики последних.
Операция при холецистите
Оперативное лечение хронического холецистита (холецистэктомия) является плановой операцией, а в случае тяжёлого обострения — экстренной или даже операцией "по жизненным показаниям". В зависимости от тяжести течения заболевания, её длительности, количества рецидивов, их интенсивности и состояния пациента удаление желчного пузыря может осуществляться несколькими методиками:
- классическая холецистэтомия (через разрез передней брюшной стенки длиной около 15 см в правом подреберье);
- мини-холецистэктомия (разрез в правом подреберье длиной 4-6 см);
- лапароскопическая холецистэктомия (с использованием лапароскопического инструментария, т.е. через "проколы" — четыре разреза размером по 5-10 мм);
- мини-лапароскопическая холецистэктомия (три прокола размером по 3-5 мм) — используется в редких случаях при крайней необходимости достижения максимального косметического эффекта.
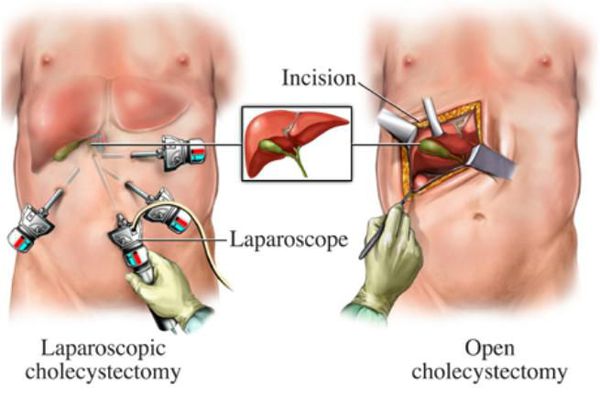
Реабилитация после холецистэктомии
После удаления желчного пузыря пациенту необходимо регулярно посещать врача в течение следующих трёх месяцев, на 3–6–12 месяц нужно сдавать анализы крови и проходить УЗИ органов брюшной полости. Также следует принимать желчегонные препараты, питаться небольшими порциями 3–5 раз в сутки и исключить жирную пищу. Если не перестроить питание, агрессивная желчь, которая течёт в кишечник, повышает риски рака прямой кишки.
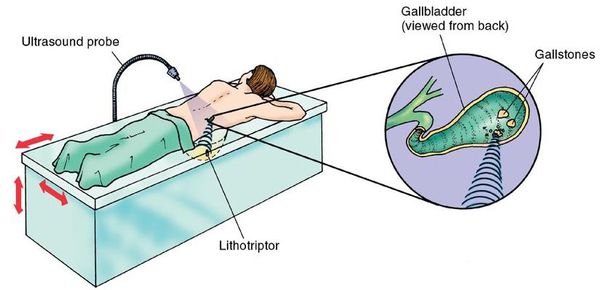
Ультразвуковая литотрипсия
При противопоказаниях к операции или при нежелании пациента оперироваться можно воспользоваться нехирургическим методом дробления камней — ультразвуковой литотрипсией. Однако измельчение и выведение камней не является излечением, и в 95-100% случаев конкременты формируются повторно через некоторое время.
Медикаментозная терапия
В период обострения применяются обезболивающие (нестрероидные противовоспалительные средства — НПВС) и спазмолитические препараты для снятия спазма мускулатуры желчного пузыря и его протоков.
Профилактику инфицирования и санацию очага проводят антибиотикотерапией (цефалоспорины). Дезинтоксикацию осуществляется при помощи растворов глюкозы и хлорида натрия. Также необходимо лечение диспепсического синдрома: обычно для этого используются ферментные препараты. [10]
Диета
Когда заболевание находится в стадии ремиссии, необходимо строгое соблюдать диету: отказаться от острой, жирной и жаренной пищи.
Физиотерапия и народные методы лечения
Пациенты, страдающие хроническим бескаменным холециститом, лечатся у гастроэнтеролога. Возможно проведение физиотерапии (электрофорез, грязелечение, рефлексотерапия, пребывание на бальнеологических курортах) и фитотерапии (приём отваров тысячелистника, пижмы, крушины).
Лечебная гимнастика при холецистите
Убедительных доказательств о пользе специальной гимнастики при лечении или для профилактики холецистита не существует. Более того, использование лечебной гимнастики может быть опасным. Чаще заболевание встречается в виде хронического калькулёзного холецистита, физическая нагрузка в таком случае может привести к осложнениям, таким как механическая желтуха. Пациенту вполне достаточно снизить вес и заниматься обычной лечебной физкультурой.
Прогноз. Профилактика
Нарушение диеты в повседневной жизни встречается сплошь и рядом, поэтому формирование конкрементов в желчном пузыре не является чем-то удивительным. Вероятность проявления симптомов и осложнений от образования камней в желчном пузыре на самом деле низкая. Очень часто камни в желчном пузыре обнаруживаются при обследовании пациентов с другими патологиями ЖКТ и других органов и систем.
Практически все пациенты, перенёсшие удаление желчного пузыря, больше никогда не испытывают симптомов, если только последние не были вызваны исключительно камнями в желчном пузыре.
Профилактические мероприятия не могут дать 100% гарантию предотвращения развития болезни, но значительно снизят риски её возникновения. Первично, конечно же, необходимо пропагандирование здорового образа жизни:
- соблюдение диеты;
- отказ от пристрастия к перееданию, жирной, острой и жареной пищи;
- ограничение или полный отказ от алкоголя;
- регулярные занятия физической культурой.
Нужно стремиться максимально избегать стрессов, недосыпаний, длительных и частых периодов голода.
Для профилактики обострений уже поставленного диагноза хронического холецистита необходимо:
- строжайшее соблюдение диеты и правил дробного питания;
- избегание гиподинамии, стрессов и тяжёлой физической нагрузки;
- два раза в год наблюдения у хирурга;
- не избегать санаторно-курортного лечения. [11]
Полипы желчного пузыря — это истинные доброкачественные опухоли или псевдоопухолевые образования, происходящие из желчнопузырного эпителия. Почти в 2/3 случаев течение бессимптомное. Могут проявляться тупыми болями или коликами в области правого подреберья, диспепсией, прогрессирующим ухудшением общего самочувствия. Диагностируются с помощью сонографии желчного пузыря, РХПГ, дуоденального зондирования, анализа желчи, гистологического исследования. Для консервативной терапии псевдополипов применяют антибиотики, холеретики, холекинетики, спазмолитики, хено- и урсодезоксихолевую кислоту. Истинные полипы удаляют в ходе открытой или лапароскопической холецистэктомии.
МКБ-10
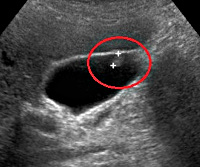
Общие сведения
Распространенность желчнопузырных полипов в популяции составляет 1,5-9,5%. У женщин полипоз желчного пузыря встречается в 4 раза чаще, чем у мужчин. Истинные и псевдополипы, растущие в просвет желчного пузыря, обычно выявляют после 30-35 лет, у детей полиповидные образования возникают редко. У пациентов мужского пола преобладает полипозный холестероз, у женщин относительно чаще возникают аденоматозные и папилломатозные разрастания. Актуальность своевременного обнаружения полипов, определения их морфологического типа и выбора оптимальной врачебной тактики обусловлена длительным бессимптомным течением заболевания и высоким риском озлокачествления истинных новообразований.

Причины
Желчнопузырный полипоз является полиэтиологическим заболеванием, преимущественно связан с воздействием различных раздражающих факторов на слизистую желчного пузыря. У части пациентов болезнь имеет генетическое происхождение. Специалисты в сфере современной гастроэнтерологии и гепатологии выделяют три основных группы причин, способствующих образованию полипов желчного пузыря:
- Отягощенная наследственность и дисэмбриогенез. Риск формирования полипозных образований повышается при наличии в роду желчнопузырного полипоза. Обычно наследуются аденомы и папилломы желчного пузыря. Определенную роль могут играть внутриутробные мутации генов, возникающие под влиянием вирусов, радиации, эмбрио- и фетотоксических химических веществ.
- Гепатобилиарная патология. Чаще всего полипы образуются на фоне хронического холецистита, сопровождающегося застоем желчи, утолщением и деформацией стенки, персистенцией в полости желчного пузыря патогенных и условно-патогенных инфекционных агентов. Развитию заболевания также способствуют холангиты, холецистохолангиты, дискинезия желчевыводящих путей.
- Метаболические расстройства. При нарушениях липидного обмена и повышении сывороточной концентрации холестерина в стенках желчного пузыря образуются холестериновые псевдополипы. Отложение избытка холестерина в желчнопузырной слизистой также возможно при повышении его содержания в желчи у больных с ЖКБ, описторхозом и другими глистными инвазиями.
Патогенез
Механизм формирования полипов желчного пузыря определяется типом объемных образований и причинами, вызвавшими заболевание. Патогенез истинных доброкачественных опухолей (полипов, аденом) предположительно основан на нарушении механизмов, которые контролируют деление, рост, запрограммированную смерть призматических и базальных желчнопузырных эпителиоцитов. Результатом эпителиальной гиперплазии становится образование медленно растущих аденоматозных и папилломатозных полипов без признаков клеточной атипии.
Воспалительные псевдополипы являются гранулемами, возникшими в результате пролиферации и трансформации фагоцитирующих клеток. Псевдоопухолевое образование формируется поэтапно с инфильтрацией слизистого слоя желчного пузыря юными моноцитарными фагоцитами, которые созревают в макрофаги и впоследствии преобразуются в эпителиоидные клетки. Развитие холестериновых опухолевидных образований основано на отложении под эпителиальной оболочкой избытка холестерина, который со временем может кальцинироваться.
Классификация
Систематизация клинических форм заболевания проводится с учетом расположения полипов, их количества и морфологических особенностей. Полипозные разрастания бывают единичными и множественными. По локализации различают малосимптомные полипы тела, дна желчного пузыря и клинически выраженные полипообразные разрастания шейки органа, пузырного протока. С учетом гистологического строения выделяют:
- Холестериновые псевдополипы — опухолевидные образования, представленные отложениями холестерина под желчнопузырной слизистой оболочкой. По разным данным, встречаются в 87-95%, могут рассасываться после проведения консервативной терапии.
- Воспалительные псевдополипы — гранулематозные разрастания эпителиального слоя в результате скопления фагоцитирующих клеток и реактивной гиперплазии эпителия. Возможен регресс после проведения противовоспалительной терапии.
- Истинные полипы — аденомы, образованные гиперплазированным железистым эпителием, и папилломы, представленные сосочковидными разрастаниями. При маленьких опухолях рекомендовано наблюдение, большие и быстро увеличивающиеся полипы подлежат удалению вместе с желчным пузырем.
Симптомы
Заболевание длительное время может протекать без клинических проявлений. Выраженность симптоматики в основном зависит от локализации полипов желчного пузыря. Чаще всего единственным признаком болезни являются периодические тупые боли в правом подреберье, возникающие независимо от приема пищи. Реже пациенты жалуются на интенсивную болезненность в проекции органа, усиливающуюся после физических нагрузок или употребления жирных блюд. У части больных возможно возникновение сильных приступообразных болей, напоминающих желчную колику.
При желчнопузырных полипах также наблюдаются диспепсические расстройства: горечь во рту, отрыжка, тошнота. Иногда наблюдается рвота с примесью желчи. При длительном течении болезни отмечается ухудшение общего состояния: снижение аппетита, постоянная слабость, уменьшение толерантности к физическим нагрузкам. При локализации полипов в области шейки желчного пузыря симптоматика может напоминать острый холецистит – резкие боли сопровождаются повышением температуры тела, тошнотой и рвотой.
Осложнения
Обтурация желчного пузыря полипами способствует нарушению оттока желчи и активному размножению патогенной микрофлоры, инфицированию содержимого органа, развитию острого холангита и холецистита. Без лечения такое состояние может спровоцировать возникновение эмпиемы желчного пузыря, его перфорацию с выходом гноя в полость брюшины и билиарным перитонитом. Сопутствующее увеличение давления в холедохе сопровождается забрасыванием желчи в общий панкреатический проток, что повышает вероятность хронического панкреатита.
Полипозные образования могут увеличиваться в размерах и закупоривать общий желчный проток, что приводит к механической желтухе. При этом у пациентов возникает желтушное окрашивание склер и слизистых, кожный зуд, болезненность при пальпации печени. Попадание большого количества компонентов желчи в кровь (холемия) характеризуется эндотоксемическим синдромом, снижением фильтрационной способности почек и нарушением проницаемости гематоэнцефалического барьера. В 10-30% случаев истинные желчнопузырные полипы малигнизируются.
Диагностика
Постановка диагноза без данных инструментального обследования затруднена, поскольку желчнопузырный полипоз не имеет патогномоничных клинических симптомов. Заподозрить заболевание необходимо при наличии хронических жалоб со стороны билиарной системы и отсутствии характерных признаков ЖКБ. Наиболее информативными в диагностическом плане являются такие методы исследования, как:
- Ультразвуковое исследование желчного пузыря. Сонография — основной метод экспресс-диагностики заболевания. Во время УЗИ желчного пузыря выявляются округлые образования с четкими контурами, утолщение и отечность стенок органа. Метод не позволяет обнаружить полипы маленького размера (до 5 мм).
- РХПГ. Введение гибкого эндоскопа помогает оценить состояние сфинктера Одди, осмотреть крупные желчные протоки. При последующем выполнении ретроградной холангиопанкреатографии с заполнением билиарной системы контрастным веществом полипы визуализируются как округлые дефекты наполнения.
- Дуоденальное зондирование. Последовательный забор нескольких фракций желчи через зонд производится для оценки функционального состояния желчного пузыря. Небольшое количество желчи из порций В и С, получаемых при дуоденальном зондировании, используют для биохимического и бактериологического анализа.
- Исследование желчи. При осложнениях полипов повышается плотность желчи, реакция рН смещается в кислую сторону. Микроскопически определяется высокое содержание лейкоцитов, слизи и эпителиоцитов. Бакпосев подтверждает сопутствующий холецистит (прогностически значим уровень бактерий 107 КОЕ/мл).
- Гистологический анализ. Изучение тканевой структуры образований под микроскопом проводят после их хирургического или эндоскопического удаления для подтверждения доброкачественного характера заболевания. В ходе гистологического исследования уточняется морфологический тип полипа.
В общем анализе крови все показатели обычно в пределах нормы, в период обострения заболевания возможен умеренный лейкоцитоз. Характерные изменения в биохимическом анализе крови — повышение уровня трансаминаз (АСТ и АЛТ), незначительное снижение общего белка. При затруднениях в диагностике осуществляют КТ для детальной визуализации желчного пузыря.
В первую очередь полипы необходимо дифференцировать с хроническим холециститом. Основная диагностическая находка, которая свидетельствует в пользу полипоза, — выявление при ультразвуковом исследовании округлых образований в желчном пузыре. При обострении проводят дифференциальную диагностику с острой хирургической патологией. Обследованием пациента занимается врач-гастроэнтеролог, гепатолог, при неясной этиологии образований необходима консультация онколога.
Лечение полипов желчного пузыря
При выборе метода терапии учитывают тип объемного образования. Пациентам с воспалительными гранулематозными псевдополипами обычно рекомендовано медикаментозное лечение хронического холецистита с использованием антибиотиков, спазмолитиков, холеретиков и холекинетиков. При наличии наиболее распространенных холестериновых полипов эффективно назначение препаратов урсодезоксихолевой и хенодезоксихолевой кислоты, которые стимулируют образование желчи и улучшают ее качественный состав, способствуя растворению скоплений холестерина.
Консервативных методов лечения истинных желчнопузырных полипов не предложено. Больные с единичными доброкачественными опухолями размерами до 10 мм подлежат динамическому наблюдению с проведением УЗИ раз в полгода при выявлении образования на ножке и раз в квартал — при полипе с широким основанием. При обнаружении множественных новообразований без ножки, величине опухоли более 10 мм или ее увеличении более чем на 2 мм в год, показано удаление желчного пузыря. С учетом клинической ситуации выполняются:
- Малоинвазивные вмешательства. Наиболее часто проводится лапароскопическая холецистэктомия, минимизирующая травматические повреждения при удалении желчного пузыря вместе с полипами. В последние годы большой популярностью пользуется однопортовая SILS-холецистэктомия с доступом к органу через единственный мини-разрез в пупочной области.
- Классические операции. При сочетании истинных полипов с осложненной желчнокаменной болезнью или возникновении осложнений при лапароскопических вмешательствах показана открытая холецистэктомия. Пациентам с ранее перенесенными абдоминальными операциями, тяжелой сопутствующей патологией желчный пузырь может удаляться из мини-доступа.
Прогноз и профилактика
Исход болезни зависит от расположения и размеров полипов, а также от своевременности начатого лечения. У пациентов с единичными образованиями до 1 см в диаметре прогноз благоприятный. Прогностически неблагоприятным считается возраст старше 65 лет, множественные полипы шейки пузыря и желчевыводящего протока, наличие конкрементов. Меры специфической профилактики заболевания не разработаны. Для предупреждения осложнений необходимо тщательно обследовать больных с патологией билиарного тракта и проводить комплексное лечение.
1. Диагностика и лечение доброкачественных полиповидных образований желчного пузыря. Автореферат диссертации/ Выступец Б.В. – 2009.
2. Лечение полипов желчного пузыря/ Мундуков К.Ж.// Современные проблемы науки и образования. — 2013 — № 5.
3. Диагностика и лечение полипов желчного пузыря / Оморов Р.А., Мундуков К.Ж. // Вестник Алматинского государственного института усовершенствования врачей. – 2013 - №1.
Читайте также:

