Повышены лейкоциты после скарлатины
Обновлено: 06.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гельминтоз (глистная инвазия): причины появления, симптомы, диагностика и способы лечения.
Определение
Гельминтозы - болезни человека, животных и растений, вызываемые паразитическими червями (гельминтами).
Причины появления гельминтозов
В настоящее время в России встречается более 70 видов из известных 250 гельминтов, паразитирующих в организме человека. Наиболее распространены круглые черви (аскариды, острицы, трихинеллы, власоглав), ленточные черви (свиной, бычий и карликовый цепни, широкий лентец, эхинококки), сосальщики (печеночная и кошачья двуустки).
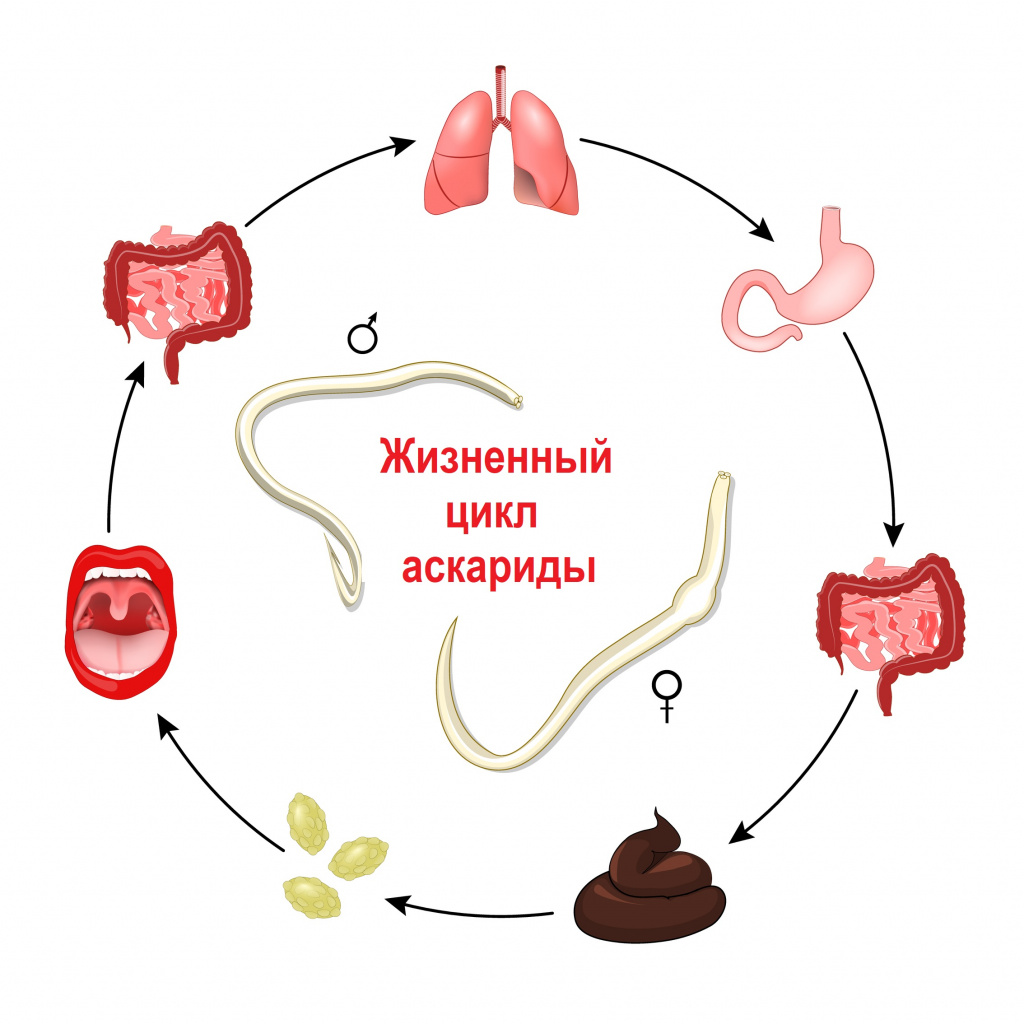
Заражение гельминтами чаще всего происходит после попадания в организм их яиц и/или личинок. В зависимости от механизма заражения и путей передачи гельминтозы подразделяются на: геогельминтозы, биогельминтозы и контактные гельминтозы. Геогельминты развиваются без промежуточных хозяев, биогельминты - с последовательной сменой одного-двух-трех хозяев, контактные гельминты передаются контактным путем.
Свиной цепень, бычий цепень, эхинококк и другие виды червей развиваются с последовательной сменой одного-двух-трех хозяев. Промежуточными хозяевами могут быть рыбы, моллюски, ракообразные, насекомые. Человек заражается этими гельминтами, употребляя в пищу продукты, не прошедшие полноценную термическую обработку:
- мясо говядины, инфицированную финнами (личинками) бычьего цепня;
- свинину, пораженную финнами свиного цепня;
- малосоленую и сырую рыбу с личинками описторхиса или широкого лентеца;
- сырую воду или обработанные этой водой овощи, фрукты.
Контактным путем - то есть при личном контакте здорового человека с зараженным, при пользовании общей посудой, предметами туалета, бельем, при вдыхании пыли в помещении, где находится зараженный человек - передаются энтеробиоз (возбудитель – острица) и гименолепидоз (возбудитель – карликовый цепень). В случае энтеробиоза часто случается самозаражение.
Гельминты определенного вида паразитируют в определенных органах, вызывая различные гельминтозы:
- в толстой кишке - свиной, бычий, карликовый цепни, нематоды (анкилостомы, аскариды, стронгилоиды), острицы, власоглав. Из просвета кишки личинки свиного цепня могут попадать в кровоток и распространяться по организму, оседая в жировой клетчатке, сосудах мышц, камерах глаза, мозге;
- в печени и желчных путях - трематоды (описторхис, клонорхис, фасциола). В печени первично располагаются эхинококковые кисты, а после их разрыва дочерние пузыри можно обнаружить в брыжейке, листках брюшины, селезенке и других органах;
- в органах дыхания - эхинококки, альвеококки, легочные сосальщики, вызывающие парагонимоз;
- в нервной системе - шистосомозы, парагонимоз, эхинококкоз и альвеококкоз;
- в органах зрения - онкоцеркоз, лоаоз, осложненные формы тениоза;
- в органах кровообращения - некатороз, шистосомозы, дифиллоботриоз;
- в лимфатической системе - филяриатозы, трихинеллез;
- в коже и подкожной клетчатке - анкилостомидоз, онкоцеркоз, лоаоз, личиночная стадия шистосомозов;
- в костной системе - эхинококкоз;
- в скелетной мускулатуре - трихинеллез, цистицеркоз мышечной ткани.
Срок жизни гельминтов в организме окончательного хозяина может быть различным, зависит от вида паразита и колеблется от нескольких недель (острицы) до нескольких лет (цепни) и десятилетий (фасциолы).
Классификация заболевания
У человека паразитируют черви двух видов:
- Nemathelminthes – круглые черви, класс Nematoda;
- Plathelminthes – плоские черви, которые включают в себя классы
- Cestoidea – ленточных червей,
- Trematoda – класс сосальщиков.
- биогельминтозы;
- геогельминтозы;
- контактные гельминтозы.
На организм человека гельминты оказывают различное воздействие:
- антигенное воздействие, когда развиваются местные и общие аллергические реакции;
- токсическое действие (продукты жизнедеятельности гельминтов вызывают недомогание, слабость, диспепсические явления);
- травмирующее действие (при фиксации паразитов к стенке кишечника происходит нарушение кровоснабжения с некрозом и последующей атрофией слизистой оболочки; могут нарушаться процессы всасывания; механическое сдавление тканей гельминтами);
- вторичное воспаление в результате проникновение бактерий вслед за мигрирующими личинками гельминтов;
- нарушение обменных процессов;
- в результате поглощения крови некоторыми гельминтами возникает анемия;
- нервно-рефлекторное влияние - раздражение гельминтами нервных окончаний провоцирует бронхоспазм, дисфункцию кишечника и т.д.;
- психогенное действие, проявляющееся невротическими состояниями, нарушением сна;
- иммуносупрессивное действие.
Для гельминтозов характерна стадийность развития. Каждая стадия характеризуется своими клиническими симптомами.
Жалобы пациентов в острой стадии:
- повышение температуры от нескольких дней до двух месяцев (субфебрильная или выше 38ºС, сопровождающаяся ознобом, резкой слабостью и потливостью);
- зудящие рецидивирующие высыпания на коже;
- локальные или генерализованные отеки;
- увеличение регионарных лимфатических узлов;
- боли в мышцах и суставах;
- кашель, приступы удушья, боль в грудной клетке, длительные катаральные явления, бронхит, трахеит, симптомы, симулирующие пневмонию, астматический синдром, кровохарканье;
- боль в животе, тошнота, рвота, расстройства стула.
Для кишечных гельминтозов характерны следующие синдромы:
- диспепсический (дискомфорт в животе, чувство переполнения после еды, раннее насыщение, вздутие живота, тошнота);
- болевой;
- астеноневротический (чувство сильной усталости, повышенная нервная возбудимость и раздражительность).
Кишечные цестодозы (тениаринхоз, дифиллоботриоз, гименолепидоз, тениоз и другие) протекают бессимптомно или с малым количеством симптомов (с явлениями диспепсии, болевым синдромом, анемией).
Трематодозы печени (фасциолез, описторхоз, клонорхоз) вызывают:
- хронический панкреатит;
- гепатит;
- холецистохолангит;
- неврологические нарушения.
Мочеполовой шистомоз проявляется появлением в самом конце мочеиспускания крови, частыми позывами к мочеиспусканию, болью во время мочеиспускания.
Альвеококкоз, цистицеркоз, эхинококкоз могут длительное время протекать бессимптомно. На позднем этапе нагноение или разрыв кист, содержащих паразитов, приводит к анафилактическому шоку, перитониту, плевриту и другим тяжелейшим последствиям.
Для заболеваний, обусловленных паразитированием мигрирующих личинок зоогельминтов, когда человек не является естественным хозяином, различают кожную и висцеральную формы. Кожная форма обусловлена проникновением под кожу человека некоторых гельминтов животных: шистосоматид водоплавающих птиц (трематоды), анкилостоматид собак и кошек, стронгилид (нематоды). При контакте человека с почвой или водой личинки гельминтов проникают в кожу. Возникает чувство жжения, покалывания или зуда в месте внедрения гельминта. Может наблюдаться кратковременная лихорадка, признаки общего недомогания. Через 1-2 недели (реже 5-6 недель) наступает выздоровление.
Висцеральная форма развивается в результате заглатывания яиц гельминтов с водой и пищевыми продуктами. В начале заболевания может быть недомогание, аллергическая экзантема (кожная сыпь). В кишечнике человека из яиц гельминтов выходят личинки, которые проникают через кишечную стенку в кровь, достигают внутренних органов, где растут и достигают 5-10 см в диаметре, сдавливают ткани и нарушают функцию органов. При расположении личинок цепней (цистицерки, ценура) в оболочках и веществе головного мозга наблюдается головная боль, признаки церебральной гипертензии, парезы и параличи, эпилептиформные судороги. Личинки также могут располагаться в спинном мозге, глазном яблоке, серозных оболочках, межмышечной соединительной ткани и др.
Исходом гельминтозов может быть полное выздоровление с ликвидацией гельминтов или развитие необратимых изменений в организме хозяина.
Диагностика гельминтоза
Диагноз гельминтоза устанавливается на основании совокупности жалоб, полученных от пациента сведений о течении болезни, данных лабораторных и инструментальных методов обследования.В острой фазе гельминтозов имеется реакция крови на присутствие гельминта в организме, поэтому рекомендованы следующие исследования:
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Лейкоциты, или белые клетки крови, выполняют важную защитную функцию: они нейтрализуют патогенные микроорганизмы, то есть являются составной частью иммунитета. Уровень этих клеток определяют по результатам общего анализа крови. Для выявления всех разновидностей лейкоцитов проводится более расширенный анализ — лейкоцитарная формула. Норма лейкоцитов у детей разного возраста отличается.
![]()
Норма лейкоцитов в крови ребенка
Количество белых клеток крови зависит не только от возраста ребенка, но и от таких факторов, как его физическая активность, насыщенность рациона витаминами и микроэлементами, наличие определенных заболеваний.
Расшифровка лейкоцитарной формулы выполняется в соответствии с данными об общем уровне лейкоцитов.
Норма в разном возрасте представлена такими показателями:
- в первые 5 дней жизни — от 10 до 30×109/л;
- с 5 дня жизни — от 9 до 15×109/л;
- с 10 дня жизни до 1 месяца — от 8,5 до 14×109/л;
- от 1 до 12 месяцев — от 8 до 12×109/л;
- от 1 до 5 лет — от 7 до 11×109/л;
- от 5 до 15 лет — от 6 до 10×109/л;
- старше 15 лет — от 5 до 9×109/л.
Помимо общего содержания лейкоцитов, с помощью расширенного анализа определяют и количество разновидностей этих клеток. Всего их 5. Это:
- нейтрофилы, отвечающие за уничтожение небольших чужеродных микроорганизмов и выработку противомикробных соединений (пептидов);
- лимфоциты, вырабатывающие антитела и обеспечивающие гуморальный иммунитет;
- моноциты, отличающиеся крупными размерами и способные уничтожать вирусы и патогенные микроорганизмы большого размера;
- эозинофилы, проникающие из кровеносного русла непосредственно в очаг воспаления, где они нейтрализуют мелкие микроорганизмы;
- базофилы, запускающие аллергические реакции в организме в ответ на воздействие раздражителя.
Для каждой разновидности лейкоцитов существуют свои нормы. Для нейтрофилов показатели следующие:
- до года — 1,4–8,7×109/л;
- от 1 до 2 лет — 1,5–8,5×109/л;
- от 2 до 4 лет — 1,6–8,7×109/л;
- от 4 до 6 лет — 1,5–8,2×109/л;
- от 6 до 10 лет — 1,7–8,5×109/л;
- от 10 до 16 лет — 1,5–8,3×109/л;
- старше 16 лет — 1,5–7,5×109/л.
Для лимфоцитов показатели нормы такие:
- до года — 2–10×109/л;
- от 1 до 2 лет — 2,5–10×109/л;
- от 2 до 4 лет — 2,3–7,5×109/л;
- от 4 до 6 лет — 1,3–7,5×109/л;
- от 6 до 10 лет — 1,5–6,5×109/л;
- от 10 до 16 лет — 1,3–5,5×109/л;
- старше 16 лет — 1–5×109/л.
Показатели нормы для моноцитов:
- до года — 0,05–1,3×109/л;
- от 1 до 2 лет — 0,05–0,5×109/л;
- от 2 до 4 лет — 0,05–0,7×109/л;
- от 4 до 16 лет — 0,05–0,45×109/л;
- старше 16 лет — 0,05–0,8×109/л.
Показатели нормы для эозинофилов:
- до года — 0,05–0,45×109/л;
- от 1 до 5 лет — 0,02–0,35×109/л;
- старше 5 лет — 0,02–0,6×109/л.
Норма уровня базофилов в любом возрасте одинакова и находится в пределах 0–0,2×109/л.
![]()
Лейкоциты выше нормы: причины и возможные симптомы
Если уровень лейкоцитов в крови превышает нормальные показатели, такое состояние называют лейкоцитозом. Причины могут быть как патологическими, так и физиологическими.
Патологический лейкоцитоз связан с:
- бактериальными инфекциями (пневмония, ангина);
- хроническими воспалительными процессами;
- вирусными инфекциями (ОРВИ, гепатит, краснуха);
- аллергическими реакциями;
- грибковыми инфекциями;
- глистными инвазиями;
- аутоиммунными процессами;
- травмами;
- обширными ожогами и поражениями;
- онкологическими заболеваниями;
- гемолитической анемией;
- обширными кровопотерями;
- приемом некоторых препаратов (в частности, гормональных и иммуностимулирующих);
- поражением костного мозга разными факторами.
Повышение уровня лейкоцитов может наблюдаться в период после проведения хирургических вмешательств, удаления селезенки.
Физиологическое снижение показателей белых клеток крови связано с повышенными физическими нагрузками, стрессом, испугом, приемом горячей ванны.
Симптомы лейкоцитоза связаны не собственно со снижением показателей лейкоцитов, а с заболеваниями и состояниями, которые стали причиной этого. У ребенка могут наблюдаться снижение аппетита, слабость, головокружение, потливость, нарушение сна, уменьшение массы тела.
![]()
Причины и симптомы снижения уровня лейкоцитов у детей
Состояние, при котором белые клетки крови имеют сниженный уровень, называют лейкопенией. Оно возникает при:
- истощении организма, в том числе — из-за неполноценного питания или голодания;
- бактериальных и вирусных инфекциях;
- отравлении;
- приеме некоторых препаратов (цитостатиков, антибиотиков, стероидных гормонов);
- поражениях костного мозга в результате токсического отравления, облучения, аутоиммунных процессов в организме;
- системных заболеваниях;
- злокачественных заболеваниях крови (лейкозы);
- эндокринных нарушениях (сахарный диабет, гипотиреоз);
- повышенной активности селезенки.
Явных симптомов лейкопении у ребенка не наблюдается, но такое состояние может осложняться присоединением инфекции.
![]()
Подготовка к сдаче крови на анализ
Для того, чтобы получить достоверную информацию о содержании лейкоцитов в крови ребенка, нужно правильно подготовиться к процедуре.
Этот анализ сдают натощак.
Последний прием пищи должен происходить не позднее, чем за 8–10 часов до забора крови.
За сутки до процедуры нужно воздержаться от тяжелой пищи и сладких напитков, исключить повышенные физические нагрузки и эмоциональное напряжение.
![]()
Что делать, если уровень лейкоцитов не соответствует норме?
Несоответствие результатов лейкоцитарной формулы нормам требует обращения к врачу. Он назначает дополнительные анализы и исследования, чтобы выявить источник проблемы, и назначает соответствующее лечение.
Чтобы снизить риск отклонения лейкоцитарной формулы от норм, рекомендуется соблюдать такие правила:
Повышение уровня эозинофилов в крови называется эозинофилия или эозинофильный лейкоцитоз. Патологическое состояния у детей возникает при аутоиммунных заболеваниях, паразитарных инфекциях, может быть реакцией на некоторые препараты. Точную причину сможет установить педиатр после полного обследования.
![]()
Эозинофилы — что это
Эозинофилы — специфические клетки крови, формируются в костном мозге, относятся к группе лейкоцитов. Окрашены в розовый цвет, который им придает пигмент эозин.
Основная функция — защита организма от чужеродных микроорганизмов. При проникновении патогенов через стенки сосудов быстро проникают к месту воспалительного или инфекционного процесса, нейтрализуют возбудителей. Такая реакция организма и называется эозинофилией.
Зачем организму нужны эозинофилы:
- участвуют в аллергических реакциях — расщепляют гистамин, который вырабатывают базофилы и тучные клетки;
- проявляют токсическое действие в отношении гельминтов, патогенных агентов;
- фагоцитарная активность — уничтожают патологические клетки, но с этой задачей справляются хуже нейтрофилов;
- оказывают бактерицидное действие за счет образования активных форм кислорода.
![]()
В крови эозинофилы присутствуют несколько часов, затем проникают в ткани внутренних органов, где находятся 10-12 дней.
Нормы эозинофилов в крови у ребенка
Нормальные показатели эозинофилов зависят от возраста ребенка. Значения указывают в процентах.
Таблица норм эозинофилов
Возраст Количество эозинофилов (в %) Новорожденные до двух недель 1-6 Дети до года 1-5 1-2 года 1-7 2-4 года 1-6 5-18 лет 1-5 В некоторых лабораториях указывают абсолютное число эозинофилов — точное количество клеток на 1 л крови. Единица измерения — 10*9/л. У детей до года нормальные показатели — 0,05-0,4, в 1-6 лет — 0,02-0,3, старше 6 лет — 0,02-0,5.
Причины повышения эозинофилов
Диагноз эозинофилия ставят, если количество эозинофилов на 10% превышает норму. Чем сильнее выражен эозинофильный лейкоцитоз, тем более остро протекает заболевание.
![]()
При каких заболеваниях развивается эозинофилия:
- заражение глистами, простейшими;
- аллергические реакции — высыпания и зуд, бронхиальная астма аллергического происхождения, поллиноз, сывороточная болезнь;
- дерматологические болезни — экзема, дерматиты, псориаз, лишай;
- дефицит магния;
- заболевания соединительной ткани — ревматические патологии, васкулит, системная красная волчанка, склеродермия;
- инфекционные заболевания;
- иммунодефицитные состояния;
- обширные ожоги;
- нарушение функций щитовидной железы;
- цирроз печени;
- болезни крови — эритремия, лимфогранулематоз, лейкоз;
- полицитемия — повышается количество всех клеток крови;
- острые бактериальные, вирусные инфекции — корь, ветрянка, скарлатина, туберкулез, инфекционный мононуклеоз, малярия;
- реакция на прививку, лекарственные препараты — возникает практически сразу;
- злокачественные и доброкачественные опухоли;
- заболевания легких;
- болезни желудочно-кишечного тракта — эозинофильный эзофагит, гастрит, энтероколит;
- синдром Леффлера — образование инфильтрата в легких, у детей патология встречается редко.
Иногда эозинофилия может быть вызвана генетическими факторами. Повышенное содержание эозинофилов в крови наблюдается после недавней пневмонии, гепатита, оперативных вмешательств, травм.
Для выявления точной причины эозинофилии врач учитывает другие показатели в анализе крови, результаты осмотра, общее состояние здоровья ребенка. Эозинофильный лейкоцитоз с повышенными моноцитами. лимфоцитами — вирусные инфекции. Повышенный уровень эозинофилов, лейкоцитов — скарлатина, гельминтоз, аллергия.
У грудничков нередко уровень эозинофилов повышается в первые дни или месяцы жизни. Чаще всего это связано с аллергией на молочную смесь или продукты, которые употребляет кормящая мама. При этом у малыша наблюдается крапивница, экзема, различные высыпания на коже и слизистых. Вторая причина — непереносимость лактозы. Признаки — метеоризм, расстройство стула, недобор веса. Эозинофилия у новорожденного может указывать на врожденный порок сердца, врожденную дисфункцию коры надпочечников.
![]()
Если уровень эозинофилов повышен более 6 месяцев, диагностируют гиперэозинофильный синдром. Точные причины патологии не выявлены, но подобное состояние негативно влияет на работу легких, мозга, других внутренних органов.
Снижение уровня эозинофилов может указывать на начальную стадию воспалительного процесса, гнойные инфекции, сильный стресс, отравление тяжелыми металлами и другими токсичными химическими соединениями.
Признаки эозинофилии
Поскольку эозинофилы участвуют в аллергических реакциях, борются с паразитами, анализ на определение клеток назначают при появлении характерных симптомов:
- появление зуда, дерматита, кашля, чихания, отека гортани после употребления какого-то продукта, применения нового средства гигиены, порошков;
- головная боль, проблемы со сном, зуд в анальной области по ночам, запоры или диарея, боль в животе;
- снижение веса при повышенном аппетите;
- признаки авитаминоза;
- повышение температуры тела без других признаков инфекционных патологий;
- беспричинный плач.
![]()
У ребенка могут наблюдаться признаки анемии, сердечной недостаточности, боль в суставах и мышцах, тяжесть под правыми ребрами.
Что делать, если повышен уровень эозинофилов
Доктор Комаровский утверждает, что если общее состояние ребенка в норме, у него ничего не болит, нет никаких симптомов заболеваний, то родителям не стоит беспокоиться.
Незначительное повышение показателей эозинофилов чаще всего связано с аллергией или заражением паразитами. Необходимо посетить аллерголога, инфекциониста, сделать общий анализ мочи, биохимический анализ крови. К дополнительным методам диагностики относят исследование мокроты, рентген грудной клетки, эндоскопию, спирометрию.
![]()
Для выявления аллергии назначают аллергопробы, тесты на выявления иммуноглобулина E. При подозрении на гельминтоз нужно сдать анализ кала и копрограмму, ПЦР тест для выявления типа возбудителя.
Нередко эозинофилия развивается во время выздоровления после бактериальной болезни. Поэтому, если ребенок недавно переболел, нужно сделать повторный анализ крови через 3-4 месяца. За это время лейкоцитарная формула нормализуется.
Лечение эозинофилии
Выбор лекарственных средств зависит от основной болезни, которая стала причиной эозинофилии.
В зависимости от результатов обследования, врач может назначить:
- противопаразитарные препараты, энтеросорбенты;
- антигистаминные средства;
- противомикробные, противовирусные, антибактериальные препараты;
- витаминные комплексы, иммуномодуляторы.
![]()
Заниматься самолечением эозинофилии опасно и бесполезно. Пока не будет выявлена и устранена основная причина, показатели не нормализуются.
Как определить уровень эозинофилов
Показатели эозинофилов показывает общий анализ крови, сделать анализ можно в государственной или частной лаборатории. Согласно новым требованиям, для исследования берут венозную кровь даже у детей.
Анализ нужно сдавать обязательно утром на голодный желудок, поскольку к вечеру показатели повышаются.
![]()
За 2 дня до обследования необходимо исключить из рациона жирную пищу, чтобы не исказить результаты. Перед обследованием ребенок не должен бегать, плакать — стресс и физическая активность влияет на результаты.
Лейкоциты — клетки крови, которые защищают организм человека от различных вредоносных микроорганизмов (грибков, бактерий, вирусов). Они борются с повреждениями ткани и уничтожают собственные клетки, жизненный срок которых истек либо которые мутировали. Для определения уровня лейкоцитов проводится общий анализ крови. Если показатели клеток отклоняются от нормы, это указывает на нарушения в работе внутренних органов и систем.
![]()
Нормы лейкоцитов у женщин. Причины повышения
В норме количество лейкоцитов составляет 3,5–11×109 Ед/л. Во время беременности эти показатели могут быть выше, достигая пределов 13–15×109 Ед/л. Явление, при котором уровень лейкоцитов в крови превышает допустимые нормы, называют лейкоцитозом.
Патологическими причинами повышения уровня лейкоцитов в крови являются:
- Инфекционные заболевания различной природы (пневмония, бронхит).
- Вирусные поражения (гепатит, краснуха, ВИЧ и другие).
- Острые бактериальные инфекции (аппендицит, пиелонефрит, холецистит).
- Аллергические реакции.
- Аутоиммунные заболевания, при которых иммунитет распознает клетки собственного организма в качестве чужеродных и атакует их.
- Воспалительные заболевания хронического течения.
- Гнойные инфекции (абсцессы, перитонит, сепсис).
- Онкологические заболевания.
- Глистные инвазии (инфицирование острицами, аскаридами, анкилостомами).
- Заболевания крови (лейкозы, лимфомы).
- Обширные поражения кожи из-за ожогов или обморожения.
- Инфаркт миокарда, ишемический инсульт.
- Токсическое воздействие на центральную нервную систему (отравление свинцом или органическими углеводородными соединениями, ионизирующее излучение).
Существует и так называемый физиологический лейкоцитоз. В этом случае повышение уровня защитных клеток крови не связано с заболеваниями и патологическими состояниями. Причины могут заключаться в:
- курении;
- стрессах, сильных эмоциональных переживаниях;
- повышенных физических нагрузках;
- избыточном воздействии солнечных лучей на организм.
![]()
Виды лейкоцитов
Защитные клетки крови подразделяют на две крупные группы. Они бывают:
- зернистыми, с крупным сегментированным ядром и гранулами в цитоплазме;
- незернистыми, без специфических гранул в цитоплазме.
В свою очередь, зернистые лейкоциты подразделяются на:
- Нейтрофилы. Их основное назначение — захват и переваривание патогенных микроорганизмов. Эти клетки первыми поступают в очаг поражения. Если количество нейтрофилов резко повышается, это указывает на острый воспалительный процесс преимущественно вирусного происхождения.
- Эозинофилы. Клетки этого типа уничтожают паразитов, а также проявляют активность в случае аллергических реакций. Повышение концентрации эозинофилов указывает на паразитарную инвазию, аллергию либо онкологическое заболевание.
- Базофилы. Лейкоциты представленного типа представлены в наименьшем количестве в общей их массе. Они отвечают за выработку гистамина, который принимает участие в воспалительных процессах и аллергических реакциях. Повышение уровня базофилов обусловлено высокой чувствительностью иммунной системы, что характерно для аллергических реакций.
Незернистые лейкоциты представлены лимфоцитами и моноцитами.
Существует 3 вида лимфоцитов:
- Т-лимфоциты. Это основные компоненты клеточного иммунитета. Их функция — уничтожение чужеродных частиц, регуляция активности других иммунных клеток, предотвращение избыточного иммунного ответа.
- В-лимфоциты. Клетки принимают участие в гуморальном иммунитете, направленном на внеклеточные антигены и защищающем организм от бактериальных агентов и токсинов. В-лимфоциты распознают чужеродные структуры и вырабатывают защитные белки, направленные на их уничтожение.
- NK-лимфоциты. Они устраняют клетки, которые подверглись воздействию бактерий и вирусов, а также опухолевые клетки.
Если в крови повышен уровень лимфоцитов, такое явление называют лимфоцитозом. Оно указывает на острые инфекции и заболевания крови (лейкозы).
Моноциты — еще одна разновидность незернистых лейкоцитов. Они характеризуются наиболее крупными размерами, имеют большое ядро и лишены зернистости. Эти клетки относятся к группе макрофагов — клеток, которые способны поглощать и переваривать крупные твердые частицы. После выполнения своей функции они не погибают.
Основная задача моноцитов — устранение поврежденных или погибших клеток в очаге поражения, а также патогенных микроорганизмов.
Если в крови повышены моноциты, это указывает на инфекции, заболевания крови, злокачественные процессы. Моноцитоз наблюдается у пациентов, перенесших хирургическое вмешательство.
![]()
Признаки лейкоцитоза
Заподозрить повышенный уровень лейкоцитов у женщин можно по следующим признакам:
- общее недомогание, постоянная усталость;
- головокружение;
- потеря сознания;
- ухудшение аппетита;
- потеря веса;
- увеличение лимфатических узлов;
- нарушения зрения;
- затрудненность дыхания;
- повышенное потоотделение.
Нужно учитывать, что лейкоцитоз — не самостоятельное заболевание со специфическими симптомами. Повышение уровня лейкоцитов является прямым следствием нарушений в работе организма.
![]()
Особенности анализа на лейкоциты
Содержание лейкоцитов в крови определяется при проведении общего анализа. Показаниями к его назначению являются:
- плановое профилактическое обследование;
- обследование перед госпитализацией или проведением операции;
- диагностика воспалительных и инфекционных заболеваний, а также заболеваний крови;
- контроль эффективности проводимой терапии;
- подозрения на опухолевые новообразования;
- аллергические реакции.
Анализ нужно сдавать после сна, натощак.
Последний прием пищи должен быть не позднее 8–12 часов до назначенной процедуры.Если было обнаружено, что количество лейкоцитов повышено, проводятся дополнительные исследования для определения источника проблемы.
Несмотря на то, что лейкоциты определяются в основном в крови, вырабатывает их особый орган – костный мозг. Соответственно, они образуются в ответ на любое повреждение тканей. Это элемент здоровой, естественной воспалительной реакции.
Виды лейкоцитов
Базофилы – наименьшая по численности группа лейкоцитов. Они регулируют кровоток в небольших сосудах, помогают другим белым кровяным тельцам передвигаться в тканях, воздействуют на рост новых капилляров. Базофилы контролируют возникновение аллергических реакций, подавляют аллергены, регулируют свертываемость крови, нейтрализуют токсины и яды. Когда аллерген контактирует с базофилом, эта клетка выбрасывает множество биоактивных веществ, ответственных за развитие аллергических реакций.
Эозинофилы – вместе с базофилами они являются маркерами гуперчувствительной реакции в организме. Они тоже участвуют в аллергических механизмах, но другим образом. В отличие от базофилов, которые вызывают аллергическую реакцию, эозинофилы, наоборот, борются с ней, связывая чужеродные частицы. Обладают противопаразитарной и бактерицидной активностью, отвечают за борьбу с многоклеточными паразитами - гельминтами. Их процент в крови в норме – около 1-4%. Повышение содержания, прежде всего, может свидетельствовать о выраженных аллергических состояниях, гельминтозах, ревматологических заболеваниях, реже – онкологической патологии.
Нейтрофилы – отряд быстрого реагирования и наиболее многочисленная группа лейкоцитов (до 80% от общего числа). Как только чужеродное вещество (например - заноза, бактерия, или вирус) попадает в организм, нейтрофилы тут же к нему перемещаются, чтобы уничтожить. Они выбрасывают в сторону инородного интервента множество активных ферментов и буквально расщепляют и переваривают любое, не относящееся к организму, вещество – этот процесс называется фагоцитозом. Увы, победив в нескольких таких боях, нейтрофилы и сами погибают.
Лимфоциты – главные в осуществлении клеточного и гуморального иммунитета. Они выделяют защитные антитела и координируют работу всех остальных видов белых телец.
Как мы видим, лейкоциты – настоящая армия иммунной системы, стоящая на страже нашего здоровья. Без их корректной работы человек беззащитен перед вирусами, бактериями и грибками.
Анализ на лейкоциты в крови
Для определения уровня лейкоцитов используется классический общий анализ крови – самое востребованное исследование, без которого не обходится ни одно обследование.
Помимо определения пяти видов белых телец, анализ выявляет количество и характеристики эритроцитов, гемоглобина, тромбоцитов и других компонентов крови.
Также он необходим при диагностике анемий, диагностике и лечении воспалительных процессов, в качестве элемента профилактического обследования, при диагностике разнообразного спектра заболеваний и для мониторинга за лечением.
Норма лейкоцитов в крови
Говоря о норме практически любого лабораторного анализа, нужно знать, что лаборатории могут работать на разных установках, применять различные методы проведения анализа и отличающиеся реагенты. Поэтому, в зависимости от лаборатории, могут незначительно различаться референсные значения – границы нормы.
В норме лейкоциты в крови у взрослых мужчин и женщин содержатся в количестве 4-9x10 Ед/л.
Содержание лейкоцитов в крови у ребенка в норме выше, чему взрослого. Например, у новорожденных этот показатель достигает 9,2-13,8х10 Ед/л. С взрослением ребенка уровень белых клеток в норме снижается. В возрасте трех лет нормальный диапазон составляет 6-17х10 Ед/л, а к десяти годам – уже 6,1-11,4 х10 Ед/л.
У беременных женщин уровень лейкоцитов тоже часто выше, чем у обычных взрослых людей. К концу третьего семестра повышенное содержание белых клеток у них считается нормой. Это объясняется возросшей нагрузкой на организм.
У пожилых людей производство лейкоцитов может снижаться на 2-3%, а их активность и защитные функции сокращаются почти в два раза. Это одна из причин, почему у людей в возрасте ослаблен иммунитет.
Отклонение уровня лейкоцитов в ту или иную сторону от нормы свидетельствует о проблемах со здоровьем. При этом важно знать не только показатель белых телец в крови пациента в общем (суммарное количество), но и каждого вида этих клеток по отдельности.
- нейтрофилы: палочкоядерные – 1-5%, сегментоядерные – 40-70%;
- лимфоциты – 20-45%;
- моноциты – 3-8%;
- эозинофилы – 1-5%;
- базофилы – 0-1%.
Повышенные лейкоциты в крови
Лейкоцитоз возникает как следствие патологических процессов. При вторжении в организм агрессоров он выбрасывает в кровь большое количество белых клеток для борьбы с угрозой.
- инфекционных заболеваниях любой природы (в том числе - при заражении вирусами и при гнойных инфекциях);
- на фоне хронических воспалительных процессов;
- при некоторых онкологических заболеваниях;
- при аллергических реакциях;
- при наличии паразитов в организме;
- в ситуациях, когда нарушен защитный барьер кожи (при масштабных ожогах и обморожениях).
Баня или сауна и активная физическая нагрузка перед анализом тоже могут поднять уровень лейкоцитов.
Чтобы получить достоверный результат, общий анализ крови необходимо сдавать строго в спокойном состоянии натощак.
Пониженные лейкоциты в крови
Состояние, характеризующееся пониженным уровнем белых телец в крови, называется лейкопения. Довольно часто она носит временный характер, однако если показатель стабильно низок, это может свидетельствовать о серьезных патологиях.
Читайте также:


















