Вич на рентгене легких
Обновлено: 25.04.2024
При организации раннего выявления туберкулеза у больных ВИЧ инфекцией нельзя ограничиваться только традиционным обследованием на туберкулез, так как на поздних стадиях ВИЧ инфекции изменяется имунопатогенез туберкулеза, в связи с чем верификация диагноза вызывает затруднение.Учитывая, что стандартное обследование на туберкулез: туберкулиновые пробы, результаты рентгенологического и бактериологического исследований в этот период часто становятся не информативными, целесообразно в целях улучшения выявления тубинфицирования или заболевания туберкулезом сразу после становления диагноза ВИЧ инфекции и до развития выраженного иммунодефицита определять больных, входящих в группу высокого риска заболевания туберкулезом, для последующего динамического наблюдения за ними фтизиатра, который на поздних стадиях ВИЧ инфекции, когда разовьется иммунодефицит, мог бы своевременно назначить превентивное или основное лечение туберкулеза.
Для выделения лиц с высоким риском заболевания туберкулезом на фоне ВИЧ инфекции проводят следующие мероприятия:
1. Всех вновь выявленных больных ВИЧ инфекцией обязательно осматривает фтизиатр, отмечая в амбулаторной карте подробный анамнез в отношении повышенного риска заболевания туберкулезом пациента информируют о туберкулезе и мерах его профилактики и рекомендуют при появлении клинических проявлений (кашель) немедленно обратиться к фтизиатру.
2. При взятии на учет и далее 1-2 раза в год (в зависимости от степени риска заболеваний туберкулезом) проводят рентгенографию органов грудной клетки (создается рентгенархив).
3. При взятии на учет и далее 2 раза в год проводят туб.пробу (2 ТЕ) с регистрацией результатов в карте диспансерного наблюдения.
При выявлении гиперергии, виража или нарастания реакции на туберкулин фтизиатром в индивидуальном порядке с учетом стадии ВИЧ инфекции и объективных данных решается вопрос о назначении больному противотуберкулезных препаратов
У лиц, выделяющих мокроту, проводят ее исследование на наличие МВТ. В случае появления клинических и лабораторных проявлений внеле-гочного туберкулеза проводят бак.исследование соответствующего отделяемого или др. показанные методы исследования.
Всех больных ВИЧ инфекцией из группы риска заболевания туберкулезом, госпитализируемых с ухудшением общего состояния, обязательно осматривает фтизиатр.
Следует сказать, что на поздних стадиях ВИЧ инфекции (4Б, 4В и 5) для своевременного установления туберкулеза и других вторичных заболеваний, помимо традиционных методов диагностики, целесообразно применение метода полимеразной цепной реакции, с помощью которого можно обнаружить генетический материал возбудителя в ликворе, плевральной жидкости, лаваже, биопсийном материале.
При выявлении туберкулеза у больных ВИЧ инфекцией полный клинический диагноз должен включать: стадию ВИЧ инфекции, развернутый диагноз туберкулеза и других имеющих место вторичных заболеваний.
Особенности течения туберкулеза у больных ВИЧ- инфекцией
Клиническая картина и течение туберкулеза у больных ВИЧ инфекцией зависят от стадии ВИЧ инфекции и определяются глубиной Т клеточного иммунодефицита.
На ранних стадиях ВИЧ(стадии 2.3 А А) при отсутствии выраженного иммунодефицита туберкулез протекает без особенностей и эффективность его лечения существенно не отличается от таковой у не инфицированных ВИЧ граждан.
В стадии первичных проявлений, протекающей в форме острой инфекции (2Б, 2В), у лиц уже больных туберкулезом, может происходить его обострение, но диагностика и лечение туберкулеза в этот период не вызывают особых сложностей по сравнению с таковым у неинфицированных ВИЧ, В случае выраженного иммунодефицита , у лиц уже больных туберкулезом может происходить диссеминация процесса, что нередко приводит к генерализации туберкулеза и смертельному исходу.
В клинике преобладают симптомы выраженной интоксикации, мучительный кашель не приносящий облегчения, скудная вязкая мокрота. У большинства больных в это время имеют место вторичные заболевания : кандидозный стоматит, кандидоз висцеральный, герпес рецидивирующий, манифестная цитомегаловирусная инфекция, саркома Калоши, токсоплазмоз, что так же затрудняет своевременную диагностику туберкулеза.
Организация лечения туберкулеза у больных ВИЧ инфекцией
Превентивное лечение туберкулеза у больных ВИЧ инфекцией (касается лиц, неинфицированных микобактериями туберкулеза, но имеющих контакт с больными туберкулезом). Его следует проводить с учетом клинических стадий ВИЧ инфекции, а при возможности иммунного статуса.
На ранних стадиях ВИЧ инфекции превентивное лечение туберкулеза назначается в тех же случаях по тем же принципам, что и у неинфициро-
ванных ВИЧ (изониазид 10 мг/кг 6 месяцев). На поздних стадиях ВИЧ инфекции (4Б,4В,и 5) противотуберкулезные препараты назначаются фтизиатром индивидуально с учетом факторов риска.
Основные принципы организации лечения туберкулеза у больных ВИЧ-инфекцией распределяются на два направления:
1. Организация контролируемого лечения туберкулеза у больных ВИЧ-инфекцией.
1.1. Диагноз туберкулеза у больных ВИЧ-инфекцией подтверждается фтизиатрической ЦВКК (Центральная врачебная контрольная комиссия).
1.2. Лечение туберкулеза у больных ВИЧ-инфекцией проводится в соответствии со стандартными режимами терапии туберкулеза, утвержденными Минздравом России, но с учетом особенностей лечения этой патологии у больных ВИЧ- инфекцией.
В процессе химиотерапии медицинским персоналом осуществляется контроль за приемом больными противотуберкулезных и антиретровирусных препаратов.
1.3. После завершения основного курса лечения туберкулеза за больными продолжается диспансерное наблюдение фтизиатром, имеющим специализацию по ВИЧ-инфекции, в целях предупреждения рецидива заболевания.
2. Создание системы психологической и социальной адаптации больных туберкулезом, сочетанным с ВИЧ-инфекцией.
2.1. Проведение планового и кризисного консультирования больных, их родственников или близких психотерапевтом территориального центра СПИДа.
Консультирование и психологическая поддержка пациентов очень важны при проведении терапии туберкулеза у больных ВИЧ-инфекции. До начала лечения необходимо проводить беседу с больным, который часто только в стационаре впервые узнает о своем заболевании туберкулезом и ВИЧ-инфекцией. Цель беседы - морально поддержать пациента, объяснить разницу между ранними и поздними стадиями ВИЧ-инфекции, убедить в необходимости немедленного длительного лечения в условиях специализированного стационара, ориентировать на продолжение жизни в семье, с родными и близкими людьми, возможную трудовую деятельность. Пациента необходимо информировать о путях передачи обеих инфекций, мерах их профилактики, поведению в быту, в кругу семьи, на работе, правилам общения с половыми партнерами. В процессе лечение больному туберкулезом и ВИЧ-инфекцией необходимо постоянно оказывать психологическую поддержку с целью закрепления установки на важность строгого соблюдения лечебного режима, воздержаний от приема наркотических средств и алкоголя.
2.2. Комплексная консультативная помощь социального работника территориального центра СПИД больным, их родственникам или близким по вопросам трудоустройства, жилья, различных льгот и пр.
а) Терминология:
1. Аббревиатура:
• Пневмоцистная пневмония (ПЦП)
2. Синоним:
• Пневмония, вызванная Pneumocystis jirovecii
3. Определение:
• Жизнеугрожающая респираторная инфекция, развивающаяся у людей с иммунодефицитом:
о Например, у ВИЧ-инфицированных; у людей, получающих иммуносупрессивную терапию
• Этиология: Pneumocystis jirovecii, старое название - Pneumocystis carinii
б) Визуализация:
2. Рентгенография легких при пневмоцистной пневмонии:
• Норма (10-30%)
• Двухсторонние прикорневые или диффузные симметричные плохо отграниченные затемнения, или ретикулярные изменения
• Участки консолидации, занимающие несколько долей:
о В результате прогрессирования заболевания или развития острого респираторного дистресс-синдрома (ОРДС)
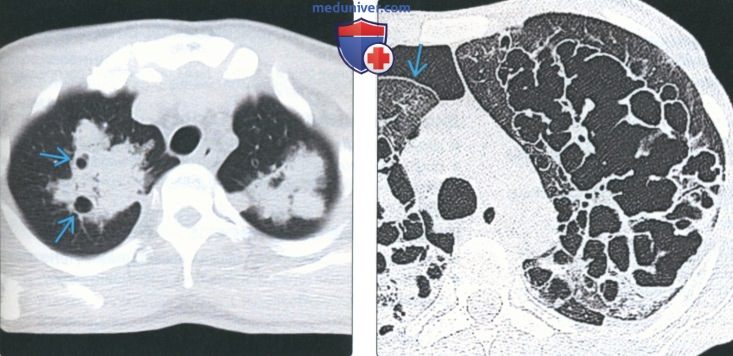
(Слева) На аксиальной КТ без КУ у пациента с пневмоцистной пневмонией в верхушечных отделах обоих легких визуализируются участки снижения пневматизации с кистозными включениями. Кисты (участки некроза и кавитации) возникают в 30% случаев пневмоцистной пневмонии.
(Справа) На аксиальной КТВР у мужчины 31 года с пневмоцистной пневмонией и СПИД определяются сливные участки пневматоцеле в верхних долях обоих легких в сочетании с правосторонним пневмотораксом, вероятным осложнением пневматоцеле.
3. КТ легких при пневмоцистной пневмонии:
• Хроническая ПЦП:
о Неправильные линейные затемнения
о Тракционные бронхоэктазы
о Нарушение архитектоники легкого
о Крупный очаг(и)
4. Рекомендации по визуализации:
• Лучший метод диагностики:
о КТВР
в) Дифференциальная диагностика пневмоцистной пневмонии:
г) Патология:
1. Общая характеристика:
• Pneumocystis jirovecii: широко распространенный эукариотический микроорганизм
• Рибосомная РНК аналогична таковой у грибков, что позволяет классифицировать Pneumocystis jirovecii как грибковый организм
• Серологические исследования демонстрируют практически общую серопозитивную реакцию на пневмоцисты к двухлетнему возрасту
• Патофизиология неизвестна; возможна реактивация латентной детской инфекции, передача возбудителя между восприимчивыми хозяевами, или заражение из внешней среды
• У пациентов с ВИЧ/СПИД и ПЦП намного выше нагрузка пневмоцистами, ниже уровень нейтрофилов по сравнению с инфицированными, но ВИЧ(-) пациентами
2. Микроскопия:
• Менее типичные проявления:
о Интерстициальный фиброз
о Гранулемы
о Формирование гиалиновых мембран
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Прогрессирующее диспноэ
о Непродуктивный кашель
о Субфебрильная лихорадка
• Другие признаки/симптомы:
о Острая боль в грудной клетке:
- Может быть связана с пневмотораксом
о Тахипноэ
о Тахикардия
о Кровохарканье (3%)
о Отсутствие симптомов (3%)
о Отсутствие нарушений при аускультации
• Клинический профиль:
о СПИД-главный фактор риска ПЦП
о Другие факторы риска: химиотерапия при злокачественных опухолях, иммуносупрессивная терапия, врожденные нарушения иммунитета
о ВИЧ-инфицированные пациенты:
- Младшая возрастная группа
- Подострое клиническое течение
- Средний интервал между появлением симптомов и диагнозом: 28 дней
- CD4(+) клетки: о ВИЧ(-)пациенты:
- Старшая возрастная группа
- Внезапное развитие дыхательной недостаточности
- Средний интервал между появлением симптомов и диагнозом: 5 дней
о Диагностика:
- Индукция мокроты в гипертоническом солевом растворе: диагностическая ценность 50-90%
- Бронхоальвеолярный лаваж: идентификация возбудителя при помощи различных вариантов окраски:
Трофические формы: модифицированная окраска по Папаниколау, по Райту-Гимзе, по Граму-Вейгерту
Цисты: окраска по Гомори, толуидиновым синим
- Моноклональные антитела: выше чувствительность и специфичность по сравнению с традиционным окрашиванием образцов индуцированной мокроты
- ПЦР: выше чувствительность и специфичность по сравнению с бронхоальвеолярным лаважом и исследованием индуцированной мокроты
2. Демография:
• Мужчины и женщины заболевают одинаково часто
• Снижается заболеваемость у лиц, страдающих СПИД, в связи с появлением высокоактивной антиретровирусной терапии и всеобщей профилактики ПЦП
3. Течение и прогноз:
• ВИЧ(+) пациенты:
о Летальность в начальном стадии 10-20% о ↑ смертность у пациентов, которым требуется ИВЛ
о Меньшее количество воспалительных клеток соотносится с большей оксигенацией и лучшей выживаемостью
• ВИЧ(-) пациенты:
о Летальность 30-60%
о У пациентов, страдающих злокачественными опухолями, выше риск гибели
4. Лечение пневмоцистной пневмонии:
• Метод выбора: триметоприм-сульфаметоксазол и адъюнктивная терапия кортикостероидами (для подавления воспалительного процесса в легких у пациентов с тяжелыми инфекциями)
• Первичную профилактику ПЦП у ВИЧ-инфицированных взрослых людей необходимо начинать при уровне CD4 • Пожизненная профилактика у пациентов, ранее переносивших ПЦП
ж) Список использованной литературы:
1. Bienvenu AL et al: Pneumocystis pneumonia suspected cases in 604 non-HIV and HIV patients. Int J Infect Dis. 46:11-7, 2016
2. Lu PX et al: Correlation between imaging features of Pneumocystis Jiroveci pneumonitis (PCP), CD(4) (+) T lymphocyte count, and plasma HIV viral load: A study in 50 consecutive AIDS patients. Quant Imaging Med Surg. 2(2): 124-9, 2012
Диагностика заболеваний органов грудной клетки у больных ВИЧ-инфекцией с помощью видеоэндохирургических технологий
Журнал: Эндоскопическая хирургия. 2017;23(2): 17‑22
Проведен анализ результатов видеоэндоскопических методов диагностики заболеваний органов грудной клетки у ВИЧ-инфицированных пациентов. Выполнены следующие видеоэндохирургические и видеоассистированные оперативные вмешательства: видеоторакоскопия, биопсия плевры/легкого/лимфоузла — 55 (70,5%); видеомедиастиноскопия, биопсия лимфатических узлов средостения — 17 (21,7%); резекция легкого (сегментарная или лобэктомия) — 5 (6,5%); пневмонэктомия — 1 (1,3%). Из 78 оперированных пациентов диагноз туберкулеза был установлен у 56 (71,8%), нетуберкулезную этиологию имели 22 (28,2%) пациента, наиболее часто встречаются неспецифические плевриты —11 (14,1%), лимфомы — 5 (6,4%) и доброкачественные образования легких — 3 (3,8%). Использование видеоэндохирургических методов в диагностике заболеваний органов грудной клетки является безопасным, эффективным и не приводит к значительному числу осложнений и летальности среди больных ВИЧ-инфекцией вне зависимости от исходного иммунного статуса.
В настоящее время в мире продолжает увеличиваться число больных ВИЧ-инфекцией, связано это как с регистрацией новых случаев заболевания, так и с продлением срока жизни пациентов в результате широкого применения антиретровирусной терапии (АРТ) [1]. Прогрессирование ВИЧ-инфекции, связанное со снижением иммунологической реактивности, сопровождается присоединением вторичных заболеваний, которые определяют тяжесть состояния больных и исход. Своевременная диагностика и лечение ВИЧ-ассоциированных заболеваний позволяет значительно продлить жизнь ВИЧ-инфицированным лицам и улучшить ее качество [2]. Одним их наиболее часто встречающихся вторичных заболеваний является туберкулез, больные ВИЧ-инфекцией в 20—37 раз более подвержены риску развития туберкулеза в сравнении с ВИЧ-негативными лицами [3]. По оценке ВОЗ, около 10,4 млн человек заболели туберкулезом в мире, из них не менее 1,2 млн (11,6%) составили больные ВИЧ-инфекцией. За 2015 г. от туберкулеза умерли порядка 1,8 млн человек, из них сочетанная ВИЧ/туберкулез инфекция имелась у 390 тыс. — около 22% от всех умерших от туберкулеза и не менее 30% от 1,1 млн человек, умерших в 2015 г., ВИЧ-позитивных жителей [4].
Эпидемиологическая обстановка по туберкулезу в России существенно улучшилась за последние годы, а уровень заболеваемости в Москве сопоставим с показателями наиболее экономически развитых стран Европы, постоянные жители болеют туберкулезом все реже, происходит замещение контингентов на представителей групп риска. В Москве за период с 2010 по 2014 г. отмечено увеличение доли больных ВИЧ-инфекцией с впервые выявленным туберкулезом с 14,6 до 20,3%. В то же время абсолютное число впервые выявленных больных ВИЧ/туберкулезом не увеличилось, а, наоборот, имело тенденцию к уменьшению с 419 до 400 (с выявленными посмертно). За последние 5 лет доля больных ВИЧ/туберкулез инфекцией среди больных, стоящих на учете в противотуберкулезной службе города Москвы, возросла с 11,2 до 16,3%, а в абсолютных цифрах число больных уменьшилось с 812 до 795. Распространенность ВИЧ/туберкулез-инфекции в Москве снижается, в 2013 г. этот показатель составлял 6,8 на 100 000 населения, а в 2014 г. — 6,5 на 100 000. В Москве увеличение доли больных сочетанной ВИЧ/ТБ-инфекцией связано не с увеличением ВИЧ-инфицированных лиц, а со снижением числа больных туберкулезом в городе [5].
Для выявления и диагностики туберкулеза разработаны алгоритмы обследования с включением лучевых методов (цифровая флюорография или рентгенография, мультиспиральная компьютерная томография), различных иммунологических тестов, в первую очередь это туберкулиновая кожная проба и тесты, основанные на фиксации освобождаемого гамма-интерферона (IGRA-тесты). Проведенные исследования не установили преимущества того или иного теста с позиций доказательной медицины [6, 7]. В то же время многие авторы высказывают мнение о большей чувствительности тестов IGRA в сравнении с туберкулиновой пробой [8—10]. В России у ВИЧ-инфицированных лиц наряду с кожной туберкулиновой пробой и IGRA-тестами нашел свое применение тест с аллергеном туберкулезным рекомбинантным [7, 11]. Основным диагностическим критерием установления диагноза туберкулеза является выявление возбудителя (микобактерий туберкулезного комплекса, наиболее часто — Mycobacterium tuberculosis) бактериологическим или молекулярно-генетическим методом, а также морфологическая верификация. Кроме туберкулеза у больных ВИЧ-инфекцией могут встречаться заболевания иной этиологии с поражением органов дыхания, плевры, внутригрудных лимфатических узлов, требующие проведения дифференциальной диагностики, в том числе с применением хирургических методов [12—15]. При снижении уровня CD4 + лимфоцитов ниже 50 кл/мкл присоединяется нетуберкулезная микобактериальная инфекция, вызванная Mycobacterium avium-intracellulare (MAC-инфекция). Это заболевание среди ВИЧ-негативных лиц встречается крайне редко, передача от человека к человеку инфекционного агента не доказана [16]. Лечение МАС-инфекции отличается от лечения туберкулеза, и поэтому необходимо проводить видовую идентификацию возбудителя с определением лекарственной чувствительности.
ВИЧ-инфекция является фактором риска развития злокачественных заболеваний, по сравнению с общей популяцией риск заболевания саркомой Капоши у ВИЧ-инфицированных выше в 3640 раз, лимфомами в 200—600 раз [17]. Применение АРТ привело к определенному снижению опухолевых заболеваний, однако отмечается постоянный рост других новообразований, таких как рак легких, молочной железы, печени, лимфогранулематоз. Частота рака легкого у ВИЧ-инфицированных в 2—3 раза превышает общепопуляционные показатели даже после проведения коррекции показателя с учетом курения. Полученные результаты комплексного лечения рака легкого показали отсутствие негативного влияния ВИЧ-инфекции на его результат, который определялся в основном стадией онкологического заболевания при выявлении [18, 19]. Указанные особенности эпидемиологии онкологических заболеваний среди больных ВИЧ-инфекцией определяют необходимость тщательного скрининга и диагностики новообразований в этой группе населения [20].
В связи с этим проблема дифференциальной диагностики заболеваний грудной клетки у ВИЧ-инфицированных пациентов является весьма актуальной. При неинформативности методов детекции возбудителя зачастую единственно возможным способом установления диагноза остается биопсия легочной ткани, плевры, внутригрудных лимфоузлов с морфологическим исследованием. Бесспорное преимущество среди хирургических методов принадлежит малоинвазивным операциям, к которым можно отнести видеоэндохирургические вмешательства: торакоскопию с биопсией легкого, плевры, лимфоузлов, медиастиноскопию с биопсией лимфоузлов. Сокращение сроков госпитализации, уменьшение болевого синдрома, малое число осложнений и ранняя послеоперационная реабилитация — основные достоинства указанных методик [11, 21, 22].
Цель исследования — изучение возможности и эффективности применения видеоэндоскопических методов в диагностике заболеваний органов грудной клетки у ВИЧ-инфицированных пациентов, а также особенностей течения послеоперационного периода.
Материал и методы
В исследование включены 78 больных ВИЧ-инфекцией, которым были выполнены диагностические торакальные операции с применением видеоэндохирургических методов в Клинике № 2 ГБУЗ МНПЦ борьбы с туберкулезом ДЗМ за период 2013—2016 гг. Изучена структура оперированных больных с сочетанием ВИЧ-инфекции и заболеваний органов грудной клетки, этиологию которых невозможно было определить с помощью рентгенологического исследования (мультиспиральной компьютерной томографии (МСКТ) органов грудной клетки с внутривенным контрастированием), микробиологических методов, иммунологических проб. Выполнена оценка послеоперационных результатов диагностических операций. Для этого были проанализированы медицинские карты, протоколы операций, результаты бактериологического, молекулярно-генетического и морфологического обследования. Использованы аналитический, экспертный и статистический методы для оценки результатов.
В общем числе пациентов мужчин было — 56 (71,8%), женщин — 22 (28,2%). Средний возраст пациентов — 31,7±7,0 года (от 19 до 62 лет), большинство — лица молодого возраста от 20 до 40 лет — 69 (88,5%) человек (табл. 1). Преобладали постоянные жители города Москвы — 63 (80,8%) человека, представителей Московской области и других регионов Российской Федерации было 7 (9%) и 3 (3,8%) соответственно, лиц БОМЖ — 3 (3,8%), иностранных граждан — 2 (2,6%). Больные ВИЧ-инфекцией на момент выполнения им хирургического вмешательства находились на разных стадиях заболевания. Стадии вторичных заболеваний отмечены у 52 больных: IVБ у 36 (46,7%) и IVВ у 16 (19,4%), стадия III (субклиническая) у 26 (33,3%). У наибольшего числа больных диагноз ВИЧ-инфекции был установлен в течение последних 5 лет — у 41 (51,9%), у 25 (32,5%) пациентов — от 5 до 10 лет, у 12 (15,6%) — более 10 лет. АРТ на момент госпитализации получали 55 (70,5%), никогда не получали или прервали ее 23 (29,5%) пациента. Все больные ВИЧ-инфекцией имели различный уровень иммуносупрессии. Выраженный иммунодефицит со снижением уровня CD4 + лимфоцитов ниже 400 кл/мкл имели 60 (76,7%) больных, причем предельно низкие показатели, ниже 200 кл/мкл, наблюдались у 34 (42,9%) пациентов. Только у 18 (23,4%) иммунный статус был относительно сохранен и уровень Т-хелперов был выше 400 кл/мкл. Большинство пациентов имели сопутствующие заболевания, среди которых первое место принадлежало хроническому вирусному гепатиту С, который диагностирован у 46 (59,0%) пациентов. Хронический вирусный гепатит С и В выявлен у 5 (6,4%) пациентов, кроме того, 42 (53,8%) пациента являлись активными потребителями психоактивных веществ.

Таблица 1. Распределение оперированных больных по возрасту
Выполнены следующие видеоэндохирургические и видеоассистированные оперативные вмешательства: видеоторакоскопия, биопсия плевры/легкого/лимфоузла — 55 (70,5%); видеомедиастиноскопия, биопсия лимфатических узлов средостения — 17 (21,7%); резекция легкого (сегментарная или лобэктомия) — 5 (6,5%), пневмонэктомия — 1 (1,3%). Полученный при операциях диагностический материал был подвергнут морфологическому, молекулярно-генетическому и бактериологическому анализу.
Результаты и обсуждение
В результате комплексного исследования операционно-биопсийного материала диагноз туберкулеза был установлен у 56 (71,8%) больных, нетуберкулезная этиология заболевания выявлена у 22 (28,2%). Среди больных туберкулезом преобладали пациенты с плевритом, эмпиемой плевры — 41 (52,6%), значительную группу составили пациенты с туберкулезом внутригрудных лимфатических узлов — 12 (15,4%), у 3 (3,8%) выявлена туберкулема легкого. У больных ВИЧ-инфекцией без туберкулеза большую группу составили пациенты с неспецифическим плевритом 11 (14,1%), далее распределение по нозологическим единицам было следующим: 5 (6,4%) пациентов с лимфопролиферативными заболеваниями (лимфома, лимфогранулематоз), 3 (3,8%) — с доброкачественными заболеваниями легких и средостения, 2 (2,6%) — с легочной формой саркомы Капоши, 1 (1,3%) — с нетуберкулезным микобактериозом (табл. 2). Интраоперационных осложнений не было, в послеоперационном периоде наблюдались осложнения: у 2 (2,6%) больных нагноение послеоперационной раны (торакопорт); у 6 (7,7%) — замедленное расправление легкого, потребовавшее длительного (до 8 суток) дренирования плевральной полости; у 4 (5,1%) больных после удаления дренажа из плевральной полости и выполнения на следующий день рентгенологического контроля выявлен пневмоторакс, что потребовало повторного дренирования плевральной полости. Все осложнения были ликвидированы. Послеоперационной летальности не было. У 14 (17,9%) пациентов после операции отмечено увеличение уровня СD4 + лимфоцитов, у 9 (11,5%) — снижение уровня СD4 + лимфоцитов, у 55 (70,6%) — значимых изменений не выявлено. Послеоперационные болевые ощущения были незначительными, и обезболивание проводилось только ненаркотическими анальгетиками.

Таблица 2. Характер выявленной патологии
Больной В., 33 года. ВИЧ-инфекция выявлена в 2013 г., получал АРТ. Генерализованный туберкулез с поражением внутригрудных, внутрибрюшных и периферических лимфоузлов также выявлен в 2013 г. Проведена противотуберкулезная химиотерапия с хорошим эффектом, достигнуто клиническое излечение. В 2016 г. при контрольной рентгенографии вновь выявлено увеличение внутригрудных лимфоузлов и заподозрен рецидив туберкулеза. МСКТ органов грудной клетки с внутривенным контрастированием (мягкотканное окно) показала: на уровне дуги аорты в верхнем центральном средостении конгломерат правых паратрахеальных лимфоузлов, сдавливающих просвет трахеи наполовину, смещающий сосудистые структуры кпереди; жидкость в плевральной полости (рис. 1). При фибробронхоскопии отмечены признаки сдавления трахеи, бронхов правого легкого — главного, верхнедолевого и среднедолевого. Учитывая клинико-рентгенологическую картину, решено провести морфологическую верификацию заболевания. Перед операцией уровень CD4 + лимфоцитов составлял 79 (13%) клеток, вирусная нагрузка не определялась. Произведена видеомедиастиноскопия, выполнена биопсия лимфоузлов. Послеоперационный период протекал без осложнений. Получено морфологическое заключение: лимфома Ходжкина, вариант нодулярного склероза. Больной для дальнейшего лечения переведен в гематологический стационар.

Рис. 1. КТ органов грудной клетки. В верхнем центральном средостении конгломерат правых паратрахеальных лимфоузлов.
Больная Ф., 64 года. ВИЧ-инфекция выявлена в 2008 г., АРТ получала в течение последних трех лет. В 2016 г. проходила обследование для планового оперативного лечения по поводу хронического калькулезного холецистита. Иммунный статус снижен умеренно: CD4 + лимфоциты — 579 (18%) клеток; определялась невысокая вирусная нагрузка — 128 копий/мл. Фибробронхоскопия патологических изменений не выявила. МСКТ органов грудной клетки показала: в S6 левого легкого определяется субплеврально расположенное округлое мягкотканное образование до 1,5 см в диаметре, с четкими контурами. Окружающая легочная паренхима не изменена (рис. 2 и 3). Установлен предварительный диагноз: туберкулема S6 левого легкого без бактериовыделения МБТ (–). Планировалось проведение курса противотуберкулезной химиотерапии в течение 2 мес. Однако появление новообразования в легком, c учетом возраста больной, является серьезным основанием для проведения дифференциальной диагностики между неспецифическими воспалительными изменениями, туберкулезом, первичной опухолью или метастатическим поражением легкого. Проведенное обследование не выявило патологических образований в других органах, и больная была оперирована одномоментно: выполнены видеоторакоскопическая резекция S6 левого легкого (срочное морфологическое исследование не показало данных за злокачественное новообразование) и лапароскопическая холецистэктомия. Плановое морфологическое заключение показало, что образование в легком являлось хондроматозной гамартомой. Послеоперационный период протекал без особенностей, больная выписана из противотуберкулезного учреждения под наблюдение специалистов Центра СПИДа. С учетом контакта с больными туберкулезом ей была назначена химиопрофилактика туберкулеза.

Рис. 2. КТ органов грудной клетки. В S6 левого легкого определяется периферическое округлое мягкотканное образование 1,5 см в диаметре (легочная реконструкция).

Рис. 3. КТ органов грудной клетки. В S6 левого легкого определяется периферическое округлое мягкотканное образование 1,5 см в диаметре (мягкотканное окно).
Приведенное клиническое наблюдение демонстрирует необходимость верификации изменений в легочной паренхиме у больных ВИЧ-инфекцией, так как лечебная тактика после установления морфологического диагноза может кардинально отличаться от ранее предложенной. Применение в торакальной хирургии эндохирургических методов у ВИЧ-инфицированных пациентов оправданно и безопасно.
Заключение
Использование малоинвазивных эндохирургических методов у больных ВИЧ-инфекцией торакального профиля не только безопасны и высокоэффективны, но и существенно снижают риск инфицирования ВИЧ медицинских работников при выполнении операции. Довольно часто хирургическая диагностика заболеваний органов грудной клетки проводится в учреждениях противотуберкулезной службы, что не является оптимальным по эпидемиологическим причинам в связи с риском инфицирования туберкулезом больных ВИЧ-инфекцией без туберкулеза, а это около трети направляемых пациентов.
Вывод
Проведенное исследование показало, что наиболее часто поражение органов грудной клетки у больных ВИЧ-инфекцией связано с туберкулезной инфекцией. Из 78 оперированных диагностических пациентов диагноз туберкулеза установлен у 56 (71,8%), инфекцию нетуберкулезной этиологии имели 22 (28,2%) пациента, наиболее частой патологией были неспецифические плевриты — в 11 (14,1%) случаях, лимфомы — в 5 (6,4%) и доброкачественные образования легких — в 3 (3,8%) случаях.
Использование видеоэндохирургических методов в диагностике заболеваний органов грудной клетки является безопасным, эффективным и не приводит к значительному числу осложнений и летальности среди больных ВИЧ-инфекцией независимо от исходного иммунного статуса.
При туберкулезе морфологическая верификация патологических изменений в сочетании с бактериологическим исследованием операционного материала позволяет назначить адекватный режим противотуберкулезной химиотерапии в соответствии с чувствительностью возбудителя. При установлении нетуберкулезной этиологии выявленных изменений ВИЧ-инфицированные пациенты из противотуберкулезного учреждения направляются в специализированные медицинские учреждения соответствующего профиля.
Давайте разберем изменения в легких при ВИЧ и их диагностику на КТ в вопросах и ответах.
Изменения в легких при ВИЧ
Когда ВИЧ-инфицированному пациенту можно поставить диагноз СПИДа?
Когда число Т-лимфоцитов CD4+ менее 200/мкл. Однако, основываясь на классификации Center for Disease Control and Prevention (CDC) 1993 года, ВИЧ-инфицированным больным с числом CD4+ более 200/мкл также можно поставить диагноз СПИД, если у них развиваются специфические оппортунистические инфекции или СПИД-ассоциированные состояния и опухоли. Одна треть из всех 24 СПИД-ассоциированных патологий поражает легкие.
Какая легочная оппортунистическая инфекция диагностируется у ВИЧ-положительных пациентов? Что находят на снимках?
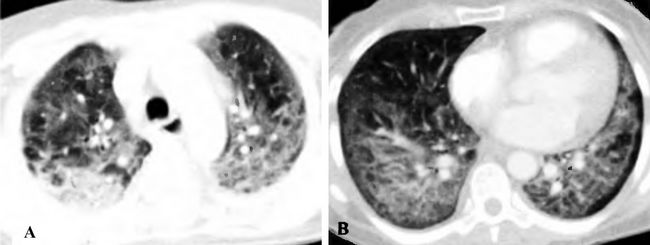
А и В. Пневмоцистная пневмония.
Инфильтраты по типу матового стекла с периферическим просветлением, напоминающие картину отека легких. В отличие от отека легких нет массивного плеврального выпота. Лимфаденопатия также встречается редко.
Это — пневмоцистная пневмония. На КТ грудной клетки у таких больных СПИДом обычно обнаруживаются кисты различного размера, большей частью в верхних долях, а также прикорневые затемнения паренхимы или матовые тени, схожие с отеком легких. При пневмоцистной пневмонии поражаются не только легкие, но и печень, селезенка, центральная нервная система (ЦНС), пазухи, костный мозг и медиастинальные лимфатические узлы.
Встречается ли пневмоцистная пневмония у людей, не больных СПИДом?
Да. Больные, применяющие лекарственные средства в виде аэрозолей, тоже входят в группу риска. У этих пациентов также чаще всего поражаются верхние доли.
Какое частое осложнение наблюдается при пневмоцистной пневмонии?
Пневмоцистная пневмония при ВИЧ часто осложняется пневмотораксом.
Что такое пневматоцеле? Какова его этиология?
Пневматоцеле — это транзиторные кистозные изменения, связанные с острой пневмонией или травмой. Они часто наблюдаются в верхних долях при пневмоцистной пневмонии.
Какое самое частое грибковое поражение наблюдается у больных СПИДом?
Криптококкоз, который поражает легочный интерстиций. Также у больных со сниженным иммунитетом часто встречается криптококковый менингит.
Часто ли у больных СПИДом встречается аспергиллез?
Нет. Однако он чаще встречается у больных с прогрессирующей стадией заболевания, которые особенно восприимчивы к грибку Aspergillus.
Что такое симптом ореола при ВИЧ?
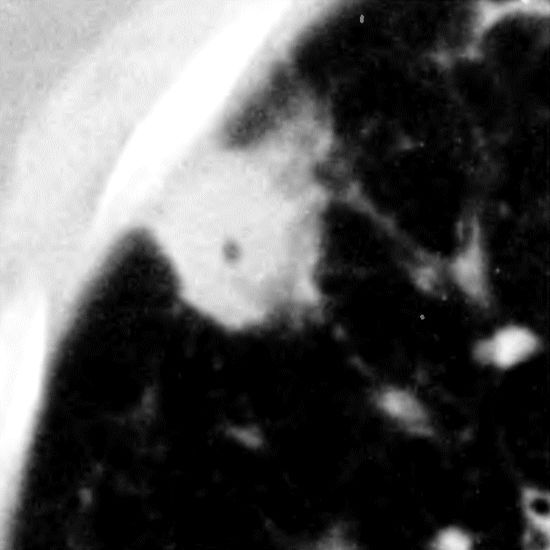
Симптом ореола
Плотное легочное образование, представляющее собой инвазивную аспергиллезную инфекцию, выявляется с характерным ореолом матового затенения вследствие паренхиматозных геморрагии
Это кольцо матового затемнения вокруг легочного узелка или другого образования, которое, как полагают, представляет собой паренхиматозное кровотечение. Симптом ореола возникает чаще всего при аспергиллезе вследствие грибковой инвазии в близлежащие небольшие сосуды, последующего ишемического некроза и геморрагии.
Что такое симптом воздушного полумесяца при ВИЧ?

Признак воздушного полумесяца
Плотное легочное образование, представляющее собой грибковую инфекцию, спадается внутри полости, оставляя при этом воздушную щель.
Это воздушный ободок или серп вокруг центрально расположенного плотного образования (мицетомы) внутри каверны. Воздушный полумесяц — это поздний признак некротического процесса: он возникает, когда мертвая ткань в полости каверны спадается. В дополнении к симптому ореола симптом воздушного полумесяца также часто встречается при аспергиллезной инвазии.
Чем отличается туберкулез у больного СПИДом от этой инфекции у больного без иммунодефицита?
Отличия тубуркулеза у пациента с ВИЧ и без:
- Заболевание принимает внелегочные формы, часто поражая ЦНС.
- Менее вероятно образование полостей.
- Часто обнаруживаются большие конгломераты с нечеткими краями.
- Туберкулиновая проба часто отрицательная.
Как часто встречаются микобактериальные инфекции при СПИДе?
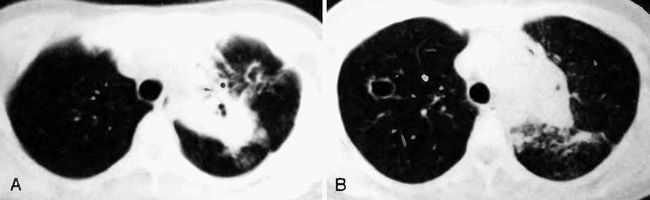
Сочетанная инфекции Mycobacterium avium с контралатеральным пневматоцеле после пневмоцистной пневмонии.
А. Присутствует обширное уплотнение с наличием полостей в верхней доле левого легкого, а также обструкция верхушечного сегментарного бронха в этой же доле.
В. В верхней доле правого легкого обнаруживаются тонкостенные полости, представляющие собой пневматоцеле после пневмоцистной пневмонии.
Довольно часто. Кроме туберкулеза, больные СПИДом поражаются Mycobacterium avium intracellulare. Эта оппортунистическая инфекция дает мало легочных проявлений и, следовательно, не выявляется на снимках, однако она может проявляться профузными поносами, синдромом мальабсорбции, анемией и желтухой.
Назовите три причины образования двусторонних узелков в легких у больных СПИДом?
- Инфекции: грибковые или микобактериальные.
- Септические эмболы.
- Новообразования: лимфома или саркома Капоши.
Какова самая частая СПИД-ассоциированная опухоль?
Саркома Капоши. На втором месте — лимфома.
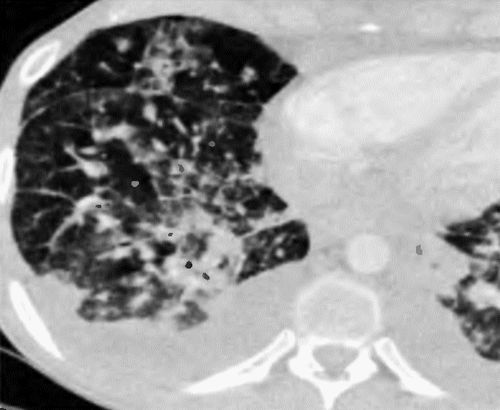
О какой опухоли следует думать при обнаружении на КТ легочных узелков в виде языков пламени?
Саркома Капоши при ВИЧ
Узелки в виде языков пламени и опухоль окружены участками легочных геморрагий.
Саркома Капоши. Узелки в виде языков лламени в действительности являются образованиями, окруженными областью легочной геморрагии неправильных очертаний, схожей с симптомом ореола. В дополнение к кожным поражениям красного или фиолетового цвета у больных саркомой Капоши появляются легочные симптомы — кашель и одышка.
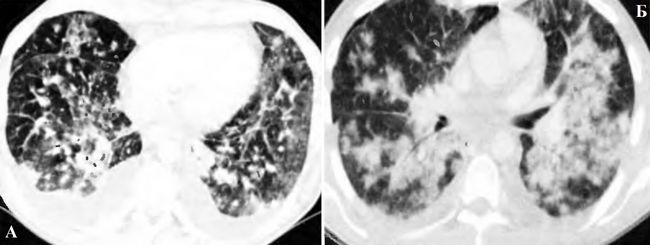
Каковы КТ-признаки саркомы Капоши?
Саркома Капоши на КТ
А. Неспецифические признаки в виде диффузных легочных узелков и двустороннего плеврального выпота с предшествующими слизисто-кожными поражениями говорят о диагнозе саркомы Капоши
Б. Сливные узелки проявляют сходство с отдельными уплотнениями. Также обратите внимание на прикорневую лимфаденопатию
На КТ грудной клетки обнаруживаются сливные легочные узелки, плевральный выпот, лимфаденопатия.
Какое радиологическое исследование помогает в дифференциальном диагнозе саркомы Капоши и других заболеваний, сопровождающихся наличием легочных узелков?
Сканирование с радиоактивным галлием. Инфекции и лимфома дают высокое накопление галлия, а при саркоме Капоши накопления нет.
Назовите три причины появления диффузных легочных инфильтратов у больных со сниженным иммунитетом?
- Пневмоцистная пневмония.
- Саркома Капоши.
- Лимфоцитарная интерстициальная пневмония.
Какой тип лимфомы возникает у больных СПИДом?
СПИД-ассоциированная лимфома, как правило, В-клеточной природы. Этиологическим агентом обычно служит вирус Эпштейна-Барр, также вызывающий мононуклеоз.
Какие группы лимфатических узлов чаще всего поражаются при СПИД-ассоциированной лимфоме?
Как ни странно, 30-90 % случаев СПИД-ассоциированная лимфома являются экстранодальными, в основном поражая желудочно-кишечный тракт, печень, костный мозг и ЦНС. В 25 % случаев поражаются интраторакальные узлы как легочной паренхимы, так и плевры (по данным National Cancer Institute).
Какая интерстициальная пневмония встречается у больных со сниженным иммунитетом?
Лимфоцитарная интерстициальная пневмония (прелимфоматоз) встречается, но не часто. Она наблюдается у ВИЧ-инфицированных, особенно у детей, и у больных с аутоиммунными нарушениями, такими как ревматоидный артрит.
У ВИЧ-инфицированного больного появились диффузные везикулопустулезные высыпания, кашель и двусторонние узелки в легких. О каком заболевании следует думать в первую очередь?
О ветряной оспе, вызванной вирусом Varicella zoster. Пневмония развивается у 50 % больных с сохраненным иммунитетом, а при иммунодефиците риск значительно увеличивается. Признаки ветряной оспы неспецифические, но чаще всего обнаруживаются рассеянные, нечетко обозначенные легочные узелки.
Читайте также:

