Закрытая форма туберкулеза рецидив
Обновлено: 25.04.2024
Вторичный туберкулез легких. Реактивация туберкулеза лимфатических узлов.
Вторичный туберкулез легких у взрослых, патогенез которого был изложен ранее, иногда развивается в результате обострения перенесенного в прошлом первичного процесса. По нашим наблюдениям, такая форма болезни возникает обычно спустя длительный срок после перенесенной туберкулезной инфекции. При этом лишь у меньшинства больных наблюдаются признаки гиперсенсибилизации организма и обычно нет выраженной наклонности к гематогенной диссеминации инфекции, а также к поражению новых групп лимфатических узлов и серозных оболочек.
При рентгенотомографическом исследовании таких больных часто выявляются обызвествленные внутригрудные лимфатические узлы. В легких могут определяться свежие очаговые и инфильтративные изменения наряду с очагами Гона или Симона и участками прикорневого склероза. Эти признаки позволяют относить такие формы процесса в группу вторичного туберкулеза, хотя генетически они связаны с обострением элементов первичного комплекса. Крайне редко наблюдается реактивация его легочного фокуса; у 0,15—0,2% взрослых больных активным туберкулезом легких.
При этом в капсуле, в участках обызвествленного казеозного некроза, а иногда даже в костной ткани очага Гона появляются участки лимфоидной инфильтрации и эпителиоидные бугорки, а в так называемом костном мозге находят зоны геморрагии. Одновременно известь рассасывается и кольца Лизеганга теряют свое характерное строение.
Иногда наступает реактивация специфического процесса в зоне прикорневого склероза, образовавшегося в результате инволюции туберкулезных очагов и лимфангитов, которые в свое время образовались в период первичной инфекции. Но значительно чаще обостряются очаги во внутригрудных лимфатических узлах. В их капсуле скапливаются лейкоциты и формируются туберкулезные бугорки. По мере прогрессирования болезни казеозные массы в лимфатических узлах разжижаются, элементы извести в них частично или полностью резорбируются, одновременно в процесс вовлекаются прилежащие бронхи.
В их стенке образуется туберкулезная грануляционная ткань, а в дальнейшем происходит изъязвление подслизистой и слизистой оболочки. Через свищевой ход казеозные массы и микобактерии туберкулеза из лимфатических узлов проникают по бронхиальным путям и в легочную ткань. При этом в средней и нижней и реже в верхних долях преимущественно правого легкого образуются очаговые, инфильтративные и деструктивные изменения. Иногда поражается также костальная, междолевая и медиастинальная плевра. Если в результате прогрессирующего лимфангита в процесс вовлекаются кровеносные сосуды, то может развиться гематогенный туберкулез легких или генерализованный процесс.

Наиболее важную роль в развитии этой формы процесса играет специфическое поражение бронхов, в которых образуются грануляции, язвы, фистулы, рубцы и стенозы. Это обстоятельство уже давно послужило основанием рассматривать механизмы развития такой формы вторичного туберкулеза как результат лимфожелезистой реинфекции и экзацербации или автоматической эндогенной лимфаденобронхогенной реинфекции. Такой процесс называют также бронхонодулярным, лимфо- или нодуло-бронхиальным, а в последнее время — аденогенным бронхо-легочным туберкулезом.
Удельный вес его среди всех форм вторичного туберкулеза, по наблюдениям ряда авторов, колеблется в пределах от 0,56 до 17,6%. Но, по утверждению Brecklinghaus (1955), а в особености Schwartz (1956), он встречается значительно чаще. Процессы такого происхождения выявляют у больных всех возрастов, причем чаще у пожилых. По данным секционных исследований, патоморфологические признаки реактивации процесса во внутригрудных лимфатических узлах обнаруживаются у 8,6—35% лиц старше 50 лет, умерших от различных причин, чаще у женщин.
В зависимости от характера обострения туберкулеза во внутригрудных лимфатических узлах, поражения бронхиальной системы, путей распространения инфекции, частоты возникновения неспецифических осложнений, течения болезни наблюдаются различные ее клинико-рентгенологические проявления.
Порой бронхит принимает астмоидный характер с экспираторной одышкой. В таких случаях у больных выслушиваются локализованные, а чаще рассеянные сухие хрипы. При этом гемограмма, РОЭ, протеинограмма большей частью остаются в пределах нормы или характеризуются нередко выраженными патологическими сдвигами. Рентгенологически выявляется уплотнение корней, в бронхопульмональных лимфатических узлах определяются отдельные или множественные различной величины кальцинаты без выраженных изменений в паренхиме легких.
Специфический характер такого процесса подтверждается выявлением при эндоскопии туберкулезных изменений в бронхах, а в части случаев обнаружением микобактерий в мокроте или в промывных водах бронхов. Но возможно выделение микобактерий в мокроте и при отсутствии явной патологии бронхов. В таких случаях нельзя исключить наличия в их стенке микроперфораций, которые невозможно обнаружить визуально при трахеобронхоскопии.
В результате туберкулостатической терапии (общей и местной) и значительно реже спонтанно наступает более или менее стойкое излечение таких больных.
При рентгенотомографическом исследовании в нижней доле левого легкого определялся очаг Гона, а в корнях обоих легких — массивные конгломераты кальцинированных главным образом бронхопульмональных лимфатических узлов. После длительного курса туберкулостатической терапии, проведенной в клинических и санаторных условиях, исчезли симптомы интоксикации, прекратился кашель, не выслушивались хрипы в легких, а на слизистой оболочке главного бронха у основания шпоры выявлен рубец. При последующем систематическом наблюдении в течение 17 лет Р. остается клинически здоровой.
Иногда после опорожнения расплавившихся казеозных масс в лимфатическом узле формируются парабронхиальные каверны. Образование такой каверны клинически протекает иногда остро, под видом пневмонии, со значительно выраженной интоксикацией и последующим прогрессированием процесса в легких в результате аспирации большой дозы инфекционного материала. Чаще заболевание протекает хронически и волнообразно, с периодическими вспышками, с признаками затянувшегося трахеобронхита. При бронхоскопии находят большую кратерообразной формы язву, дно которой переходит в образовавшуюся полость распада. Стенка последней состоит из не полностью отторгшейся казеозно перерожденной лимфаденоидной ткани и окружающей капсулы.
В мокроте обнаруживают микобактерии туберкулеза, а при рентгенотомографическом исследовании в увеличенных внутригрудных лимфатических узлах выявляют больших или меньших размеров деструкцию, которую иногда удается заполнить контрастным веществом при селективной бронхографии (фистуло-графии).
Однако наиболее часто вторичный аденобронхогенный туберкулез проявляется образованием специфических изменений в легких. Они могут быть различными: долевыми или многосегментарными инфильтратами, рассеянными на ограниченном участке или более распространенными очагами, туберкуломами с нередким участием междолевой, костальной или медиастинальной плевры. Процесс локализуется часто в нижней доле, главным образом в ее пирамиде и в 6-м сегменте, в средней и реже в верхних долях. В подавляющем большинстве случаев при этом определяются рубцовые изменения в корнях легких с наличием кальцинированных лимфатических узлов различных групп. Клинические проявления болезни зависят от ее формы.
Инфильтративный туберкулез нередко начинается остро, с выраженными симптомами интоксикации, болями в груди, сильным кашлем с выделением обычно в небольшом количестве мокроты, а иногда кровохарканьем или легочным кровотечением.
Туберкулез у детей – специфическое инфекционно-воспалительное поражение различных тканей и органов, вызываемое микобактериями туберкулеза. Основными клиническими формами туберкулеза у детей служат ранняя и хроническая туберкулезная интоксикация, первичный туберкулезный комплекс, туберкулезный бронхоаденит, острый милиарный туберкулез; реже встречаются туберкулезный менингит, мезаденит, туберкулез периферических лимфоузлов, кожи, почек, глаз, костно-суставной системы. Диагностика туберкулеза у детей включает микроскопию, бакпосев, ПЦР исследование биологических сред; постановку туберкулиновых проб, рентгенографию, томографию, бронхоскопию и пр. При туберкулезе у детей показано назначение туберкулостатических препаратов.
МКБ-10
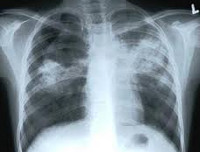
Общие сведения

Причины
Микобактерия туберкулеза (туберкулезная палочка, палочка Коха) благодаря наличию кислотоустойчивой стенки может сохранять жизнеспособность и вирулентность в различных условиях внешней среды – при высушивании, замораживании, воздействии кислот, щелочей, антибиотиков и т. п. Способность к образованию L-форм обусловливает широкий диапазон изменчивости морфологических свойств и приспосабливаемость к существованию в различных условиях. Высокопатогенными для человека являются 2 вида возбудителя: Mycobacterium tuberculosis humans (человеческого типа) и Mycobacterium bovis (бычьего типа).
Микобактерии туберкулеза могут попадать в организм ребенка аэрогенным, алиментарным, контактным, смешанным путем, в соответствии с чем образуется первичный очаг воспаления. У детей может иметь место внутриутробное трансплацентарное инфицирование туберкулезом или итранатальное, во время родов при аспирации околоплодных вод.
К группе повышенного риска по заболеваемости туберкулезом принадлежат дети:
- не получившие вакцинацию БЦЖ в период новорождённости;
- ВИЧ-инфицированные;
- длительно получающие лечение гормонами, цитостатиками, антибиотиками;
- проживающие в неблагоприятных санитарно-эпидемиологических и социальных условиях;
- часто болеющие дети;
- страдающие сахарным диабетом и др.
В большинстве случае дети заражаются туберкулезом дома и в семье, однако возможны эпидемические вспышки в детских садах и школах, внутрибольничное инфицирование, заражение в других общественных местах. Наиболее восприимчивыми к туберкулезу оказываются дети в возрасте до 2-х лет – для них характерны генерализованные формы инфекции (милиарный туберкулез, туберкулезный сепсис). Среди детей старше 2-х лет чаще встречается туберкулез органов дыхания (75% случаев), значительно реже – все другие формы.
Патогенез
Вначале туберкулез у детей манифестирует как общая инфекция, затем при благоприятных для возбудителя условиях развиваются очаги поражения (туберкулезные бугорки) в том или ином органе. Исходом первичного туберкулезного процесса может служить полное рассасывание, фиброзная трансформация и кальцинация очагов, где нередко сохраняются живые микобактерии туберкулеза. При реинфицировании происходит обострение и прогрессирование туберкулезного процесса, нередко с диссеминацией микобактерий и образованием множественных очагов в других органах (вторичный туберкулез).
Классификация
Классификация форм туберкулеза у детей учитывает клинико–рентгенологические признаки, течение, протяженность (локализацию) процесса:
I. Ранняя и хроническая туберкулезная интоксикация детей и подростков.
II.Туберкулезное поражение органов дыхания у детей:
- первичный туберкулезный комплекс
- туберкулезный бронхоаденит (туберкулез внутригрудных лимфатических узлов)
- туберкулез легких (милиарный, диссеминированный, инфильтративный, очаговый, кавернозный, фиброзно-кавернозный, цирротический, туберкулема)
- туберкулезный плеврит
- туберкулез трахеи, туберкулез бронхов, верхних дыхательных путей и др.
III.Туберкулез других локализаций у детей:
- туберкулез нервной системы (туберкулезный менингит, миелит, лептоменингит, менингоэнцефалит)
- костно-суставной туберкулез
- туберкулез органов мочеполовой системы
- туберкулез кожи и подкожной клетчатки
- туберкулез кишечника, брюшины и брыжеечных лимфоузлов
- туберкулез периферических лимфоузлов
- туберкулез глаз (кератит, кератоконъюнктивит, эписклерит, хориоретинит, иридоциклит)
По периоду течения туберкулезного процесса различают фазу инфильтрации, распада, обсеменения, рассасывания, уплотнения, рубцевания, обызвествления. По факту бацилловыделения различают туберкулезный процесс с выделением M. tuberculosis (БК+) и без выделения M. tuberculosis (БК ).
В рамках данного обзора остановимся на основных формах туберкулеза органов дыхания у детей. Туберкулез почек, туберкулез гортани, генитальный туберкулез рассмотрены в соответствующих самостоятельных статьях.
Симптомы туберкулеза у детей
Ранний период первичной туберкулезной инфекции
Начальная фаза взаимодействия возбудителя и макроорганизма длится от 6 до 12 месяцев от момента инфицирования ребенка микобактериями туберкулеза. В этом периоде выделяют бессимптомный этап (около 6-8 недель) и вираж туберкулиновых проб - переход реакции Манту из отрицательной во впервые положительную. Ребенок с виражом туберкулиновых реакций подлежит направлению к фтизиатру и наблюдению специалистом в течение года. В дальнейшем у таких детей сохраняется состояние инфицированности микобактериями туберкулеза либо, при неблагоприятных условиях, развивается та или иная локальная форма туберкулеза.
Туберкулезная интоксикация детей и подростков
Представляет собой промежуточную форму между первичным инфицированием и развитием локального туберкулезного процесса, определяемого рентгенологическими и другими методами. Клиническое течение данной формы туберкулеза у детей характеризуется неспецифическими проявлениями: недомоганием, раздражительностью, ухудшением аппетита, головной болью, тахикардией, диспепсией, остановкой или снижением массы тела, склонностью к интеркуррентным заболеваниям (ОРВИ, бронхитам).
Если признаки туберкулезной интоксикации у детей сохраняются более 1 года, состояние расценивается как хроническое.
Первичный туберкулезный комплекс
Данная форма туберкулеза у детей характеризуется триадой признаков: развитием специфической реакции воспаления в очаге внедрения инфекции, лимфангитом и поражением региональных лимфоузлов. Развивается при сочетании массивности и высокой вирулентности туберкулезной инфекции со снижением иммунобиологических свойств организма. Первичный туберкулезный комплекс может локализоваться в легочной ткани (95%), кишечнике, реже – в коже, миндалинах, слизистой оболочке носа, в среднем ухе.
Заболевание может начинаться остро или подостро; маскироваться под грипп, острую пневмонию, плеврит либо протекать бессимптомно. Клинические проявления включают интоксикационный синдром, субфебрилитет, кашель, одышку. Изменения в первичном очаге проходят инфильтративную фазу, фазу рассасывания, уплотнения и кальцинации (формирования очага Гона).
Туберкулезный бронхоаденит
Бронхоаденит или туберкулез внутригрудных лимфатических узлов у детей протекает со специфическими изменениями лимфоузлов корня легкого и средостения. Частота этой клинической формы туберкулеза у детей достигает 75-80%.
Кроме субфебрилитета и симптомов интоксикации, у ребенка появляется боль между лопаток, коклюшеподобный или битональный кашель, экспираторный стридор, обусловленные сдавлением увеличенными внутригрудными лимфоузлами трахеи и бронхов. При осмотре обращает внимание расширение подкожной венозной сети в верхних отделах груди и спины.
Осложнениями туберкулезного бронхоаденита у детей могут являться эндобронхит, ателектазы или эмфизема легких. Данный клинический вариант туберкулеза у детей требует дифференциации с саркоидозом Бека, лимфогранулематозом, лимфосаркомой, неспецифическими воспалительными аденопатиями.
Диагностика
- Скрининг на туберкулез. В настоящее время для массового выявление туберкулеза среди детей в качестве основных скрининг-тестов используются проба Манту с 2 ТЕ и диаскин-тест. При желании родителей они могут быть заменены на исследования крови на туберкулез (T-spot, квантиферон-тест). В возрасте 15 и 17 лет подросткам выполняется профилактическая флюорография.
- Рентгенография грудной клетки. При различных формах туберкулеза органов дыхания у детей позволяет визуализировать изменения во внутригрудных лимфоузлах или легких. При необходимости исследование дополняется линейной или компьютерной томографией органов грудной полости.
- Эндоскопия.Бронхоскопия ребенку необходима для оценки косвенных признаков туберкулезного процесса (выявления признаков эндобронхита, деформации трахеи и бронхов увеличенными лимфоузлами) и получения смывов для исследований.
- Лабораторная диагностика. Для выделения возбудителя из различных биологических сред (мокроты, мочи, испражнений, крови, плевральной жидкости, промывных вод бронхов, отделяемого костных секвестров, спинномозговой жидкости, мазка из зева и мазка с конъюнктивы) осуществляется микроскопическое, бактериологическое, ИФА, ПЦР-исследование. Забор и исследование материала на КУБ производится не менее 3 раз.
- Специфическая диагностика. В условиях диспансера детям с подозрением на инфицированность или туберкулез проводится индивидуальная туберкулинодиагностика (повторная реакция Манту, проба Пирке, проба Коха).
Лечение туберкулеза у детей
Принципы терапии туберкулеза у детей подразумевают поэтапность, преемственность и комплексность. Основные этапы включают лечение в условиях стационара, специализированного санатория и противотуберкулезного диспансера. Длительность курса терапии составляет в среднем 1,5-2 года. Важная роль в организации лечения туберкулеза у детей отводится санитарно-диетическим мероприятиям (высококалорийному питанию, пребыванию на свежем воздухе, обучению режиму кашля).
Комплексная терапия туберкулеза у детей включает химиотерапевтическое, хирургическое и реабилитационное воздействие. Режим специфического противотуберкулезного лечения (комбинация препаратов, длительность приема, необходимость госпитализации) определяется детским фтизиатром на основании формы заболевания и наличия бацилловыделения.
Дети с виражом туберкулезных реакций не нуждаются в госпитализации и лечатся амбулаторно одним противотуберкулезным препаратом (изониазидом, фтивазидом) в течение 3-х месяцев. Диспансерное наблюдение продолжается 1 год, после чего при отрицательных данных клинико-лабораторного обследования ребенок может быть снят с учета. В остальных случаях в соответствии с индивидуальными показаниями используются комбинации из 2-х, 3-х и 4-х и более противотуберкулезных препаратов, основными из которых являются стрептомицин, рифампицин, изониазид, пиразинамид и этамбутол. Курс лечения туберкулеза у детей подразделяется на фазу интенсивной терапии и фазу поддерживающей терапии.
В случае сохранения выраженных остаточных явлений через 6-8 месяцев после активной терапии туберкулеза у детей решается вопрос о хирургическом вмешательстве.
Прогноз и профилактика
Исходом и лечения может являться значительное улучшение, улучшение, отсутствие перемен, ухудшение течения туберкулеза у детей. В большинстве случаев при правильном лечении достигается полное выздоровление. Серьезный прогноз туберкулеза может ожидаться у детей раннего возраста, при диссеминации процесса, развитии туберкулезного менингита.
Специфическая профилактика туберкулеза у детей начинается в период новорожденности и продолжается в подростковом возрасте (см. Вакцинация против туберкулеза). Большую роль в вопросе профилактики туберкулеза у детей играет систематическая туберкулинодиагностика, улучшение санитарно-гигиенических условий, рациональное вскармливание, физическое закаливание детей, выявление взрослых больных туберкулезом.
Инфильтративный туберкулез легких – вторичная туберкулезная инфекция, характеризующаяся распространенным поражением легких с экссудативным типом воспалительной реакции и формированием очагов казеозного распада. В клинической картине преобладает интоксикационный синдром, гипертермия, продуктивный кашель, боли в боку, кровохарканье. В диагностике инфильтративного туберкулеза легких информативны данные физикального, рентгенологического, лабораторного обследования, результаты туберкулиновых проб. Лечение стационарное, с проведением специфической химиотерапии противотуберкулезными препаратами.
МКБ-10

Общие сведения
Инфильтративный туберкулез легких – клинико-морфологическая форма туберкулеза органов дыхания, протекающая с образованием экссудативно-пневмонических очагов в легких с казеозным распадом в центре. Среди всех форм туберкулеза легких инфильтративная форма встречается наиболее часто - в 60-70% случаев. В этой связи организованное выявление более ранних форм туберкулеза является приоритетной задачей пульмонологии и фтизиатрии. Инфильтративный туберкулез легких относится к числу социально-опасных заболеваний. Болеют в основном взрослые (чаще - лица молодого возраста), имеющие неблагоприятные бытовые условия и низкие гигиенические навыки, страдающие вредными привычками. В структуре смертности от туберкулезной инфекции инфильтративная форма занимает около 1%.
Причины
В основе возникновения инфильтративного туберкулеза легких лежит один из двух механизмов: эндогенная реактивация либо экзогенная суперинфекция. Реактивация характеризуется прогрессированием старых или свежих очагов туберкулеза, появлением вокруг них зоны инфильтрации и развитием экссудативной тканевой реакции. Экзогенная суперинфекция, как причина инфильтративного туберкулеза легких, связана с наличием участков гиперсенсибилизации в легких (т. е. зон, ранее контактировавших с туберкулезной инфекцией). При повторном массивном попадании микобактерий туберкулеза в этих очагах развивается гиперергическая реакция, сопровождающаяся инфильтративным воспалением. В обоих случаях обязательным условием заболеваемости выступает наличие специфического противотуберкулезного (вторичного) иммунитете на момент заражения.
Категорию повышенного риска по развитию инфильтративного туберкулеза легких составляют лица, перенесшие контакт с бацилловыделителем, нервно-психическую травму; страдающие алкоголизмом, никотиновой зависимостью, ВИЧ-инфекцией, наркоманией; ведущие асоциальный образ жизни; имеющие хронические заболевания (сахарный диабет, ХНЗЛ и др.) и профессиональные заболевания; подвергающиеся гиперинсоляции и т. д.
Первоначально в легочной ткани образуется инфильтрат диаметром около 3 см, границы которого имеют тенденцию к расширению вплоть до поражения нескольких сегментов или целой доли легкого. Инфильтрат представляет очаг полиморфной экссудации, состоящей из фибрина, мононуклеаров, макрофагов, полиморфноядерных лейкоцитов, альвеолярного эпителия. При слиянии и расширении инфильтратов возникает специфическая долевая пневмония или бронхопневмония.
Классификация
В современной фтизиатрии принято выделять пять клинико-рентгенологических вариантов инфильтративного туберкулеза легких:
- Облаковидный инфильтрат – рентгенологически определяется в виде слабоинтенсивной гомогенной тени, имеющей расплывчатые контуры. Имеет склонность к быстрому распаду и формированию свежих каверн.
- Круглый инфильтрат – на рентгенограммах имеет вид округлого гомогенного фокуса (иногда с участком распада в виде просветления) с четко очерченными границами; чаще локализуется в подключичной области.
- Дольковый (лобулярный) инфильтрат – при рентгеновском исследовании выявляется негомогенное затемнение неправильной формы, образованное слиянием нескольких очагов, часто с распадом в центре.
- Краевой инфильтрат (перисциссурит) – обширная облаковидная инфильтрация, снизу ограниченная междолевой бороздой. Имеет треугольную форму с углом, обращенным в сторону корня легкого, а основанием – кнаружи. Нередко возникает поражение междолевой плевры, иногда с развитием туберкулезного плеврита.
- Лобит – обширный инфильтрат в легком, занимающий целую долю. Рентгенологически характеризуется негомогенным фокусом с наличием в нем полостей распада.
По размеру различают малые (1-2 см), средние (2-4 см), крупные (4-6 см) и распространенные (более 6 см) инфильтраты. Отдельно выделяют казеозную пневмонию, характеризующуюся инфильтративной реакцией с преобладанием некротических процессов. Казеозно-пневмонические очаги поражают долю или все легкое. Казеозная пневмония чаще развивается на фоне сахарного диабета, беременности, легочных кровотечений, сопровождающихся аспирацией крови, обсемененной микобактериями.
Симптомы инфильтративного туберкулеза легких
Вариант клинического течения зависит от типа инфильтрата. Острое начало характерно для лобита, перисциссурита, некоторых случаев облаковидного инфильтрата. Бессимптомное и малосимптомное течение наблюдается при наличии круглого, лобулярного и облаковидного инфильтратов. В целом же острая манифестация отмечается 15-20% пациентов, постепенная - у 52-60%, бессимптомная – в 25% случаев.
Осложнения
В числе осложнений инфильтративного туберкулеза легких можно встретить казеозную пневмонию, ателектаз легкого, пневмоторакс, плеврит, легочное кровотечение, туберкулезный менингит, реактивный миокардит, сердечную недостаточность. Начало казеозной пневмонии всегда острое: лихорадка достигает 40-41°С, типичны перепады между дневной и вечерней температурой, резко выражена туберкулезная интоксикация. Больных беспокоит одышка, кашель с гнойной мокротой, боли в грудной клетке, прогрессирующее похудание.
Диагностика
Поскольку клинические признаки инфильтративного туберкулеза легких малоспецифичны или отсутствуют совсем, основное значение в диагностике имеют объективные, инструментальные и лабораторные данные. Аускультативная картина характеризуется наличием звучных хрипов; перкуссия обнаруживает притупление звука над областью инфильтрата. Особенно эти изменения выражены при лобите и наличии распада инфильтрата с формированием каверны. Воспалительные изменения крови (сдвиги в лейкоформуле, ускорение СОЭ) незначительны.
Туберкулиновая проба у больных чаще положительная. Рентгенография легких позволяет не только обнаружить инфильтративные изменения, но и оценить характер тени, проследить динамику лечения. Выявить МБТ можно как с помощью микроскопического исследования, так и методом бактериологического посева мокроты или смывных вод бронхов, полученных при проведении бронхоскопии. Подтвердить наличие тубинфекции в организме позволяют новые, высоко достоверные исследования крови: T-SPOT.TB и квантиферон-тест.

КТ органов грудной клетки. Инфильтрация верхней доли правого легкого у пациента с верифицированным туберкулезом
Дифференцировать инфильтративный туберкулез легких приходится с очаговым туберкулезом, ОРВИ, неспецифической пневмонией, раком легкого, актиномикозом, эхинококкозом и кистами легкого, лимфогранулематозом.
Лечение инфильтративного туберкулеза легких
Пациенты с инфильтративным туберкулезом легких немедленно госпитализируются в противотуберкулезное учреждение, где находятся под наблюдением фтизиатра. Больным назначается патогенетическая терапия специфическими химиопрепаратами (изониазид, пиразинамид, рифампицин, этамбутол). Лечение продолжается в течение нескольких месяцев; критерий прекращения терапии - полное рассасывание инфильтративных изменений по рентгенологическим данным; в дальнейшем в амбулаторных условиях проводятся противорецидивные курсы противотуберкулезной терапии.
Одновременно назначаются иммуномодуляторы, антиоксиданты, кортикостероиды. В условиях рационального лечения клиническая симптоматика исчезает в среднем через 3-4 недели; бактериовыделение прекращается в сроки от 1 до 4-х месяцев; уменьшение и рассасывание инфильтрации, закрытие полостей происходит к 3-4 месяцу. При инфильтративном туберкулезе легких в фазе распада может ставиться вопрос о хирургическом лечении – оперативной коллапсотерапии.
Прогноз
Вариантом прогноза инфильтративного туберкулеза может быть благоприятный исход - рассасывание инфильтрата с остаточными фиброзноочаговыми изменениями легких; реже – полное рассасывание инфильтративного очага. К неблагоприятным исходам причисляют формирование туберкуломы легкого, переход в казеозную пневмонию или фиброзно-кавернозный туберкулез, смерть от нарастающей туберкулезной интоксикации или других осложнений. В современных условиях, при проведении противотуберкулезной терапии, неблагополучные исходы встречаются редко.
Профилактика инфильтративного туберкулеза легких не отличается от мер предупреждения заболеваемости другими формами туберкулезной инфекции. Поскольку больные с инфильтративной формой являются бацилловыделителями, необходимо как можно более раннее их выявление, изоляция и лечение.
2. Клинические проявления и эффективность лечения инфильтративного туберкулеза легких: Автореферат диссертации/ Назарова Н.В. – 2005.
3. Диагностика и дифференциальная диагностика инфильтративного туберкулёза лёгких в условиях высокоспециализированных противотуберкулёзных учреждений: Диссертация/ Посаженникова С. Ю. – 2015.
4. Особенности клинических проявлений заболевания и эффективность лечения больных инфильтративным туберкулезом легких, вызванным лекарственно-устойчивыми микобактериями: Автореферат диссертации/ Барламов О.П. – 2007.

Рецидивы туберкулеза имеют тенденцию к росту в связи распространенность МЛУ ТБ. Больные с рецидивами туберкулеза органов дыхания ежегодно пополняют контингенты противотуберкулезных диспансеров, в качестве основного источника формирования хронических деструктивных форм туберкулеза, а также распространения МЛУ штаммов микобактерий туберкулеза, и являются основным резервуаром туберкулезной инфекции.
Несмотря на значительные успехи, достигнутые в борьбе с туберкулезом, проблема этой инфекционной и социальной болезни сохраняет свою актуальность[1,с.45].
Показатель частоты ранних рецидивов отражает наличие дефектов в лечении и качестве обследования при переводе больных туберкулезом в неактивные группы диспансерного учета. Показатель частоты поздних рецидивов свидетельствует о распространенности туберкулезной инфекции, неблагоприятных медико-биологических и социальных факторах[2,с.26;3,с.6]
Одной из главных задач при оказании противотуберкулезной помощи населению в настоящее время является своевременность выявления туберкулеза. Другой первостепенной задачей является укрепление приверженности к лечению больных туберкулезом.
Республика Узбекистан обладает завидной инфраструктурой противотуберкулёзной службы и долгой историей эффективной борьбы с туберкулёзом. Программа борьбы с туберкулёзом имеет вертикальную структуру с широкой сетью учреждений. Несмотря на организационные изменения в системе здравоохранения,наличие различных факторов, влияющих на развитие устойчивых форм туберкулёза наблюдается увеличение количество больных с МЛУ туберкулёзом в связи, с чем увеличиваются рецидивы туберкулёзного процесса.
По данным ВОЗ в Республике Узбекистан среди впервые выявленных больных МЛУ ТБ встречается в 23%, а среди ранее леченных в 62 % случаев (Отчет ВОЗ за 2015). Причины рецидивов остаются недостаточно изученными. Взгляды исследователей относительно влияния тех или иных факторов на развитие рецидивов туберкулёза совпадают.
Следует предположить, что активизация усилий по выявлению и лечению туберкулеза легких на этапе до появления бактериовыделения более оправданна как с экономической, так и с эпидемиологической точки зрения.
В отечественной литературе недостаточно работ, посвященных изучению механизмов повышения качества выявления, особенностей течения и эффективности лечения рецидивов туберкулеза легких. Установлено, что клинико-рентгенологические проявления рецидивов туберкулеза легких, сопровождающегося бактериовыделением, значительно более выражены: типичны множественные крупные деструкции легочной ткани, высокий уровень резистентности к противотуберкулезным препаратам, характеризуется возникновением более распространенных форм туберкулеза, с возникновением деструкций и наличием сопутствующих заболеваний.
Нами было обследовано 50 больных, из которых впервые выявленные составили- 33, и рецидивы туберкулёзного процесса- 17. По клиническим формам распределение больных представлено в таблице.
Читайте также:

