Бронхит вызван вирусами парагриппа
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Парагрипп: причины появления, симптомы, диагностика и способы лечения.
Определение
Парагрипп — острая вирусная инфекция с преимущественным поражением верхних отделов дыхательного тракта. Первые изоляты вирусов (вирусы, выделенные от инфицированного хозяина) выделил У. Чэнок (1956-1958) от детей с гриппоподобными заболеваниями, в результате чего они получили название вирусов парагриппа человека.
Большинство заболевших, как правило, выздоравливают без специального лечения, нередко инфекция протекает в легкой форме.
Причины появления парагриппа
Возбудители инфекции – вирусы парагриппа человека, среди которых выделяют четыре типа.
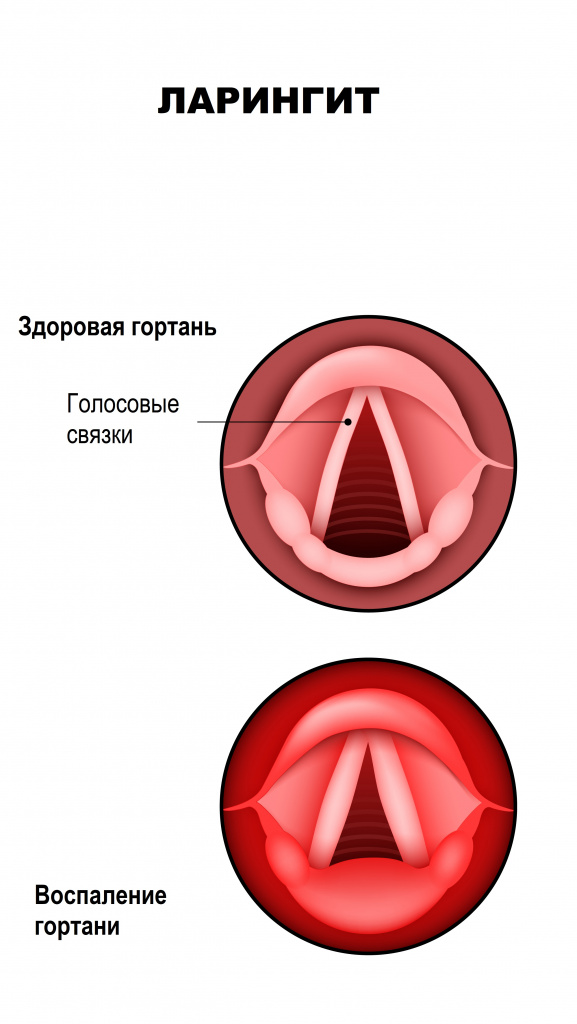
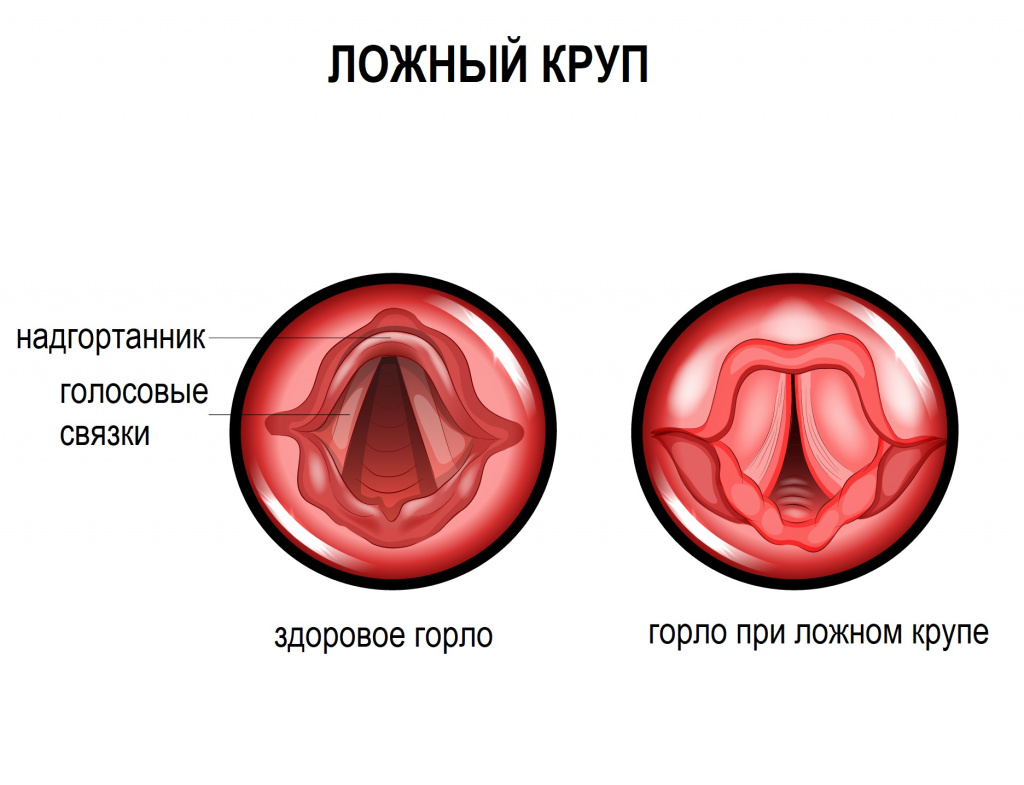
Вирус парагриппа человека типа 1 HPIV-1 чаще всего диагностируется у детей в возрасте от 6 месяцев до 6 лет и вызывает ложный круп (затруднение дыхания вследствие сужения просвета гортани в результате ее воспаления). Этот тип вируса ответственен за большинство случаев ларингита как у взрослых, так и у детей.
Вирус парагриппа человека типа 2 HPIV-2 вызывает ларингит, ложный круп и другие заболевания верхних и нижних дыхательных путей (фарингит, бронхит и пневмонию).
Вирус парагриппа человека типа 3 HPIV-3 вызывает ларингит, ложный круп, нередко — развитие бронхиолита и пневмонии.
Вирус парагриппа человека типа 4 HPIV-4, вклющий подтипы 4a и 4b, встречается редко и может вызывать не только ларингит, но и различные по тяжести и локализации поражения дыхательных путей.
Риску развития опасных осложнений (в первую очередь, пневмонии) подвержены люди с ослабленным иммунитетом. Для детей раннего возраста опасность представляют ложный круп и бронхиолит, хотя случаи смерти от этих заболеваний регистрируются редко.
Обычно заражение парагриппом происходит в момент общения с больным человеком.
Заболевание передается воздушно-капельным путем, реже – через руки, если ими сначала дотронуться до обсемененной вирусом поверхности, а затем – до носа или рта.
Инфицированный вирусом парагриппа человек наиболее заразен на ранней стадии болезни – первые 2-3 дня.
Классификация заболевания
По тяжести течения различают легкую, среднетяжелую и тяжелую формы парагриппа.
Парагрипп может протекать в типичной форме, атипичной, стертой или субклинической.
Симптомы парагриппа
Продолжительность инкубационного периода составляет в среднем около недели. Острая фаза заболевания начинается с внезапного повышения температуры, заложенности носа, недомогания, головной боли. Общее состояние в разгар парагриппа, как правило, удовлетворительное.
На первый план в клинической картине выходят признаки поражения верхних дыхательных путей. Детей беспокоят надсадный, сухой, мучительный кашель, жжение, саднение в горле, охриплость голоса, заложенность носа, слизисто-гнойное отделяемое из носовых ходов. При осмотре слизистая глотки отечная, красная, миндалины увеличены, красные. Нередко первым признаком проявления инфекции у детей до 2–5 лет является неожиданно развившийся синдром крупа.
При легком течении заболевания температура редко повышается выше 37,5°С, наблюдаются признаки катара верхних дыхательных путей: заложенность носа, боль в горле, сухой кашель.
При среднетяжелом течении температура достигает 38–39°С с умеренными проявлениями интоксикации, симптомы катара верхних дыхательных путей выражены значительнее, чем у больных легкой формой.
При тяжелом течении заболевания присутствуют выраженная интоксикация, температура тела до 40,0оС, головная боль, рвота, адинамия и отказ от еды. Иногда развивается менингеальный синдром (симптомокомплекс, наблюдаемый при поражении мозговых оболочек и проявляющийся головной болью, высоким мышечным тонусом, рвотой, повышенной кожной чувствительностью). Катаральный синдром характеризуется явлениями ларинготрахеита, поражением нижних отделов дыхательных путей – бронхитом, бронхиолитом, вирусной пневмонией с дыхательной недостаточностью 2-3-й степени (кашлем, болью в грудной клетке, одышкой, интоксикацией).
При легком и неосложненном среднетяжелом течении продолжительность болезни составляет от 7 до 10 дней. Из них на период выраженной лихорадки и интоксикации приходится не более 2–3 дней. Через 7–10 дней от начала заболевания кашель, насморк, боль в горле стихают или проходят вовсе.
Диагностика парагриппа
Как правило, диагноз ставится на основании данных, полученных при осмотре и оценке эпидемиологической ситуации: учитываются время года (в осенне-зимний период парагрипп регистрируется чаще), контакты с больными парагриппом или выздоравливающими пациентами.
-
Общеклинический анализ крови, в котором при парагриппе обнаруживаются признаки лейкопении, моноцитоза, ускорения СОЭ, реже – лейкоцитоза, нейтрофилеза.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Респираторный синцитиальный вирус человека (РСВ, Human respiratory syncytial virus) - вирус, вызывающий инфекции дыхательных путей. Он является одним из основных возбудителей респираторных инфекций у детей младшего возраста и главным возбудителем пневмонии и бронхиолита у грудных детей.
Характерная особенность РСВ-инфекции - умеренное поражение верхних отделов дыхательного тракта и более тяжелое поражение нижних отделов.
РСВ передается при непосредственном контакте через загрязненные руки или предметы и заносится пальцами на конъюнктиву и в переднюю часть носовых ходов. Вирус распространяется также воздушно-капельным путем.
Период протекания
Минимальный период протекания (дней): 14
Максимальный период протекания (дней): 21
Указана длительность неосложненных, нетяжелых форм заболевания.
Классификация
По тяжести течения (указывается степень дыхательной недостаточности):
- легикий;
- среднетяжелый;
- тяжелый.
По вариантам течения:
- остротекущий;
- острый затяжной бронхит (длящийся более 3 недель);
- рецидивирующий бронхит (повторяющийся в течение года 3 и более раз).
Этиология и патогенез
Этиология
Респираторно-синцитиальный вирус (РСВ) человека выступает основной причиной инфекций нижних дыхательных путей у новорожденных и детей. Вирус принадлежит роду Рnеumovirus семейства Paramyxoviridae, к данному семейству также относятся и другие вызывающие респираторные заболевания вирусы (вирус кори, парагриппа и паротита). Вирус получил свое название в связи с тем, что клетки, в которых он размножается, сливаются друг с другом в многоядерный синцитий Синцитий - сетевидная структура, состоящая из клеток, контактирующих друг с другом цитоплазматическими отростками
.
Ранее был известен один серотип вируса, но сейчас описаны два серотипа (A и В) и многочисленные штаммы. Эпидемиологическая и клиническая роль отдельных штаммов не выяснена.
Патогенез
Очевидно, что РСВ, как и другие респираторные вирусы, имеет определенную тропность к эпителию дыхательных путей детей младшего возраста. Другой особенностью РСВ является его распространение на более мелкие дыхательные пути с последующим развитием бронхиолита и на ткань легких с последующим развитием вирусной пневмонии.
Эпидемиология
В странах с умеренным климатом ежегодные эпидемии наблюдаются в зимнее время, в странах с тропическим климатом заболевания РСВ в основном регистрируются в период дождей.
Факторы и группы риска
Первичное разделение факторов риска по значимости следует производить отдельно для групп иммунокомпетентных и иммунокомпрометированных пациентов, каждая из этих групп также должна быть разделена по возрасту (взрослые или дети).
Главные факторы риска для иммунокомпетентных пациентов:
1. Скученность и контакт с большим количеством больных людей (детские сады, школы, общежития, армейские казармы). Кривая заболеваемости РСВ-инфекцией детей имеет два пика - первый приходится на второй год жизни, второй - на начало посещения школы.
2. Отдельно повышенный риск имеют недоношенные дети и дети, родившиеся путем кесарева сечения.
3. Повышен риск заболевания у пожилых пациентов.
4. У взрослых иммунокомпетентных пациентов основные риски связаны с сопутствующей патологией (сердечно-сосудистая и/или бронхолегочная системы) и курением. Повышенная заболеваемость отмечается у женщин детородного возраста.
Для иммунокомпрометированных пациентов риск возрастает во много раз при наличии абсолютно любого неблагоприятного фактора (точное разделение по степеням риска в настоящий момент отсутствует).
Клиническая картина
Cимптомы, течение
У большинства людей инфекция респираторным синцитиальным вирусом (РСВ) вызывает лишь слабые симптомы, часто неотличимые от других респираторных заболеваний.
Характерная особенность РСВ-инфекции - умеренное поражение верхних отделов дыхательного тракта и более тяжелое поражение нижних отделов.
У детей старшего возраста заболевание в основном имеет постепенное начало. Температура тела субфебрильная или отсутствует. Не отмечается нарушений общего состояния, сна или аппетита. В первые дни болезни появляются нерезко выраженные катаральные симптомы: затрудненное носовое дыхание, скудное слизистое отделяемое из носовых ходов, поверхностный сухой кашель. Наблюдается умеренная гиперемия Гиперемия - увеличенное кровенаполнение какого-либо участка периферической сосудистой системы.
слизистой задней стенки глотки, дужек.
У детей раннего возраста с первых дней заболевания или в последующие дни в патологический процесс вовлекаются нижние отделы дыхательных путей с развитием бронхита. Часто к бронхиту присоединяется бронхиолит и реже - пневмония. Кашель усиливается и становится приступообразным, спастическим. Симптомы дыхательной недостаточности (учащение дыхания, бледность кожных покровов, периоральный цианоз) резко нарастают.
РСВ-инфекция может протекать в трех формах:
1. При легкой форме симптомы интоксикации не выражены и на первый план выходят катаральные явления со стороны верхних дыхательных путей.
2. При среднетяжелой форме присутствуют явления бронхиолита (подробнее см. "Острый бронхиолит" - J21), дыхательной недостаточности I–II степени и умеренно выраженные явления интоксикации.
3. Тяжелая форма наблюдается при развитии бронхиолита, пневмонии или ложного крупа и протекает с выраженными симптомами дыхательной недостаточности и интоксикации. Особенно тяжело РСВ-инфекция протекает у детей первого года жизни, имеющих отягощенный преморбидный фон (рахит, гипотрофия Гипотрофия - расстройство питания, характеризующееся различной степенью дефицита массы тела
, экссудативно-катаральный диатез, врожденные пороки развития).
Общие клинические признаки РСВ-инфекции:
- распространение инфекции дистальнее - на бронхиолы и легочную ткань;
- формирование обструктивного компонента;
- преобладание признаков обструкции Обструкция - непроходимость, закупорка
и дыхательной недостаточности над симптомами интоксикации;
- преимущественная заболеваемость детей младшего возраста.
Диагностика
2. Проводятся физикальное обследование и аускультация.
3. При рентгенографии органов грудной клетки, как правило, выявляется усиление легочного рисунка и нечеткость корней легких. В случае присоединения бронхоспастического компонента появляются признаки "острого вздутия легких": повышение прозрачности легочных полей, опущение купола диафрагмы.
Рентгенологическое исследование не показано если:
- острый кашель и выделение мокроты указывают на острый бронхит;
- ЧСС - частота дыхания - температура (оральная)
Рентгенологическая картина неспецифична, характеризуется изменением легочного рисунка. Отсутствуют инфильтративные и очаговые изменения в легочной ткани. Как правило, при жалобах на остро возникший кашель, рентгенологическое исследование проводится для исключения диагноза пневмонии.
Показания для проведения:
- выявление в ходе осмотра пациента тахикардии, одышки, температуры тела выше 38 о C;
- выслушивание при аускультации влажных мелко- и крупнопузырчатых хрипов на вдохе и выдохе, а также "крепитирующих" хрипов на вдохе на стороне поражения (шум трения плевры).
Недавно в число пациентов, нуждающихся в проведении рентгенологического обследования, были добавлены больные с клиническими признаками развития инфекции, которые проживают в регионах, эпидемиологически неблагоприятных в отношении тяжелого острого респираторного синдрома.
Лабораторная диагностика
1. Общий анализ крови:
- количество лейкоцитов в норме или слегка повышено;
- нейтрофильный сдвиг влево;
- моноцитоз, может присутствовать увеличение атипичных мононуклеаров (до 5%);
- СОЭ СОЭ - скорость оседания эритроцитов (неспецифический лабораторный показатель крови, отражающий соотношение фракций белков плазмы)
незначительно повышена.
2. Вирусологический метод практически не применяется. Заключается в проведении с первых дней болезни исследования смывов со слизистой носоглотки для выделения вируса респираторно-синцитиальной инфекции на культуре ткани.
Примечание. см. также "Острый бронхиолит, вызванный респираторным синцитиальным вирусом" - J21.0.
Дифференциальный диагноз
1. С бронхитами другой этиологии.
2. С бронхиолитом, вызванным респираторным синцитиальным вирусом. Дифференциальная диагностика чрезвычайно сложна, поскольку РСВ-инфекция нижних дыхательных путей проявляется обструкцией и при бронхите, и при бронхиолите.
Дифференциально-диагностические признаки острого обструктивного бронхита и острого бронхиолита у детей
| Клинические признаки | Острый обструктивный бронхит | Острый бронхиолит |
| Возраст | Чаще у детей старше 1 года | Чаще у детей первого года жизни |
| Обструктивный синдром | На 2-3-й день заболевания | С момента заболевания |
| Свистящее дыхание | Выражено | Не всегда |
| Одышка | Умеренная | Выраженная |
| Цианоз | Нет | Есть |
| Участие вспомогательной мускулатуры в акте дыхания | Не выражено | Выражено |
| Тахикардия | Нет | Есть |
Осложнения
Лечение
У взрослых
1. Оксигенотерапия.
2. Бронхолитики. В тяжелых случаях глюкокортикоиды.
У детей
2. Элиминация назального секрета (отсасывание содержимого из носо- и ротоглотки), проводимая перед каждым кормлением, перед каждым сеансом оксигенотерапии или при необходимости (заложенность носа, признаки скопления секрета в носо- и ротоглотке).
3. Регидратация. При необходимости восполнение и коррекция ОЦК парентерально (в/в).
4. Рутинное использование кортикостероидов, брохолитиков, солевых растворов в ингаляциях не рекомендуется. Данные по применению их в случаях тяжелого течения противоречивы.
5. Гипертонические солевые растворы (3%) в отдельных исследованиях показали свою умеренную эффективность в снижении сроков пребывания в стационаре и улучшении клинических исходов заболевания.
6. Некоторые российские авторы рекомендуют при тяжелом остром бронхите или бронхиолите парентеральное назначение глюкокортикоидов 2-5 мг/кг сутки. Точных доказательств эффективности не имеется.
7. Ингаляции адреномиметиками допустимы в случаях тяжелого течения. Данные по оценке их эффективности и целесообразности применения противоречивы. Некоторые авторы указывают на снижение процента госпитализации при применении данной методики.
8. Рибаверин применяется при тяжелом течении и неблагоприятном фоне. Назначают в виде аэрозоля через небулайзер или дыхательный контур ИВЛ 12-18 часов в сутки в течение 3-7 дней. Эффективность применения рибавирина оспаривается.
9. Назанчение антибиотиков не рекомендуется.
10. Доказательств эффективности ингаляции фермента ДНКазы нет.
Дети не должны выписываться из стационара или сниматься с амбулаторного наблюдения педиатра, пока они не могут поддерживать ежедневный пероральный прием жидкости на таком уровне, чтобы предотвратить обезвоживание, и пока они не достигнут дыхательной стабильности. Рекомендации относительно безопасного уровня насыщения кислородом, необходимого для снятия наблюдения, отличаются.
Прогноз
Госпитализация
Большинство пациентов не требуют госпитализации.
Профилактика
Для детей
Кормление грудью, избегать воздействия табачного дыма и загрязнения воздуха; ограничение контактов с болеющими ОРВИ членами семьи, детьми в детских учреждениях, детьми на прогулках. Частое мытье рук. В больницах - строгое соблюдение политики изоляции.
Назначение препарата Palivizumab (торговая марка Synagis) для профилактики (но не для лечения) острого бронхиолита у детей показано согласно рекомендациям Американской Академия Педиатрии (AAP) по использованию Palivizumab в 2009 году. Начинать профилактику следует с ноября по март и она должна быть продолжена в течение всего срока действия этого эпидсезона. Обычно применяется одна в/м инъекция в месяц на протяжении всего эпидемиологического сезона.
Показания к использованию препарата Palivizumab:
1. Недоношенность:
- менее 28 недель беременности и менее 12 месяцев возраста ребенка к началу эпидсезона;
- 29-32 недели беременности и менее 6-месячного возраста к началу эпидсезона;
- 32-35 недель беременности и менее 3-месячного возраста к началу эпидсезона, если есть фактор риска (контакт с другими детьми, брат или сестра младше 5 лет).
2. Хронические заболевания легких у недоношенных:
- хронические заболевания легких, требующие проведения оксигенотерапии и медикаментозной терапии (во время первого и второго эпидсезонов);
- хронические заболевания легких, требующие проведения оксигенотерапии и медикаментозной терапии, в течение 6 месяцев, предшествующих эпидсезону, для первого эпидсезона РСВ.
3. Врожденные пороки сердца:
- врожденный порок сердца синего типа, в течение первых 24 месяцев жизни;
- умеренная, вплоть до тяжелой, легочная гипертензия в течение первых 24 месяцев жизни;
- застойная сердечная недостаточность, требующая медикаментозной терапии, в течение первых 24 месяцев жизни;
- дети, которые подверглись операции на открытом сердце в течение эпидсезона - одна дополнительная доза после искусственного кровообращения (если только они по-прежнему отвечают одному из других критериев).
Другие условия, при которых профилактика препаратом Palivizumab может быть рассмотрена, но пока имеет недостаточно данных для однозначных рекомендаций:
- иммунокомпрометированные дети;
- подтвержденный диагноз муковисцидоза.
Следует отметить, что курс профилактики Palivizumab стоит достаточно дорого и приведенные выше рекомендации AAP (2009) были написаны на основе оценки общей экономической эффективности для профилактики тяжелых заболеваний РСВ-этиологии. Вопросы стоимости по сравнению с выгодами по-прежнему исследуются и обсуждаются.
Экспериментальные инактивированные, живые аттенуированные и субъединичные РСВ-вакцины оказались неэффективными и не получили практического применения.
Бронхит острый - диффузное острое воспаление трахеобронхиального дерева (слизистой оболочки бронхов).
Возбудителями острого бронхита, вызванного риновирусом, являются РНК-содержащие безоболочечные вирусы, относящиеся к семейству пикорнавирусов. Известно боле 100 серотипов этого вируса.
Острый бронхит, вызванный риновирусом, встречается, как правило, у маленьких или недоношенных детей, у лиц с врожденными заболеваниями дыхательных путей, у пожилых людей.
Эпидемиология
Заболевание распространено повсеместно. Путь передачи воздушно-капельный и механический (через загрязненные руки и предметы). Со смывов кожи риновирус культивировали в сроки до 2 часов; в смывах с различных предметов (находящихся в т.н. "идеальных условиях") - до 4 дней. Риновирус растет эффективно только в ограниченном диапазоне температур (33-35 о C) и не терпит кислой среды. Он редко встречается за пределами носоглотки, из-за кислой среды желудка и повышенной температуры в нижних дыхательных путях и желудочно-кишечном тракте.
Заболеваемость инфекцией наиболее высока у новорожденных и детей младшего возраста, поскольку антитела к различным вирусным серотипам появляются только с течением времени. Маленькие дети чаще имеют близкие, личные контакты, необходимые для передачи риновируса; обычно они передают инфекцию другим членам семьи после приобретения вируса в яслях, детском саду и школе. Дети могут также быть более заразным в силу более высокой концентрации вируса в выделениях и более длительного срока его выделения.
Передача вируса требует длительного контакта с инфицированными лицами. Кратковременные контакты с зараженными в других местах (кинотеатры, торговые центры, больницы) связаны с низким риском передачи.
Факторы и группы риска
1. Курение увеличивает риск респираторных инфекций примерно на 50%.
2. Очень молодые или старые люди подвергаются большему риску, возможно, из-за сниженного иммунитета.
3. Контакт с зараженными людьми увеличивает риск заражения.
4. Прикосновение к носу загрязненными пальцами или предметами увеличивает риск заражения.
5. Скученность приводит к увеличению риска заражения.
6. Мужчины могут иметь несколько более высокий риск заболеваемости, но разница незначительна.
7. Грудное вскармливание имеет малое влияние на заболеваемость.
8. Хронические заболевания, в том числе анатомические, метаболические, генетические и иммунологические расстройства (например, трахеопищеводный свищ, врожденный порок сердца, кистозный фиброз или иммунодефицит) ведут к увеличению риска и тяжести инфекции.
Клиническая картина
Cимптомы, течение
Основные особенности:
- начальным симптомокомплексом является ринит;
- лихорадка обычно присутствует у детей дошкольного возраста, для взрослых нехарактерна;
- интоксикация (головные боли, раздражительность, беспокойство);
- кашель развивается у 30%;
- охриплость голоса развивается у 20%;
- синусит Синусит - воспаление слизистой оболочки одной или нескольких околоносовых пазух
, бронхиолит Бронхиолит - воспаление стенок бронхиол, чаще вирусной или бактериальной этиологии; как самостоятельная болезнь встречается у детей первого года жизни
Подробно и отит часто сопутствуют бронхиту.
В остальном клиника риновирусного бронхита типична (подробнее см. "Острый бронхит" - J20).
Поражения, вызванные различными серотипами риновируса, практически невозможно различить клинически.
Диагностика
2. Проводятся физикальное обследование и аускультация.
3. При рентгенографии органов грудной клетки, как правило, выявляется усиление легочного рисунка и нечеткость корней легких. В случае присоединения бронхоспастического компонента появляются признаки "острого вздутия легких": повышение прозрачности легочных полей, опущение купола диафрагмы.
Лабораторная диагностика
1. Общий анализ крови: специфические признаки риновирусной инфекции отсутствуют. Может наблюдаться умеренный лейкоцитоз в первые два дня.
Дифференциальный диагноз
- аденовирусная инфекция;
- афебрильной пневмонии синдром;
- бронхиолит;
- Коксаки-вирусная инфекция;
- инфекционный мононуклеоз;
- грипп;
- вирус парагриппа;
- коклюш;
- пневмония;
- респираторно-синцитиальная инфекция;
- ринит аллергический;
- синусит острый;
- стрептококковая инфекция дыхательных путей;
- инфекции верхних дыхательных путей.
Парагрипп – острое вирусное заболевание верхнего респираторного тракта. Патогномоничными симптомами болезни являются воспаление трахеи, гортани, формирование ложного крупа у детей. Также выявляются симптомы интоксикации, лихорадка, заложенность носа, увеличение лимфоузлов. Диагностика патологии основывается на обнаружении вируса парагриппа в биологических материалах и антител к нему в плазме крови. Этиотропная терапия включает противовирусные средства, но лечение преимущественно симптоматическое (жаропонижающие, отхаркивающие, местные сосудосуживающие препараты).
МКБ-10

Общие сведения
Парагрипп является вирусным заболеванием, передающимся воздушно-капельным путем. Возбудитель был выявлен 1956 году во время исследования носоглоточных смывов у детей с ложным крупом. В настоящее время выделено пять серотипов вируса, первые три распространены по всему земному шару, вызывают круглогодичную заболеваемость с тенденцией к увеличению распространенности в холодное время года. На долю парагриппа приходится до 30% ежегодных случаев ОРВИ. Инфекция считается одной из самых распространенных среди дошкольников, которые составляют 15-50% от общего числа больных. В группу риска также входят пожилые люди, беременные, лица с иммуносупрессией, военнослужащие.

Причины
Возбудитель парагриппа – РНК-содержащий одноименный вирус, относящийся к семейству Парамиксовирусов. В его структуру входят молекулы гемагглютинина и нейраминидазы, F-белок для синтеза новых вирионов. Одним из малоизученных, но доказанных свойств вируса считается индукция неполной аутофагии в клетках иммунной системы, способствующая усилению внеклеточной продукции парагриппозных вирионов. Источником инфекции является больной человек, путь передачи преимущественно воздушно-капельный, реже контактно-бытовой. Часто возникают внутрибольничные вспышки в организованных детских коллективах, а также среди военнослужащих. Во внешней среде возбудитель неустойчив, погибает при воздействии ультрафиолета, обычных доз дезинфектантов, быстро инактивируется при кипячении.
Патогенез
После попадания в верхние дыхательные пути через рото-, носоглотку вирус парагриппа инфицирует мукоцилиарный эпителий, концентрируясь на апикальной поверхности клеток. Из-за высокой скорости репликации возбудителя возникает частичное слияние эпителиоцитов (симпласт), гиперпродукция слизи. Местные воспалительные реакции контролируются иммунными клетками, хемоаттрактантами, количеством синтезируемого секреторного иммуноглобулина А, поэтому инфекция распространяется за пределы дыхательного эпителия верхних респираторных путей только у ослабленных и иммунокомпрометированных лиц.
При парагриппе выявлено повышенное образование интерферона-1, 3, вовлечение пула естественных киллеров, интерферон-индуцируемого Т-клеточного альфа-хемоаттрактанта, интерферон-индуцируемого гамма-белка. Избыточное образование слизисто-гнойного экссудата, скопление секрета в просвете гортани, отечность, рефлекторный спазм приводят к сужению просвета (ложный круп). Тропность нейраминидазы к нервной ткани обуславливает токсическое воздействие, гемагглютинин вызывает повреждения сосудистой стенки, хотя и не такие выраженные, как при гриппе.
Симптомы
Инкубационный период обычно составляет 2-5 дней. Разгару болезни предшествует продромальный период – недомогание, слабость, разбитость, снижение работоспособности, повышение температуры не более 38° C. Затем появляется заложенность носа, насморк с обильным слизистым отделяемым, першение, сухость и боли в горле, грубый кашель, охриплость голоса. Лихорадка достигает 39° C и выше. Возникает и прогрессирует осиплость голоса вплоть до афонии, отмечаются болезненные ощущения за грудиной при кашле, незначительное увеличение, чувствительность подчелюстных, заднешейных, редко – подмышечных лимфатических узлов.
При наличии хронической легочной патологии, снижении иммунной реактивности организма у взрослых опасными признаками становятся усиление лихорадки, нарушения сознания, бред, появление обильной мокроты, ощущения нехватки воздуха. Прогностически неблагоприятными симптомами парагриппозной инфекции у детей считаются нарастающее беспокойство, затруднение выдоха, обильное слюноотделение, лающий кашель, шумное дыхание, особенно в покое. Появление этих признаков в сочетании с вынужденным сидячим положением с опорой на руки, западением надключичных ямок, межреберных промежутков, синюшной окраской конечностей, кончика носа, губ является поводом для экстренного обращения к врачу.
Осложнения
Позднее обращение за медицинской помощью, неблагоприятный преморбидный фон, выраженная иммунная супрессия приводят к возникновению ряда осложнений и жизнеугрожающих состояний, особенно в детском возрасте. Возможны осложнения со стороны носоглотки (синуситы, тонзиллит, фарингит), органа слуха (средний отит, евстахиит), нижних дыхательных путей (трахеобронхит, парагрипп-ассоциированная пневмония). Неотложной помощи требуют ложный круп, острая дыхательная, сердечно-сосудистая недостаточность, респираторный дистресс-синдром. Есть риск развития менингоэнцефалита, генерализованной парагриппозной инфекции.
Диагностика
Диагностика осуществляется инфекционистом, по показаниям назначаются консультации оториноларинголога, пульмонолога, при подозрении на заболевание у ребенка – педиатра. В процессе диагностического поиска применяются следующие лабораторные и инструментальные методы:
- Физикальное исследование. При объективном осмотре оценивается уровень сознания, наличие одышки, цианоза кожи. Обнаруживается гиперемия зева, затрудненное носовое дыхание, увеличение углочелюстных, заднешейных лимфоузлов. В легких могут выслушиваться диффузные свистящие хрипы, притупление перкуторного звука с обеих сторон. При ларингоскопии выявляется гиперемия, отечность слизистой оболочки гортани, сужение голосовой щели.
- Лабораторные исследования. Общеклинический анализ крови свидетельствуют о наличии лейкопении, моноцитоза, ускорения СОЭ, реже лейкоцитоза, нейтрофилеза. Биохимические показатели обычно в пределах нормы, возможно незначительное увеличение активности АЛТ, АСТ, СРБ. В общем анализе мочи возможна эритроцитурия, следовые количества белка. С целью дифференциальной диагностики проводится микроскопия мокроты.
- Выявление инфекционных агентов. Методика ПЦР позволяет выделить вирус парагриппа из носоглоточных смывов, мокроты; существуют дыхательные экспресс-тесты (с использованием иммунофлуоресценции и ПЦР в реальном времени). ИФА дает возможность ретроспективно установить диагноз парагриппа, исследование проводится в парных сыворотках с интервалом не менее 10-14 суток. При наличии мокроты требуется ее бактериологический анализ.
- Инструментальная диагностика. При появлении признаков пневмонии назначается рентгенография органов грудной клетки, по данным которой может выявляться характерное для данной вирусной инфекции двустороннее поражение легких. Реже показана мультиспиральная компьютерная либо магнитно-резонансная томография. ЭКГ проводится при наличии признаков субкомпенсации сердечной деятельности, пациентам старше 40 лет.
Дифференциальную диагностику осуществляют с гриппом, другими ОРВИ, коклюшем, дифтерией, легионеллезом, менингококковой инфекцией, корью, пневмоцистозом, туберкулезом легких, бактериальным бронхитом, пневмонией, бронхиальной астмой, флегмонозным ларингитом, хондроперихондритами гортани, лимфогранулематозом, застойной сердечной недостаточностью, ХОБЛ, отеком Квинке, злокачественными новообразованиями, инородными телами гортани.
Лечение
Лечение обычно проводится в амбулаторных условиях, госпитализация осуществляется по клиническим и эпидемиологическим показаниям. Пациенту обеспечивают постельный режим до устойчивого снижения температуры тела до нормальных цифр в течение 2-3 суток, дробное питание с исключением трудноперевариваемой пищи, обильное питье, голосовой режим с минимизацией разговорной речи, адекватный микроклимат помещения с комфортной температурой, влажностью. Важен отказ от курения как самим больным, так и окружающими лицами. При явлениях декомпенсации респираторной системы необходима незамедлительная реаниматологическая помощь.
Лечение симптоматическое. Широко применяются жаропонижающие (кроме ацетилсалициловой кислоты и аналогов), отхаркивающие средства (ацетилцистеин), противокашлевые препараты (бутамирата дигидроцитрат, гвайфенезин), назальные спреи, капли (ксилометазолин, фенилэфрин, оксиметазолин), растворы для полоскания зева (хлоргексидин, фурацилин). При наличии показаний используются ингаляционные либо системные инъекционные глюкокортикостероиды, седативные, бронходилатирующие, антибактериальные средства.
Прогноз и профилактика
Прогноз при неосложненных формах болезни благоприятный, явления астении, кашель могут сохраняться до 2-х недель. Длительность парагриппа от первых клинических симптомов до момента выздоровления обычно составляет 7-10 дней; синдром ложного крупа возникает у 20-30% детей в возрасте до 3-х лет. Описаны повторные случаи парагриппа спустя 7-9 месяцев после перенесенной инфекции. Разработка профилактических вакцин ведется с 60-х годов ХХ века, однако лицензированных препаратов не существует.
В экспериментах на добровольцах были эффективны живые аттенуированные, а также вакцины, содержащие элементы коровьего вируса парагриппа, но наиболее вероятно появление рекомбинантных вакцин. Неспецифические меры профилактики заключаются в выявлении, изоляции, лечении больных, текущей санитарно-гигиенической обработке, проветривании помещений, избегании массовых мероприятий в эпидемический сезон, ношении масок, полноценном питании, сне, закаливании организма.
3. Острые респираторные вирусные инфекции. Противовирусный ответ. Иммунопрофилактика и иммунотерапия/ Калюжин О.В. – 2016.
4. Parainfluenza Virus in the Hospitalized Adult/ Elliott Russell Michael G Ison// Clinical Infectious Diseases – 2017 – V.65, №9.
Читайте также:

