Инфекционные заболевания от которых нет прививок
Обновлено: 05.05.2024
Министерство здравоохранения России составило список контролируемых инфекций, от которых рекомендует прививать детей. Всего таких инфекций 12, и все они включены в Национальный календарь профилактических прививок¹, который регулярно пересматривается. Из нашей статьи вы узнаете о сроках плановой вакцинации и ревакцинации для детей, а также как подготовиться к прививке и какие бывают противопоказания к введению вакцин.
Виды вакцинации
Вакцинацию разделяют на: плановую, догоняющую, срочную, постконтактную, дополнительную и вакцинацию по эпидемическим показаниям.
Кроме того, некоторые прививки периодически нужно обновлять, и тогда врачи говорят о ревакцинации.
Плановая вакцинация
Такая вакцинация включена в Национальный календарь прививок, который составляет Министерство здравоохранения. Календарь включает плановые прививки против 12 инфекций и уточняет, каким категориям граждан они показаны: новорожденным, детям и взрослым.
Плановая вакцинация не является обязательной. Каждый вакцинируется в добровольном порядке. Те категории граждан, которые включены в нацкалендарь, смогут сделать прививки бесплатно.
Догоняющая вакцинация
Если были нарушены сроки плановой вакцинации, на помощь приходит догоняющая. В этом случае должны быть соблюдены минимальные интервалы между введением доз вакцин.
В настоящее время в России отсутствует сформированная нормативная база, описывающая принципы догоняющей вакцинации. Российские врачи в этом вопросе руководствуются международными рекомендациями, а также недавно вышедшим документом, подготовленным Федеральным медико-биологическим агентством, который также носит рекомендательный характер.
Срочная (или экстренная) вакцинация
Такую вакцинацию проводят, если внезапно появилась какая-то новая эпидемия. В качестве примера можно привести COVID-19 и срочную вакцинацию населения против этой болезни во всём мире.
Постконтактная вакцинация
Постконтактная вакцинация может понадобиться:
- после контакта с больным человеком (например, после тесного общения с больным корью, свинкой, гепатитом А и В, ветряной оспой) или пребывания на эндемичной территории,
- после укуса или ослюнения животным (в первую очередь следует подумать о вакцинации против бешенства и столбняка),
- в случае получения открытой раны (здесь может быть нужна прививка против столбняка).
Важно! Вакцинироваться после контакта рекомендуется всем людям, кто не делал прививок ранее, прошел неполный курс вакцинации или не знает свой вакцинальный статус.
Дополнительная вакцинация
Вакцины защищают от вирусов и бактерий. Национальные календари разных стран включают разные прививки, так как защита требуется от тех микробов, которые наиболее активны в конкретном регионе.
Поэтому, когда человек меняет регион, например, едет в отпуск или бизнес-поездку, ему нужно пройти дополнительную вакцинацию, чтобы обезопасить себя от типичных для этого региона болезней. Подробнее о том, какие прививки следует сделать перед поездкой в ту или иную страну, можно узнать, ознакомившись с соответствующими разделами на сайтах CDC и ВОЗ.
Вакцинация по эпидемическим показаниям
Если есть какая-то особая угроза заражения, то проводят вакцинацию по эпидемическим показаниям. Этот план профилактических прививок также утверждает Минздрав.
В отличие от плановой вакцинации, которая является добровольной, вакцинация по эпидпоказаниям обязательна для определенных групп граждан. К ним относят лиц, которые:
- живут или планируют поездку в опасный регион;
- работают в условиях, где риск заражения выше: бактериологи, фермеры, доктора, животноводы, строители, работники общепита и др.;
- живут в месте нахождения источника инфекции и не имеют документального подтверждения, что они уже переболели или прививались ранее.
Ревакцинация
Ревакцинация необходима для продления действия вакцин, так как некоторые прививки действуют не всю жизнь, а лишь на протяжении нескольких лет. Как правило, это относится к убитым или субъединичным вакцинам, например, прививкам от:
- гриппа (обновляют ежегодно),
- дифтерии и столбняка (бустерная доза 1 раз каждые 10 лет),
- клещевого энцефалита (обновляют раз в 3 года).
Однократная или двукратная ревакцинация детей школьного возраста от контролируемых инфекций также включена в нацкалендарь профилактических прививок.
График профилактических прививок
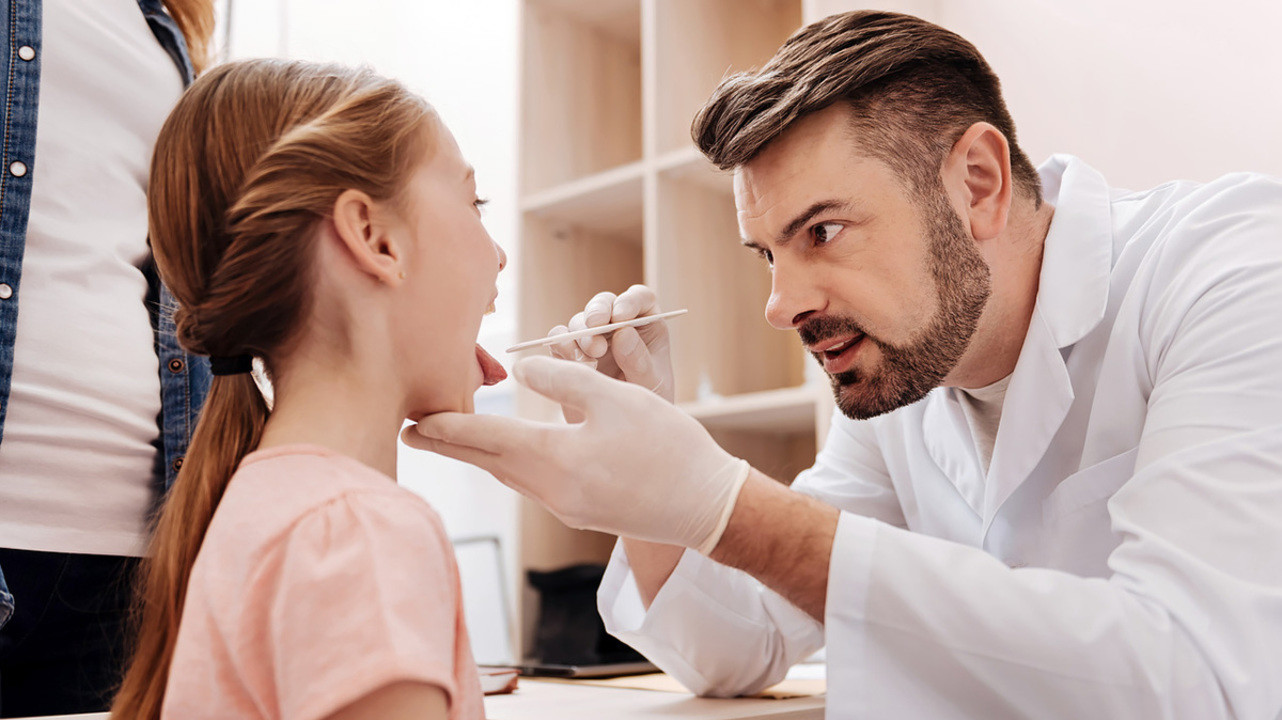
Перед вакцинацией педиатр проводит осмотр пациента, исключая наличие острой инфекции. Фото: yacobchuk1 / Depositphotos
В Национальном календаре прививок, составленном Министерством здравоохранения¹, отображены все профилактические прививки. Их делят на прививки плановые и прививки по эпидпоказаниям.
Плановых прививок сейчас 12 (табл. 1), их начинают делать с момента рождения и далее по определённой схеме. Нацкалендарь содержит также информацию о сроках ревакцинации по каждой болезни.
Первая доза: при рождении (первые 24 часа)
Вторая доза: в 1 месяц
Третья доза: в 6 месяцев
Четвертая доза: в 12 месяцев (только для детей из групп риска)
Первая доза: в 2 месяца
Вторая доза: в 4,5 месяца
Первая доза: в 2 месяца
Вторая доза: в 4,5 месяца
Третья доза: в 6 месяцев
Первая: в 18 месяцев
Вторая и третья: в 6–7 и в 14 лет. Далее с 18 лет – бустерная доза каждые 10 лет
Первая доза: в 3 месяца
Вторая доза: в 4,5 месяца
Третья доза: в 6 месяцев
Первая доза: в 3 месяца
Вторая доза: в 4,5 месяца
Третья доза: в 6 месяцев
Важно! В Национальном календаре профилактических прививок нет некоторых инфекционных заболеваний, от которых всё равно лучше вакцинироваться. Педиатры настоятельно рекомендуют делать детям прививки также от ротавирусной инфекции (с 2-х месяцев), менингита и вирусного гепатита А (с 3-х лет), ветрянки (перед детсадом) и вируса папилломы человека (девочкам с 12 лет)².
Календарь прививок по эпидпоказаниям включает другие заболевания. Эти прививки рекомендованы, если планируется поездка с детьми в регионы, в которых постоянно присутствует какая-либо специфическая инфекция. Такие прививки становятся обязательными, если начинается эпидемия или если ребенок проживает или планирует находиться вблизи очага инфекции.
По эпидпоказаниям вакцинируют от:
- дизентерии,
- чумы,
- сибирской язвы,
- бешенства,
- холеры,
- желтой лихорадки,
- клещевого энцефалита и других заболеваний.
Календарь прививок по возрасту
Согласно календарю, по мере взросления дети должны получать определенное количество прививок. Чтобы убедиться, что все прививки сделаны вовремя, можно свериться с таблицей ниже.
| Возраст (включительно) | Вакцинация |
| До 1 года | Гепатит В, туберкулез, пневмококковая инфекция, дифтерия, столбняк, коклюш, полиомиелит, гемофильная инфекция, корь, краснуха, эпидемический паротит, грипп |
| До 3 лет | Ревакцинация: пневмококковая инфекция, дифтерия, столбняк, коклюш, полиомиелит, гемофильная инфекция (для детей из группы риска), грипп |
| До 7 лет | Ревакцинация: туберкулез, дифтерия, столбняк, корь, краснуха, эпидемический паротит, грипп |
| От 7 до 18 лет | Ревакцинация: полиомиелит, дифтерия, столбняк (бустерная доза), грипп |
Возраст и время вакцинации могут отличаться для детей, которые находятся в группе риска или которые не были привиты по графику.
В группы риска по отдельным болезням, как правило, входят дети:
- с различными болезнями и аномалиями (нервной системы, кишечника, иммунодефицитом, анатомическими дефектами, онкологией);
- рождённые от матерей с гепатитом В и ВИЧ-инфекцией;
- недоношенные дети;
- проживающие в домах ребёнка.
Если график вакцинации по каким-то причинам был нарушен, следует обратиться к специалисту: тот поможет подобрать индивидуальную схему вакцинации с учетом истории прививок ребенка.
Подготовка к прививке
Обычно никакой специальной подготовки к иммунизации не требуется. Перед вакцинацией педиатр обязательно должен осмотреть ребенка. Он объяснит, зачем нужна иммунопрофилактика, расскажет о возможных реакциях и осложнениях.
Родители должны обязательно сказать врачу о прошлых сильных реакциях на введение вакцины. К таким реакциям относят температуру выше 40℃ или отёк в месте укола диаметром больше 8 см.
Перед прививкой можно исключить из рациона ребенка продукты, которые вызывают у него аллергию (часто — шоколад, цитрусовые, копчености). Врачи также не рекомендуют давать детям антибиотики и противомикробные средства группы сульфаниламидов за несколько дней до введения живых вакцин³.
Советы родителям

При повышении температуры после прививки ребенок нуждается в покое и обильном питье. Фото: vodolej / Depositphotos
Родителям, которым предстоит вакцинировать ребенка, могут помочь эти советы:
- Ещё до прививки можно спросить врача о препаратах, которые помогут смягчить возможные нежелательные реакции. Рекомендуется также узнать у специалиста о побочных эффектах для каждой вакцины.
- После прививки лучше посидеть с ребенком 30 минут возле прививочного кабинета. Тогда при развитии анафилаксии ребенку будет оказана незамедлительная помощь.
- При повышенной температуре после прививки врачи рекомендуют давать детям больше жидкости: компотов, соков или обычной воды.
Видео 1. Проблемы после вакцинации: советы родителям. О поствакцинальных эффектах рассказывает Н.Е. Ткаченко, заведующая отделением вакцинопрофилактики в Научном центре здоровья детей.
Возможна ли вакцинация не по графику?
График вакцинации можно изменить, например, если вы планируете поездку с ребенком. В этом случае врач-педиатр проконсультирует по новым срокам в индивидуальном порядке. И все же врачи советуют не нарушать установленную схему. Догоняющая вакцинация требует жесткого соблюдения интервалов между прививками. Если курс вакцинации растягивается, она может быть менее эффективной.
Противопоказания к вакцинации
Противопоказания к вакцинации бывают постоянными и временными и меняются в зависимости от вакцины.
К постоянным относят⁵:
- сильную реакцию после первой дозы (температура выше 40 ℃ и/или отек диаметром более 8 см);
- первичный иммунодефицит, сильное угнетение иммунитета (глубокая иммуносупрессия), злокачественные новообразования, прогрессирующие заболевания нервной системы, афебрильные судороги в анамнезе;
- непереносимость компонентов вакцины (куриного белка, дрожжей и др.);
- вес ребенка менее 2000 граммов.
При этом чаще всего постоянный медотвод дают от применения живых вакцин. Врачи-педиатры все равно настаивают на необходимости прививок и стремятся сделать вакцинацию максимально безопасной. Так, детей с первичным иммунодефицитом вместо живых вакцин прививают инактивированными и анатоксинами. В период проведения иммуносупрессивной терапии дожидаются ее окончания, а при наличии злокачественной опухоли — стабильного состояния пациента. Недоношенных детей начинают прививать сразу, как стабилизируется их состояние и начнет прибавляться вес.

ОРВИ может служить поводом временно отложить вакцинацию. Фото: belchonock / Depositphotos
Вакцинация временно противопоказана при:
- острых инфекциях или хронических заболеваниях при их обострении;
- нетяжелых формах ОРВИ, острых кишечных заболеваниях — до того, как нормализуется температура.
Если есть противопоказания, врач оформляет медицинский отвод на срок до 3-х месяцев или навсегда – при постоянных противопоказаниях. Медотвод должен быть обоснован. Основаниями для отвода не являются астма, дисбактериоз, колики, болезни в семье и т. д.
Важно! При наличии временного медотвода важно продолжить вакцинацию после того, как он закончится. Отсутствие прививок может привести к гораздо более серьезным последствиям, чем осложнение после вакцин. Например, если ребенок не привит против столбняка, любая открытая рана, если в нее попадет грязь, может привести к инфекции (напомним, что столбняк без должного лечения приводит к смерти 70–90% больных). Также в период пандемий или эпидемий ребенку могут отказать в приеме в школу или детский сад, если он не вакцинирован.
Заключение
Профилактические прививки включены в Национальный календарь, составленный Минздравом. В него входят прививки против 12 инфекций, которые врачи настоятельно рекомендуют делать детям. В календаре предусмотрена схема: когда какую прививку делать, сколько нужно доз и когда нужно ревакцинироваться.
Помимо плановых прививок, детей иммунизируют по эпидемических показателям, когда речь идёт о возникновении какой-то новой инфекции или о нахождении ребёнка рядом с очагом заболевания. Тогда детей прививают также от холеры, клещевого энцефалита, дизентерии и т. д.
График вакцинации изменять можно, но врачи этого делать не рекомендуют. Любая последующая вакцинация в этом случае должна происходить после того, как врач составит индивидуальный график прививок для ребёнка. Соблюдение сроков и интервалов вакцинации — чрезвычайно важная задача, так как при сбое графика вакцина может не оказать необходимого эффекта или вызвать нежелательные побочные реакции.


Ученые до сих пор не уверены, стоит ли считать вирусы живыми существами. Эти организмы размером всего несколько нанометров представляют собой завернутую в белковую оболочку короткую нитку нуклеотидов, где закодирована генетическая информация. Они гораздо меньше бактерий и клеток, неспособны самостоятельно производить белки, из которых состоит все живое. Поэтому фактически не живут вне клетки. В природе могут сохраняться длительное время в неактивном состоянии. Но, попав в живой организм, быстро размножаются за счет ресурсов хозяина.
Большинство вирусов неопасны для человека, поскольку наша иммунная система их уничтожает. Уже в слизистой оболочке, через которую чаще всего проникают вирусы, на них нападают фагоциты, а в крови — лимфоциты. Клетки начинают производить белки-интерфероны, мешающие вирусу размножаться. В крайнем случае зараженные клетки гибнут сами. Однако некоторые вирусы настолько быстро размножаются, что ломают все защитные механизмы или настраивают их против организма, вызывая тяжелое воспаление, лихорадку.
Возможно, вирусы — это части ДНК или РНК, сбежавшие из многоклеточного организма. По другой гипотезе, вирусы древнее, чем клетка. Вот почему части вирусного генома встроены в ДНК бактерий и животных в виде "мусора". Высказывалось также предположение, что борьба вирусов и клеток послужила драйвером эволюции.
Вирусы открыты в 1892 году русским микробиологом Дмитрием Ивановским, пытавшимся понять, чем вызвана мозаичная болезнь табака. С тех пор описано несколько тысяч вирусов. Но ученые полагают, что еще сотни тысяч или миллионы неизвестны. Вирусы очень разнообразны по своему строению и механизму действия. В природе нет ни одной группы живых организмов, которую бы не поражали вирусы. Человек — не исключение.
У взрослых, больных корью, как правило, отмечается насморк, умеренный конъюнктивит уже с первого дня болезни. В то же время не встречаются такие частые детские симптомы как катаральная ангина, одутловатость лица, а изменения в зеве ограничиваются лишь покраснением задней стенки глотки. В отличие от детей, у взрослых больных, нет грубого кашля, затрудненного дыхания, но могут развиваться трахеит и бронхит.
Продолжительность катарального периода у взрослых составляет в среднем 3-4 дня, и, в отличие от детей, характеризуется постепенностью возникновения и развития симптомов с нарастанием в течение всего периода. Период высыпания сохраняет характерные особенности – этапность проявления, с распространением от лица на туловище и конечности, и переход в пигментацию. Сыпь типичная для кори, яркие пятна с тенденцией к слиянию. Продолжается, как правило, 1-1,5 недели. Тяжелые формы кори у взрослых наблюдаются чаще (особенно у лиц старше 70 лет). У каждого пятого могут возникнуть осложнения — чаще всего это синуситы, отиты, реже менингиты, пневмония.
Заболевание корью во время беременности серьезно повышает риск неблагоприятного исхода, проявлениями которого могут быть преждевременные роды, повышение вероятности спонтанных абортов и низкой массы тела при рождении.
Эпидемический паротит (свинка)
Для взрослых характерно частое вовлечение в процесс нервной системы, что говорит о тяжести заболевания. Ведущее место занимает орхит, то есть воспаление яичек, которое регистрируется у трети всех заболевших мужчин, а это чревато будущим бесплодием. Нередко поражается поджелудочная железа, что проявляется болями в животе, тошнотой, рвотой. Примерно в 4% случаях (а это много) развивается менингит.
В связи с ростом заболеваемости эпидемическим паротитом, приказом Минздрава введена вакцинация (или для ранее однократно привитых — ревакцинация) школьников и студентов 1-2 курсов средних и высших учебных заведений, не болевших эпидемическим паротитом. В Москве в региональный календарь профилактических прививок включена ревакцинация против паротита школьников 9-10 классов, не получивших ее в шестилетнем возрасте.
Краснуха
Заболевание широко распространено как у детей, так и у взрослых. Среди всех заболевших более 80% составляют дети, преимущественно в возрасте от 3 до 7 лет. Однако в последние годы в эпидемический процесс активно вовлекаются взрослые, доля которых в общей структуре заболевших ежегодно составляет около 15%. Ежегодно заболевает около 100 тысяч подростков и молодых людей Заболеваемость краснухой подвержена периодическим подъемам, и ее уровень повышается через каждые 3-5 лет с последующим снижением. На спаде заболеваемости краснухой болеют, как правило, только дети, тогда как в период эпидемического подъема растет число заболевших среди взрослых.
Краснуху принято считать легким заболеванием. Однако такое определение справедливо для течения этой инфекции у детей. Заболевание у взрослых людей характеризуется более тяжелым течением, нередко протекает с длительной лихорадкой, поражением суставов и внутренних органов. Из осложнений для взрослых более характерны артралгии (боль в суставах) и артриты (воспаление суставов), которые развиваются у 3 из 4 заболевших, особенно у женщин. Особую проблему создает врожденная краснуха.
Для врожденной краснухи характерна триада аномалий развития: катаракта, пороки сердца и глухота. Однако возможны также последствия в виде нарушений со стороны крови (гемолитической анемии, тромбоцитопении), воспаления легких, низкой массы тела и маленького роста при рождении. Неблагоприятное влияние краснухи на плод проявляется также спонтанными абортами (30%), мертворождением (20%), смертью в первый месяц жизни (20 процентов). Врожденная краснуха является причиной смерти в 20% случаев от числа всех умерших от внутриутробных инфекций.
ВОЗ рекомендовала обязательно включать вакцинацию против краснухи в национальные календари профилактических прививок. По календарю профилактических прививок в России, принятому в 1997 году, вакцинация против краснухи стала обязательной и для нашей страны. Однако, к сожалению, пока не определена тактика и стратегия вакцинации женщин детородного возраста. Кроме того, ситуация остается непростой из-за отсутствия отечественного вакцинного препарата, а закупка существующих импортных вакцин осложняется отсутствием соответствующего финансирования.
Ветряная оспа
Симптомы у взрослых особо не отличаются от детских, но протекает болезнь намного тяжелее. Более чем в 80% случаев отмечается среднетяжелое течение болезни, а 8%— тяжелое. В отдельных случаях регистрируются летальные исходы. Болезнь у взрослых обычно развивается остро с повышения температуры тела (до 39-40°С), острым недомоганием, слабостью, головной болью. Характер высыпания достаточно типичен, но характеризуется обильностью. Для взрослых характерно увеличение лимфатических узлов, которое у детей встречается редко.
Тяжелое, с последующими осложнениями, течение ветряной оспы наблюдается в любом возрасте и не всегда связано с наличием других заболеваний, но в то же время наиболее течение болезни чаще наблюдается у лиц, страдающих болезнями крови, тяжелыми врожденными патологиями, а также у пожилых людей.
Еще одной проблемой, связанной с активностью вируса ветряной оспы у взрослых является другое заболевание – опоясывающий лишай. И то, и другое заболевание вызывается одним из типов вируса герпес. Во время перенесенной ветряной оспы вирус попадает в клетки нервов и с этого момента инфекция как бы замирает, ожидая ослабления иммунной системы. Возобновление активности вируса в нервной системе, вызванное падением интенсивности иммунитета к возбудителю в зрелом и пожилом возрасте, приводит к опоясывающему лишаю, характеризующемуся интенсивным болезненным зудом в месте характерной сыпи, охватывающей несколько участков тела по ходу нервов. Зуду предшествует интенсивная боль в пораженных участках. Поражения на коже проходят в течение 3-5 дней (иногда — до месяца), а само заболевание длится 10-15 дней.
Коклюш
У взрослых заболевание протекает без приступов судорожного кашля, проявляется длительным бронхитом. Температура тела, как правило, остается нормальной, а общее самочувствие удовлетворительное.
Все чаще пациентами ковидных отделений становятся дети. И если раньше полагали, что почти у всех несовершеннолетних коронавирус протекает в легкой форме, то сегодня ситуация изменилась. В России более чем у половины детей с COVID-19 отмечаются яркие клинические проявления, а у многих болезнь протекает в тяжелой форме. Как маленькие пациенты справляются с коронавирусом и нужна ли им вакцинация? Ответы на эти и многие другие вопросы читайте в нашем материале.
Болеют ли дети коронавирусом?
Сегодня количество зараженных коронавирусом детей постоянно растет. Согласно данным Американской академии педиатрии, в США ковидом переболело почти 7 миллионов детей, что составляет 17% от всех случаев за все время пандемии¹. При этом отмечается устойчивый рост доли зараженных детей в общей структуре заболеваемости. Например, за первую неделю декабря 2021 года дети составили почти четверть от всех случаев заболевания (24,6%).
Дети болеют легче, чем взрослые?


эксперт

Европейский Медицинский Центр, врач-педиатр
Опаснее ли омикрон-штамм для детей?
Согласно статистическим данным, которые поступают из США, очередная эпидемическая волна, вызванная штаммом омикрон, спровоцировала существенный рост не только заражений, но и госпитализаций среди детей. Значит ли это, что новый штамм более опасен для детей? Точного ответа на этот вопрос пока нет, и вот почему.
- Штамм омикрон намного заразнее как оригинального варианта коронавируса, так и штамма дельта. Это значит, что за единицу времени заражается больше людей, в том числе и детей. В данном случае провести четкие разграничения между контагиозностью вируса и его опасностью для здоровья очень сложно. Более заразный вирус увеличивает смертность (количество смертей на 100 тыс. населения), но при этом предварительные данные показывают, что у омикрона ниже летальность.
- Дети — наименее вакцинированная категория. Они хуже взрослых защищены от коронавирусной инфекции. Лишь недавно в ряде стран начали вакцинировать детей старше 5 или 12 лет.
- Изменилась политика противоэпидемических ограничений в странах. Если с появлением коронавируса сразу же были введены жесткие ограничения (в частности, закрытие школ), то сейчас ситуация иная. Подавляющее большинство школ работают в привычном режиме, что способствует распространению вируса. Поэтому мы не можем сравнивать оригинальный вариант вируса (или дельту) со штаммом омикрон.
- Штамм омикрон сохраняет опасность для маленьких детей, у которых бронхи быстрее закупориваются из-за сравнительно узкого просвета. Поэтому дети чаще взрослых страдают бронхитами и их осложнением — бронхиолитом.




Что делать, если ребенок заболел коронавирусом?
Делать нужно все то же самое, что и в случае заражения взрослого человека. В первую очередь необходимо связаться со своим педиатром и четко обрисовать ситуацию. Врач спросит о текущих симптомах у ребенка (ухудшаются ли они?), возможных контактах и других обстоятельствах, которые позволят доктору дать нужные рекомендации. Если это легкая (или бессимптомная) форма заболевания, то лечение проводится на дому.

Срочно обратитесь к своему педиатру или вызывайте скорую помощь при следующих симптомах COVID-19 у ребенка:
- высокая температура, которая держится более 3-х суток;
- сильная слабость и сонливость;
- заметное ухудшение аппетита вплоть до отказа принимать пищу и питье;
- сниженная реакция на окружающих;
- боли в груди;
- тахикардия;
- снижение сатурации (насыщенность тканей кислородом) до 94% и ниже.
Родителям нужно изолировать ребенка, особенно от пожилых людей и лиц с хроническими заболеваниями (у которых высока вероятность тяжелого течения болезни). Если вы еще не провели тест на коронавирус (но имеются подозрительные симптомы), то изоляцию нужно выдержать до получения результатов исследований. Сдать ПЦР-тест можно в районной поликлинике или частном медицинском учреждении, который предоставляет такие услуги. Тесты на антитела малоинформативны, поэтому их диагностическая ценность существенно ниже ПЦР-анализа. К тому же, для определения антител нужен забор крови, что вызывает страх у ребенка.
О заражении ребенка нужно сообщить в школу, где будут предприняты противоэпидемические меры. В таких случаях класс закрывается на недельный карантин, а обучение проходит дистанционно.
Как часто дети попадают в стационар?


эксперт

Европейский Медицинский Центр, врач-педиатр
Симптомы коронавируса у детей
Инкубационный период коронавирусной инфекции для детей такой же, как и для взрослых. Это в среднем 2-7 суток (в редких случаях — до 14 дней). Педиатры отмечают, что течение COVID-19 у детей и взрослых отличается. Более того, симптомы ковида отличаются и в зависимости от возраста. Среди общих особенностей коронавирусной инфекции у детей выделяют следующие:
- бессимптомное или очень легкое течение болезни (около 50% случаев);
- боль в горле и небольшой кашель (40-50% случаев);
- легкие расстройства органов пищеварения (тошнота, легкая диарея, спазмы в животе);
- высокая температура тела;
- ковидные пальцы (легкий отек и покраснение/посинение пальцев).
Коронавирус у новорожденных (до 4 недель)
В большинстве случаев у младенцев наблюдается бессимптомное или легкое течение заболевания. Среди симптомов могут быть:
Воспаление легких на фоне ковида у новорожденных бывает крайне редко. Тяжелые формы заболевания могут возникать у малышей с пороками развития органов, недоношенностью и другими серьезными проблемами со здоровьем.
COVID-19 у детей до года
По сравнению с новорожденными, у детей до года коронавирус протекает тяжелее. Чаще всего в этой возрастной группе COVID-19 вызывает желудочно-кишечные расстройства, в частности, рвоту и диарею. Повышение температуры тела часто незначительное (до 37,5°С). На нарушение пищеварения могут указывать следующие признаки:
- ребенок прижимает ножки к животу;
- у малыша плохой аппетит;
- частые срыгивания;
- ребенок очень беспокойный (плохо спит).
Движение крыльев носа у ребенка может свидетельствовать о наличии одышки и дыхательной недостаточности.

Опасные симптомы
Диарея, частые срыгивания и рвота — опасные симптомы, которые могут привести к обезвоживанию. С поносом и рвотой малыш теряет много влаги. Обезвоживание у маленьких детей — состояние, требующее срочной медицинской помощи.
У малышей до года ковид может протекать и в тяжелой форме. Немедленно обратитесь к врачу при появлении следующих симптомов:
- повышение температуры до 39°С и выше;
- судороги;
- обильная диарея (жидкий стул более 5 раз в сутки);
- появление кровяных сгустков в кале;
- затрудненное дыхание (наличие свиста и хрипов при вдохе или выдохе);
- тахикардия.
Осложнения после коронавируса
«К наиболее частым постковидным проявлениям у детей относятся:
- признаки хронической усталости;
- головная и мышечная боль;
- проблемы со сном и концентрацией внимания.


эксперт

Европейский Медицинский Центр, врач-педиатр
Коронавирусная инфекция у детей 1-5 лет
Дети старше 1 года преимущественно переносят COVID-19 как простуду. Среди симптомов могут отмечаться:
- слабость;
- плаксивость;
- потеря аппетита;
- заложенность носа;
- боль в горле;
- повышенная температура тела;
- затрудненное дыхания (боли в груди/одышка);
- конъюнктивит;
- симптомы со стороны пищеварительного тракта.
В редких случаях у детей этого возраста (и старше) может развиться детский мультисистемный воспалительный синдром (ДМВС или цитокиновый шторм). Это патологическое состояние, связанное с COVID-19 и поражающее сразу несколько систем и органов³. Для такого осложнения характерно резкое повышение температуры, падение давления, спутанное сознание, боли в животе, диарея, отечность, рвота и сильные головные боли. Нередко ДМВС сопровождается воспалением сердечной мышцы и ее оболочек (миокардиты, перикардиты, а также воспаление коронарных артерий).
Изначально мультисистемный воспалительный синдром у детей диагностировался в виде синдрома Кавасаки из-за высокого сходства признаков. Последний представляет собой системное воспаление средних и мелких сосудов и преимущественно встречается среди детей до 5 лет⁴.
Однако вскоре выяснилось, что ДМВС имеет несколько отличий от синдрома Кавасаки:
- ДМВС встречается у детей разных возрастов. Если средний возраст для синдрома Кавасаки составляет 2 года, то для ДМВС — 7 лет. В редких случаях ДМВС бывает и среди взрослых. Поскольку у исследователей пока крайне мало информации об этой патологии, то не совсем понятно, можно ли ее считать только детской.
- При ДМВС чаще, чем при синдроме Кавасаки наблюдаются симптомы со стороны желудочно-кишечного тракта.
Как проявляется коронавирус у детей 6-12 лет
У детей этой возрастной категории COVID-19 обычно протекает как типичная ОРВИ. Среди симптомов чаще всего встречаются боль в горле, насморк, кашель и повышенная температура тела (до 38°С). Значительно реже бывает ломота в теле, боли в мышцах и сыпь.
Группы риска среди детей


эксперт

Европейский Медицинский Центр, врач-педиатр
COVID-19 у подростков
Симптомы коронавируса у детей старше 12 лет практически не отличаются от таковых у взрослых. Это сухой кашель, боль в горле, насморк, головная боль и другие симптомы ковида. Потеря обоняния и вкуса, как и у взрослых, зависит от штамма вируса. При заражении штаммом омикрон эти симптомы стали встречаться редко, в том числе и среди подростков.
Как дети переносят коронавирус?
Дети легче взрослых переносят коронавирусную инфекцию. Но это не значит, что у детей не бывает тяжелых форм болезни (например, упомянутый выше ДМВС) или летальных исходов. Все это присутствует, но на порядки реже, чем у взрослых. В подавляющем большинстве случаев самочувствие детей при заражении коронавирусом остается удовлетворительным.
Почему дети легче переносят COVID-19, до сих пор не до конца понятно. По этому поводу выдвигается несколько теорий:
Как защитить ребенка?


эксперт

Европейский Медицинский Центр, врач-педиатр
Есть ли летальные случаи среди детей?
Случаи смерти от коронавируса среди детей, как правило, связаны с отягчающими обстоятельствами. Это тяжелые хронические заболевания и пороки развития. В данном случае коронавирус выступил в роли триггера, который усугубил течение основных заболеваний у ребенка.
Лечение коронавируса у детей
Терапия при коронавирусной инфекции у детей ничем не отличается от лечения любых других ОРВИ. При легких формах заболевания больному ребенку нужно обеспечить обильное теплое питье. Это позволит быстрее снять вирусную интоксикацию, жар, а также смягчить кашель и боль в горле.
Применять лекарства можно по назначению врача. Это могут быть:
- жаропонижающие (на основе парацетамола);
- антибиотики — только в случае присоединения бактериальной инфекции (COVID-19 НЕ лечится антибиотиками!);
- противовоспалительные препараты — при ломоте в теле, сильной головной боли, среднетяжелом и тяжелом течении болезни;
- антикоагулянты — если у ребенка имеются проблемы со свертываемостью крови (коронавирусная инфекция способствует тромбообразованию);
- другие лекарства — для коррекции имеющихся нарушений у ребенка.
Учтите, что лекарства в большинстве случаев не нужны, поскольку у детей COVID-19 протекает преимущественно в легкой форме. Достаточно соблюдения домашнего режима и обильного питья.
Формы заболевания
Условно выделяют несколько форм коронавирусной инфекции у детей:
- Легкая. Это наиболее распространенный вариант заболевания. При такой форме температура тела повышается не выше 38,5°С. У ребенка нет одышки в спокойном состоянии, уровень сатурации выше 95%.
- Средняя. Температура тела может быть выше 38,5°С, ребенок беспокойный (плаксивый). Одышка в покое не наблюдается, но возникает при физической активности. Уровень насыщения кислородом в пределах 94-95%.
- Тяжелая. При такой форме у ребенка наблюдается одышка и в состоянии покоя. Он испытывает чувство нехватки воздуха, жалуется на дискомфорт или боль в груди. Уровень сатурации — 93% и меньше. Из-за снижения насыщенности кислородом тканей развивается цианоз — появление синюшного оттенка на коже (изначально на кончиках пальцев) и слизистых (на губах).
В очень редких случаях возможна и крайне тяжелая степень коронавирусной инфекции, когда ребенку показана респираторная поддержка (в частности, искусственная вентиляция легких). Как правило, причина подобных случаев — тяжелые хронические заболевания и пороки развития в анамнезе. На фоне COVID-19 обостряются имеющиеся хронические заболевания, что может привести к недостаточности некоторых органов и систем.
Последствия коронавируса у детей
Среди возможных осложнений коронавирусной инфекции у детей отмечают:
- воспаление сердца (миокардиты, перикардиты);
- тромбозы сосудов;
- острую сердечную недостаточность;
- острую почечную недостаточность;
- острый респираторный дистресс-синдром — стремительное нарастание дыхательной недостаточности с широким воспалительным процессом в легких;
- детский мультисистемный воспалительный синдром;
- септический шок;
- полиорганную недостаточность.
Профилактика коронавируса у детей
Детям стоит соблюдать те же профилактические меры, что и взрослому человеку. Родителям нужно приучить ребенка к следующим правилам:
- соблюдать дистанцию в людных местах (однако в школах и детских садах это невозможно);
- носить маску;
- мыть руки с мылом;
- рассказать своим друзьям о заболевании;
- объяснить, что дедушки и бабушки находятся в зоне риска, и контакты с ними лучше минимизировать, особенно в период эпидемических волн.
К неспецифическим мерам профилактики относятся мероприятия, укрепляющие иммунитет в отношении большинства инфекционных заболеваний. К ним относятся:
- сбалансированное питание;
- оптимальный режим физических нагрузок;
- полноценный сон (для ребенка — до 10 часов);
- рациональное распределение труда (учебы) и отдыха.
Прививка от коронавируса детям в России
Специфической профилактикой инфекционных заболеваний является иммунизация прививками. В мире и в России продолжается активная кампания по вакцинации от коронавируса. В некоторых странах уже начали проводить бустерную вакцинацию, а также прививать детей. Например, в США привито уже более 12 млн подростков (12-17 лет). Недавно Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) одобрило использование вакцины Comirnaty (Pfizer/BioNTech) для вакцинации детей 5-11 лет (2 дозы с интервалом в 3 недели)⁶.
Читайте также:

