Папилломы кондиломы у мужчин чем прижечь
Обновлено: 26.04.2024
Кондиломы (остроконечные кондиломы) – это изменения кожи и слизистых оболочек, вызванные инфицированием вирусом папилломы человека ( ВПЧ ). Сегодня они являются одними из самых распространенных заболеваний, передающихся половым путем. По оценкам, более 60% сексуально активных людей в России инфицированы этим вирусом, большинство из них в возрасте от 20 до 24 лет.
Передача кондиломы
Кондилома передается половым путем, а также при контакте с инфицированной кожей или слизистыми оболочками. Хотя защищенный половой акт снижает риск заражения, но передача инфекции в таких отношениях все равно происходит из-за контакта кожи с кожей в аногенитальной области. Инкубация длится около недели или дольше.
Клиническая картина кондиломы
Кондилома — это доброкачественное изменение, вызываемое более чем 30 типами ВПЧ низкого риска (чаще всего 6 и 11). У мужчин они чаще всего встречаются в области наружных половых органов (половой член, крайняя плоть) или в области анальной области.
Существует несколько форм, наиболее распространенные из которых – это:
- остроконечная кондилома (condyloma accuminata);
- плоские бородавки (план кондиломы);
- гигантская кондилома Бушке-Левенштейна;
- бовеноидный папулез;
- остроконечная кондилома (Condyloma Accuminata).
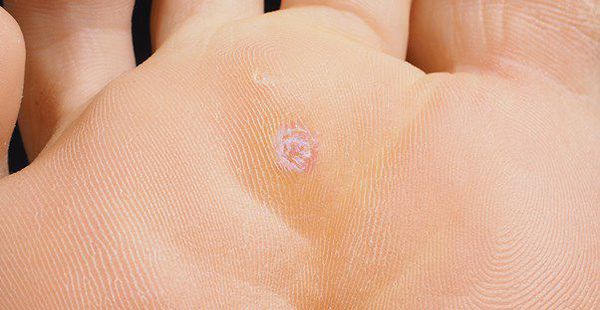
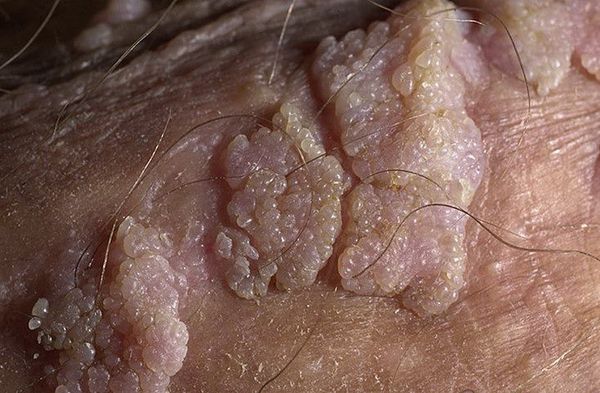
Новообразование возникает мягкое, розовое, с шероховатой поверхностью и внешне похожее по форме на цветную капусту. Реже могут взаимно сливаться и образовывать кластеры размером более 6 см. Они могут появиться в любом возрасте, но обычно возникают у молодых сексуально активных людей в возрасте от 20 до 40 лет.
У мужчин они в основном расположены на кончике полового члена или в анальной области, также их можно найти внутри уретры или в районе паха.
Особое внимание необходимо уделять кондиломам у детей, так как они могут развиться как следствие сексуального насилия.
Плоская кондилома (Condyloma Plana)
Плоские бородавки, чаще всего вызываемые типами ВПЧ 16, 18, 31 или 33. Их труднее обнаружить, и, поскольку они вызваны типами ВПЧ с высоким риском, могут вызвать злокачественную трансформацию.
Гигантская кондилома
Гигантская кондилома – массивное поражение размером с ладонь человека. Она может быть расположена в области наружных половых органов или ануса. Она редко видоизменяется в злокачественную. Однако, согласно новым исследованиям, в этих изменениях были обнаружены типы ВПЧ высокого риска, ответственные за развитие веррукозного рака.
Бовеноидный папулез
Это образование, состоящее из множества мелких узелков, чаще всего в области наружных половых органов. Оно связано с инфицированием ВПЧ 16 высокого риска. Гистологически сходен с прединвазивной стадией плоскоклеточного рака.
Диагностика кондиломы
Из-за характерного внешнего вида диагноз часто ставится только на основании анамнеза и клинической картины. В анамнезе могут быть данные о незащищенном половом акте и подобных изменениях у партнера.
Лечение кондиломы
Электрокоагуляция
Электрокоагуляция – это прижигание кондиломы током высокой частоты. Чаще всего его применяют, если площадь, покрытая кондиломой, небольшая. Кровопотеря минимальна, процедура проводится под местной анестезией и абсолютно безболезненна.
Хирургический лазер
Хирургическое удаление кондиломы лазером – один из самых эффективных методов лечения. Преимущество лазерной техники – высокая точность без потери крови, поскольку удаляются только измененные ткани. При этом лазерный луч уничтожает все вирусы, бактерии и грибки. Операционное поле остается полностью стерилизованным, что ускоряет заживление ран без послеоперационных рубцов и деформаций.
Криотерапия
Криотерапия – это метод замораживания ткани с целью разрушения. Используется обычно жидкий азот, температура которого -195,8 ° C.
Механизм действия включает образование кристаллов льда в обрабатываемой ткани, что вызывает разрушение клеток. Спазм капилляров после процедуры может длиться до 48 часов. Эта тканевая аноксия (недостаток кислорода) вызывает дальнейшее повреждение клеток, прежде всего в краевых частях обработанной области.
Хирургически и местно применяемые препараты
Удаление кондиломы хирургическим ножом (скальпелем) применяется при видимых остроконечных кондиломах на половом члене или вокруг анального отверстия.
Местно применяемые препараты — подофиллин (травяная смола), подофиллотоксин (Condylox), имиквимод (Aldara).
Что такое кондиломы остроконечные? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Дениса Валерьевича, проктолога со стажем в 21 год.
Над статьей доктора Богданова Дениса Валерьевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Остроконечные кондиломы — образования на коже, вызванные наличием в тканях вируса папилломы человека (ВПЧ). Активизация вирусов приводит к появлению разрастаний на поверхности кожи в области заднего прохода, наружных половых органов и анальном канале.
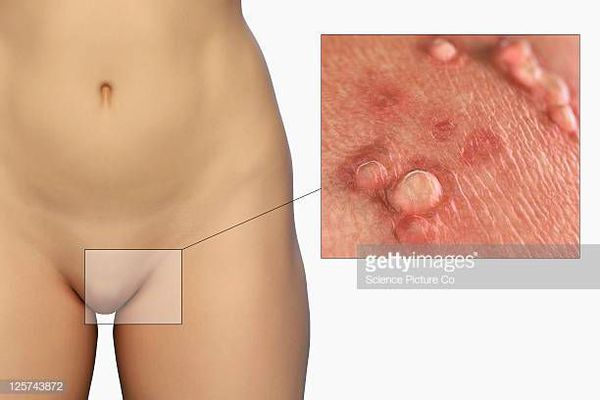
Аногенитальные бородавки представляют собой выступающие над поверхностью кожи объёмные мягкие выросты бледно-розового цвета с неоднородной поверхностью. Размеры и количество бородавок варьируются от единичных кондилом 1-2 мм в диаметре до множественных, часто сливных образований размером до 9-10 см и даже более.
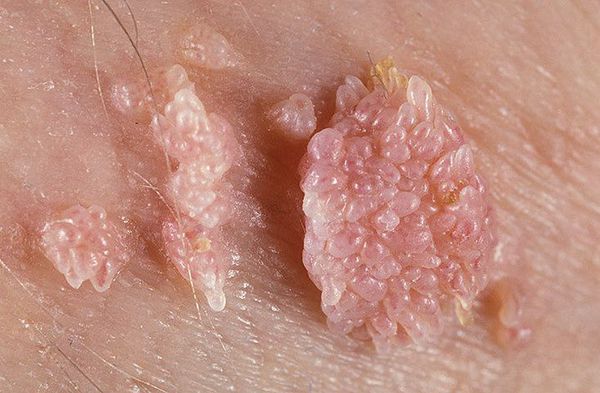
Кондиломы могут появляться и вырастать до значительных размеров буквально за несколько дней.
Причиной появления кондилом является присутствие вируса папилломы человека в крови. В организм вирус попадает при половом контакте через дефекты в слизистой или коже. Возможен перинатальный путь передачи — ребёнок заражается во время родов от больной матери при прохождении по родовым путям. Также имеет место контактно-бытовой путь передачи, но данные об этом варианте передачи немногочисленны.
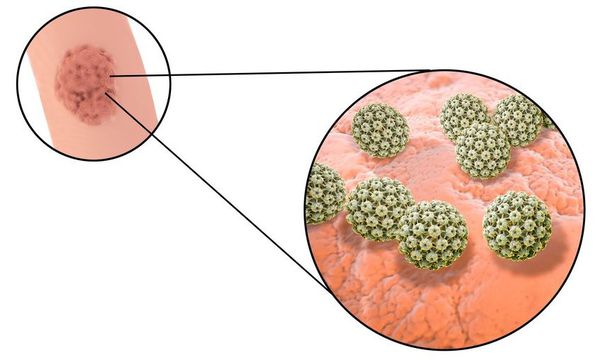
Длительное время после заражения человек может не подозревать о своём носительстве ВПЧ. Период инкубации зависит от особенностей иммунитета индивида и может длиться от двух месяцев до трёх лет. В дальнейшем, при снижении активности иммунных механизмов, в характерных локациях появляются бородавки (кондиломы). [7] [8] [16]
ВПЧ относится к одной из наиболее частых инфекций, передающихся половым путём (ИППП) — до 55-65% от общего числа заболеваний. [1] [4] [6] Опасность его состоит также в том, что носитель может не подозревать о своём заболевании и не иметь внешних признаков инфекции (выростов, бородавок).
Известно до 600 видов ВПЧ (HPV), некоторые из которых проявляются бородавками кожи на груди, лице, подмышечных впадинах. Другие выбирают своей локализацией слизистые оболочки рта, половых органов или анального канала. При аногенитальных кондиломах чаще выявляют 6 и 11 типы HPV (папилломавируса). [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы остроконечных кондилом
Вне обострения наличие ВПЧ в крови никак не проявляется. При активации вирусной инфекции симптомы болезни могут появиться буквально за несколько часов:
- образование остроконечных кондилом (чаще в местах наибольшей травматизации, трения при половом контакте):
– на коже вокруг ануса, в промежности, на уздечке, головке полового члена, губках наружного отверстия мочеиспускательного канала у мужчин;
– на слизистой половых губ у женщин, в уретре у мужчин;
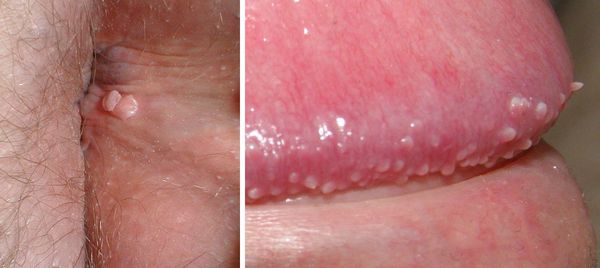
- зуд, жжение, дискомфорт в месте появления бородавок — такие неприятные ощущения часто бывают очень интенсивными и значительно влияют на самочувствие пациента;
- ощущение инородного предмета в анальном канале (при образовании кондилом внутри заднепроходного отверстия);
- выделение небольшого количества крови в виде алых полосок при дефекации (если кондиломы расположены внутри анального канала и травмируются при прохождении каловых масс);
- дизурия, болезненность при мочеиспускании, если бородавки находятся в уретре;
- болезненность во время полового акта (диспареуния).
Другим вариантом проявления ВПЧ может стать наличие в области промежности папул с бархатистой поверхностью или пятен серовато-бурого, розового или красновато-коричневого цвета. [2] Такие морфологические формы встречаются намного реже и часто вызывают затруднение при постановке первичного диагноза.
Патогенез остроконечных кондилом
Ключевым моментом в патогенезе заболевания становится проникновение HPV в организм хозяина. При однократном половом контакте вероятность заражения составляет 80%, затем при хорошем состоянии иммунной системы инфекционные агенты подвергаются элиминации (уничтожаются).
Вирусы различных типов адаптированы к определённому хозяину. Существуют сотни типов вирусов, многие из них не опасны для человека, так как тропны к тканям млекопитающих, рептилий и птиц и вызывают у них доброкачественные опухоли (образование папиллом). [3]
При изучении ВПЧ выделили три рода вирусов — альфа, бета, гамма. Из них аногенитальные поражения вызывают папилломавирусы первой группы (α). Инфекционные агенты, относящиеся к родам Бета и Гамма, чаще встречаются при папилломах ороговевающего эпителия [3] — появляются подошвенные, ладонные бородавки.
В родах при классификации вирусов выделили типы (генотипы). Они обозначаются арабскими цифрами. Из сотни генотипов вирионов выделяют частицы с высоким канцерогенным риском – это α 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59. Их выявляют в 90-95% случаев при злокачественных процессах шейки матки, влагалища и вульвы. Особенно значимы 16 и 18 типы. Такие онкогенные типы ВПЧ, содержащие в своём ДНК белки Е6 и Е7, способны подавлять активность белков-супрессоров опухолей р53 и рRb, приводя к быстрому злокачественному перерождению папиллом в карциномы.
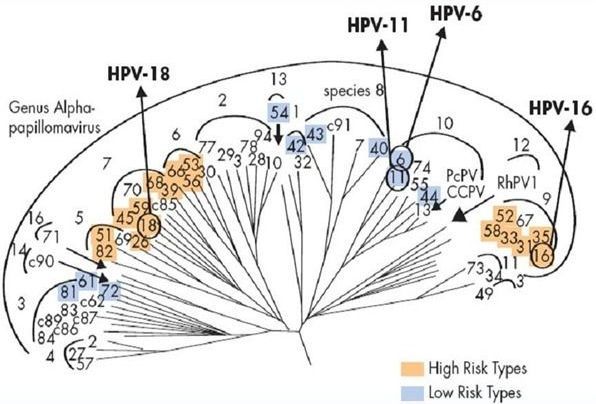
Порядка 90% случаев аногенитальных кондилом вызываются ВПЧ α 6 и 11. Это возбудители низкого канцерогенного риска. [5] К этой же группе низкого риска относят ВПЧ 40, 42, 43, 44, 54, 61, 72, 81.
Проникновение
Вирионы через микроскопические повреждения проникают в базальный слой эпителия, затем прикрепляются к белкам мембраны клетки. Далее они задействуют механизм рецепторного эндоцитоза (при участии интегрина и белка L1 из вирусного капсида) и попадают в цитоплазму. Белок L2 из капсида вируса способствует высвобождению ДНК вируса и попаданию его в ядро. [5]
Размножение
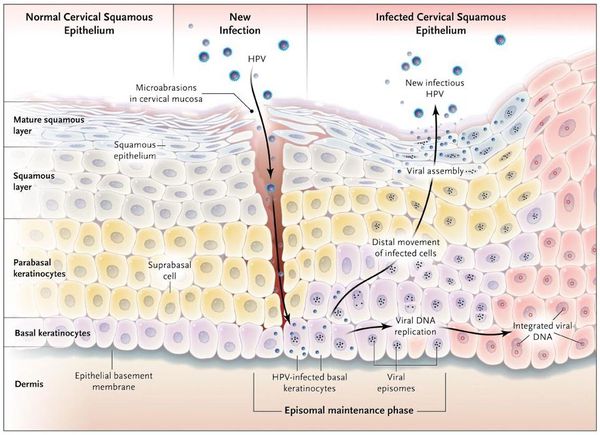
Проявления
Появляются аномальные эндофитные или экзофитные выросты эпителия — папилломы, пятна или кондиломы. Рыхлая слизистая или атипичный эпителий выростов склонен к быстрой травматизации и мацерации (размягчению). На таком фоне быстрее присоединяется вторичная инфекция, появляются болезненность, дискомфорт, обильное отделяемое, воспаление, отёк, неприятный запах, изъязвление кондилом. [2] [3]
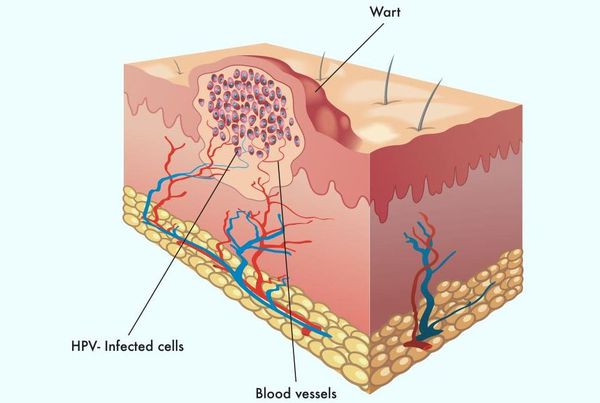
В клетках базального слоя происходит активная репликация вируса, по мере дифференцировки клеток кондилом их кровоснабжение резко обедняется, редуцируют центральные сосуды. Но, оставаясь в верхних слоях эпителия в неактивной форме, именно здесь вирус опасен в плане контактного инфицирования.
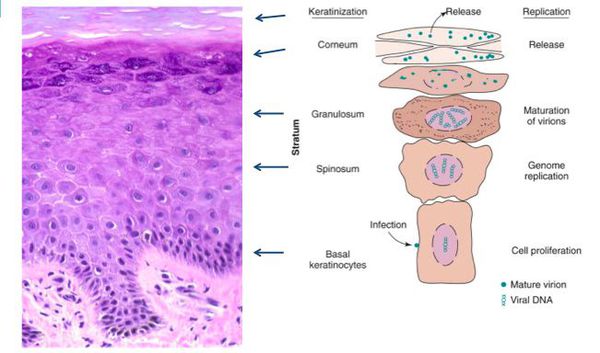
При гистоанализе биопсийных материалов эпителий утолщён, выявляются участки акантоза, папилломатоза. Обнаруживаются койлоциты (изменённые в размерах клетки со светлой цитоплазмой, множеством вакуолей, перинуклеарным светлым ободком). Их ядра гиперхроматичны. Часто встречаются клетки с двумя ядрами и более. [8]
Из вышеперечисленного можно сделать вывод: вирусы, вызывающие образование аногенитальных бородавок, в 90% случаев относятся к типам α 6 и 11 HPV. [6] [7] Они с низкой степенью вероятности могут вызвать малигнизацию (раковое перерождение). Однако часты случаи совместной персистенции (пребывания) вирусов различных типов у одного носителя. Это обязывает пациента и доктора особенно внимательно относится к профилактическим осмотрам, их качеству и регулярности для предотвращения аноректального рака.
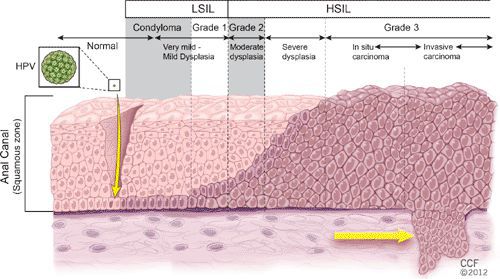
Классификация и стадии развития остроконечных кондилом
Остроконечные кондилломы являются наиболее частыми, классическими проявлениями папилломавирусной инфекции кожи и слизистых в аногенитальной области — до 65% от числа заболеваний, передающихся половым путёv. [1]
Другими диагностическими находками могут быть:
- бородавки в виде папул;
- инфильтрация слизистой в виде пятен розовато-серого или коричневого цвета;
- внутриэпителиальная неоплазия;
- бовеноидный папулёз, болезнь Боуэна — отдельный вид папул, они появляются как пятна на слизистых красновато-бурого, оранжево-бурого цвета, на коже цвет образований серовато-розовый;
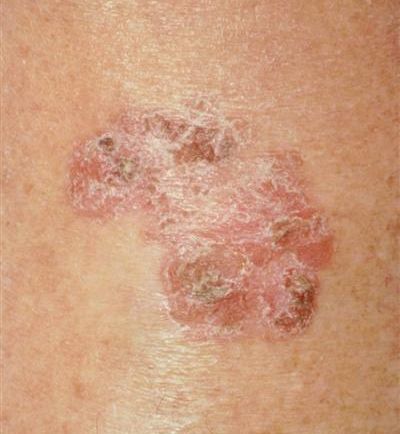
- гигантская папиллома (Бушке — Левенштейна). Её рост начинается с остроконечных кондилом, которые довольно быстро увеличиваются в размерах и количестве, сливаются и превращаются в крупную опухоль с неровной поверхностью, покрытой вегетациями и ворсинчатоподобными выступами.
Хотя болезнь (гигантская папиллома) ассоциируется с типами вирусов 6 и 11, с низким риском канцерогенеза, именно в случаях гигантских папиллом происходит подавление белка-супрессора опухолей р53, и образование трансформируется в плоскоклеточный рак. Причиной такой частой малигнизации (озлокачествления) может быть наличие иммунодефицитных состояний, ассоциированных инфекций, хронических дистрофических состояний кожи (склероатрофический лихен, красный плоский лишай). Даже после радикального хирургического лечения [9] папиллома Бушке — Левенштейна склонна к частому рецидивированию. [10]
Осложнения остроконечных кондилом
Эстетические проблемы. Быстро разрастающаяся ткань кондилом, помимо физического дискомфорта, приносит массу неудобств пациенту. Выросты в области наружных половых органов, заднего прохода значительно снижают самооценку и мешают полноценной половой жизни и правильной гигиене.
Нагноение, воспаление. Аногенитальные бородавки имеют свойство быстро травмироваться при незначительных механических воздействиях или трении. Эти микротравмы, ранки становятся воротами для вторичного инфицирования. Появляются эрозии, перифокальное воспаление. Раны начинают мацерироваться (мокнуть), нагнаиваться. При развитии осложнения присоединяются неприятный запах и боль. Проводить тщательную гигиеническую обработку перианальной области из-за разрастаний становится невозможным, что ещё больше усугубляет воспалительный процесс.
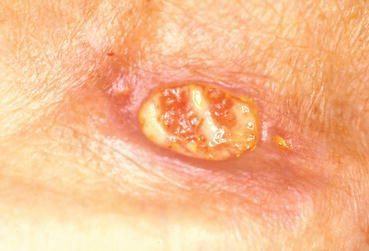
Малигнизация. Типы вирусов с высокой канцерогенной активностью, персистируя (долго находясь) в коже и слизистых, приводят к трансформации клеток и их перерождению в атипичные (раковые) клетки. Как уже упоминалось, аногенитальные бородавки обычно не так опасны в плане раковой трансформации, как вирусное поражение шейки матки (ВПЧ 16, 18 типов и т. д). Но проблема может появиться, если у пациента присутствует два и более типов вируса с различными индексами канцерогенности и имеется иммунодефицитное состояние.
Важно изменение образа жизни в целом для постоянного поддержания здоровья и предупреждения активизации дремлющих вирионов.
Диагностика остроконечных кондилом
При выявлении остроконечных кондилом в перианальной зоне целью дополнительных диагностических исследований является уточнение генотипа ВПЧ, а также исключение внешне схожих с ними образований:
- интрадермальный невус;
- контагиозный моллюск;
- сифилитический шанкр;
- себорейный кератоз.
Быстрым способом установления ВПЧ в образованиях (кондилломах) во время приёма является проба с 5% раствором уксусной кислоты. Под воздействием этого вещества папилломы, вызванные HPV, бледнеют, приобретая сероватый, бледный оттенок, в них визуализируется характерный капиллярный рисунок. Исследование носит предварительных характер.
Минимальные лабораторные исследования:
- серологическая реакция на возбудителей сифилиса;
- обнаружение антител к ВИЧ, гепатитам В,С;
- ПЦР для типирования вируса;
- цитология мазка из шейки матки у женщин;
- цитология мазков-отпечатков;
- исследование биоптатов и удалённых образований — аногенитальных бородавок.
При частых рецидивах болезни, крупных размерах опухолей, быстром их росте или сомнительном диагнозе прибегают к дополнительным методам исследования.
При частых обострениях проводится исследование имунного статуса.
При подозрении на злокачественное перерождение кондилом, папилломах на широком основании, нетипичных выделениях из влагалища или прямой кишки проводят:
- УЗИ вагинальным и ректальным датчиком;
- колоноскопию;
- УЗИ органов брюшной полости;
- рентгенографию органов грудной клетки;
- кольпоскопию;
- исследования на ИППП . [1][12][13]
Часто пациенты направляются на консультацию к гинекологу, урологу, онкологу и дерматовенерологу.
Лечение остроконечных кондилом
В случае с остроконечными кондиломами наиболее результативен комплексный подход к лечению. Следует обязательно информировать пациента о необходимости лечения половых партнёров, их возможном носительстве ВПЧ.
Даются общие рекомендации о необходимости модификации образа жизни для поддержания адекватного состояния иммунитета, предупреждения дополнительного инфицирования другими ИППП:
- упорядочение половой жизни;
- применение барьерных методов контрацепции;
- коррекция веса;
- достаточные физические нагрузки;
- правильное питание и т. д.
Консервативное лечение
Применяются препараты, стимулирующие местный и гуморальный иммунный ответ. Это необходимо, так как у всех больных с папилломатозным поражением выявлялись нарушения интерферонового статуса (системы врождённого иммунитета). [1] Противопоказаниями к терапии иммуномодуляторами являются папилломы на широком основании.
Редуцирование симптомов возможно в трёх из четырёх случаев (до 84%) при единичных кондиломах небольших размеров. [1] [17]
При упорном, рецидивирующем течении болезни, а также если больного беспокоят эстетические моменты, для профилактики раковой трансформации прибегают к хирургическим методам.
Хирургическое лечение
В зависимости от размеров, формы, расположения кондиломы и предпочтений хирурга возможно применение химических, физических, цитотоксических методов удаления.
Физические методы применяются при любых размерах и расположении аногенитальных бородавок. По выбору используется скальпель, лазерная вапоризация, криодеструкция (разрушение ткани бородавки экстремально низкими температурами под воздействием жидкого азота) или радиоволновой способ (radioSURG).
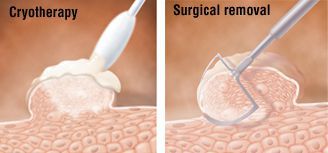
Ткани иссекаются включительно с собственной пластиной дермы. Если удаляется кондилома анального канала, дно раны образует внутренний сфинктер. В перианальной зоне дно раны должна составлять подкожная клетчатка.
Удаление образований не проводится без консультации онколога, если есть малейшие подозрения на малигнизацию (изъязвление, некроз, инфильтративный рост).
Обычно при иссечении кондиломы достаточно местной или спинальной анальгезии (снижения чувствительности к боли). Госпитализация может проводиться в случаях некоторых сопутствующих заболеваний (патология свертывания и другие), а также при невозможности амбулаторного лечения.
Прогноз. Профилактика
Прогноз при своевременном и адекватном лечении остроконечных кондилом благоприятный. Обязательно проведение гистологического исследования удалённых образований для исключения диагноза злокачественной опухоли. В сомнительных случаях необходимы дополнительные консультации гинеколога, дерматовенеролога, онколога, радиолога, лабораторные и инструментальные исследования.
При комплексном лечении обычно все симптомы исчезают. Однако не исключены рецидивы, частота которых колеблется от 10 до 50% и более. На увеличение риска рецидивов влияет общее состояние здоровья пациента, наличие у него сопутствующих заболеваний и иммунодефицитных состояний.
Профилактика включает в себя:
- своевременное, профилактическое обследование у гинеколога, уролога и проктолога;
- коррекцию образа жизни, питания;
- упорядочение половых отношений.
До начала половой жизни можно по схеме пройти вакцинацию поливалентной вакциной от ВПЧ 6, 11, 16, 18 типов (самые частые причины остроконечных кондилом — HPV 6 и 11) и рака шейки матки (HPV 16 и 18). Рекомендуемый возраст для введения вакцины — 9-17 лет (к примеру, в календаре США от 2015 года рекомендуемы возраст вакцинации — 9-11 лет). В ряде стран (США, Австрия, Германия, Франция и др.) вакцинация включена в календарь обязательных прививок. В России в настоящее время это добровольная процедура. [18]
Остроконечные кондиломы у мужчин появляются на слизистых оболочках половых органов при заражении вирусом папилломы человека 6 и 11 типов. Эти, безобидные на первый взгляд, новообразования могут привести к тяжелым осложнениям. Чтобы не допустить этого, следует, как можно раньше обратиться к специалистам и удалить кондиломы.

Остроконечные кондиломы у мужчины
Что такое остроконечные кондиломы у мужчин?
Остроконечные кондиломы – это небольшие кожные наросты на слизистых оболочках. Они могут иметь дольчатую или сосочковидную форму и прикрепляются к тканям при помощи тонкой ножки. Если пациент долгое время игнорирует эти наросты, они сливаются в большие колонии. Визуально такие очаги напоминают цветную капусту.
Основная причина появления остроконечных кондилом – заражение вирусом папилломы человека (ВПЧ) 6 и 11 типа. Эти штаммы вируса передаются половым путем. Однако иногда для передачи достаточно прямого контакта пациента с кровью или слизистыми оболочками зараженного человека. Вирусы имеют очень маленькие размеры, в связи с чем в редких случаях могут проникать даже через латекс презерватива.
Попадая в организм, вирус быстро проникает в клетки, где сохраняется длительное время. Заметных симптомов заражения при этом может и не быть. Кожные наросты возникают, если организм сталкивается с такими провоцирующими факторами:
- ослабление иммунитета;
- заражение инфекциями, передающимися половым путем;
- злоупотребление алкоголем;
- перенесение тяжелых хирургических вмешательств;
- переохлаждение;
- неполноценное питание.
На фоне этих факторов вирус активируется и нарушает строение клеток. В местах максимального скопления вирусов начинает разрастаться ткань – появляются кондиломы.
Локализация кондилом у мужчин
У мужчин остроконечные кондиломы появляются в таких местах:
- головка полового члена;
- поверхность внутреннего листка крайней плоти;
- венечная борозда;
- вблизи наружного отверстия уретры;
- в перианальной зоне (возле ануса);
- область промежности.
Наросты могут быть единичными или множественными. Они не болят и не чешутся. Другие неприятные симптомы появляются только при травмировании новообразований. В этом случае наросты могут кровоточить, болеть, вызывать другие дискомфортные ощущения.
Почему остроконечные кондиломы у мужчин нужно удалять?
Единичные кондиломы небольшого размера можно не удалять, если они не беспокоят пациента и не вызывают опасений у врача. При этом показано постоянное наблюдение. Однако в большинстве случаев врачи рекомендуют избавиться от кожных разрастаний. Это необходимо, чтобы не допустить развития осложнений.
У мужчин остроконечные кондиломы могут вызывать такие осложнения:
- травмирование новообразований при ношении узкой одежды, физической активности, во время секса;
- инфицирование раневой поверхности;
- развитие баланопостита в результате нагноения;
- вторичный уретрит (воспаление мочеиспускательного канала);
- прогрессирование инфекции с переходом в простатит;
- дальнейшее разрастание тканей с переходом на здоровые зоны;
- рак половых органов (точный механизм неизвестен).
Методы удаления остроконечных кондилом у мужчин
Если врач рекомендует удалить новообразования на половых органах, выбирают щадящие современные методы. Чаще всего для удаления кондилом применяют такие методики:
- Радиоволновое удаление. Это самый безопасный метод разрушения патологических наростов. При его использовании удается избежать травмирования здоровых участков слизистых оболочек половых органов. Аппарат для радиоволновой хирургии нагревает клетки. Это вызывает их разрушение. Благодаря возможности контролировать интенсивность и глубину воздействия, ткани разрушаются избирательно. Риск развития кровотечения и появления шрамов минимален. Период заживления составляет всего 7-10 дней. Еще одно преимущество метода – получение материала для проведения биопсии. При использовании радиоволновой методики, удается сохранить эстетику половых органов. Это важно для сохранения полноценной сексуальной активности мужчины.
- Лазерная деструкция. Применение направленного лазерного луча для разрушения кондилом очень распространено. Это связано с возможностью избирательного воздействия на аномальные ткани. Световая энергия лазера переходит в тепловую, нагревая клетки вплоть до их испарения. Здоровые окружающие клетки не повреждаются. Однако патологический участок испаряется полностью, что не позволяет провести дальнейшее исследование тканей. Важная особенность лазерной деструкции – мгновенная коагуляция сосудов. Стенки капилляров, снабжающих новообразование кровью, расплавляются и склеиваются. Это исключает вероятность кровотечения. Кроме того, лазерная энергия убивает микроорганизмы, предотвращая инфицирование.
- Электрокоагуляция. Это недорогой метод удаления наростов на коже, при помощи электрического тока высокой частоты. Под действием тока разрушаются аномальные ткани и часть здоровых клеток. Это травмирует слизистые оболочки половых органов. После процедуры, поврежденные ткани очень долго заживают. Период реабилитации составляет 5-6 недель. В это время нужно отказаться от секса, посещения бани, ношения тесного белья. Все это повышает риск образования шрамов и рубцов.
- Криохирургия. В основе этого метода лежит заморозка патологического очага. Под действием сверхнизких температур, клетки погибают и самостоятельно отвергаются. Источник холода во время процедуры – это аппликатор с жидким азотом. Температура состава достигает — 190 °С. Под действием холода пациент не чувствует боли. Преимущества метода – его простота и доступность. Однако при удалении кондилом, врач не может регулировать глубину заморозки тканей. Это часто приводит к повреждению здоровых участков, образованию шрамов и рубцов. Среднее время заживления тканей – 5-6 недель.
- Лекарственное прижигание. Метод применяют редко, только если есть противопоказания к аппаратным техникам. Для разрушения клеток используют агрессивные химические средства. Их наносят на патологический нарост при помощи аппликатора. Чаще всего применяют биологически активные натуральные вещества, вызывающие химический ожог. Предварительно участок необходимо обезболить при помощи местных анестетиков. Химический ожог слизистых оболочек сложно контролировать, в связи с чем метод считают травматичным.
- Хирургическое иссечение. Хирург аккуратно скальпелем удаляет кондиломы. Для проведения операции необходима анестезия. Это самый травматичный способ избавления от наростов в области половых органов. Сегодня его применяют очень редко, поскольку высок риск осложнений.
Даже при правильном выборе методики, высок риск рецидива. При этом кондиломы после удаления возникают снова. Это связано с активностью ВПЧ в организме. Чтобы не допустить этого, пациенту назначают прием лекарственных препаратов. Они подавляют активность вируса, и укрепляют иммунитет.
Выбор метода зависит от многих факторов. Среди них:
- возраст пациента;
- общее состояние организма;
- место расположения нароста на половых органах;
- наличие противопоказаний и ограничений (например, при нарушении свертываемости крови выбирают методы, коагулирующие сосуды).
Остроконечные кондиломы (синонимы: condylomata acuminate, вирусные кондиломы, остроконечные бородавки, генитальные бородавки) относятся к заболеваниям, вызываемым вирусом папилломы человека (ВПЧ). Заболевания, обусловленные ВПЧ, являются одними из на

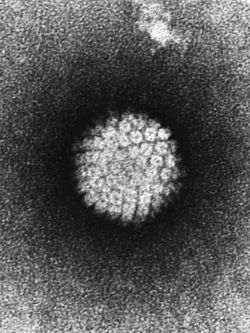
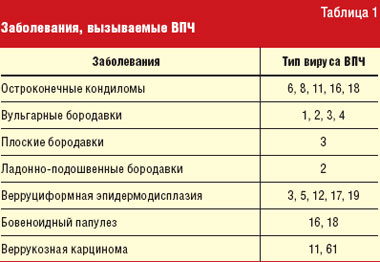
Остроконечные кондиломы (синонимы: condylomata acuminate, вирусные кондиломы, остроконечные бородавки, генитальные бородавки) относятся к заболеваниям, вызываемым вирусом папилломы человека (ВПЧ). Заболевания, обусловленные ВПЧ, являются одними из наиболее распространенных заразных вирусных инфекций человека. ВПЧ представляет собой небольшой округлый двухспиральный ДНК-вирус диаметром от 50 до 55 нм. На сегодняшний день описано более 80 типов ВПЧ (табл. 1). Инфекции, вызываемые ВПЧ, высокоспецифичны для эпидермиса, так как ВПЧ обладает тропизмом к эпителиальным клеткам кожи и слизистых оболочек.
За последние 20 лет отмечается рост заболеваемости остроконечными кондиломами. В США остроконечные кондиломы (или генитальные бородавки) относятся к наиболее часто встречающимся заболеваниям, передающимся преимущественно половым путем. Заболеваемость остроконечными кондиломами превышает 106,5 случая на 100 тыс. населения США, что составляет около 0,1% всей популяции [1]. Пристальное внимание к этому заболеванию объясняется тем, что некоторые из типов ВПЧ, которые вызывают остроконечные кондиломы, могут приводить к малигнизации процесса. Наиболее потенциально опасными являются типы 16 и 18. Неслучайно важно своевременно диагностировать и лечить остроконечные кондиломы. Рецидив остроконечных кондилом не всегда связан с повторным заражением, а может быть вызван реактивацией вируса.
Клиническая картина. Инкубационный период продолжается от 3 нед до 6 мес и в среднем составляет около 2,8 мес. Мужчины и женщины одинаково подвержены этому заболеванию. Средний возраст заболевших колеблется от 22 до 25 лет.
Обычно остроконечные кондиломы локализуются на половых органах и в перианальной области. У ВИЧ-инфицированных пациентов остроконечные кондиломы могут локализоваться в необычных местах, например на лице, веках и ушных раковинах. У мужчин наиболее частая локализация — пенис, уретра, мошонка, перианальная, анальная и ректальная области [2]. Элементы сыпи имеют телесный цвет, могут быть представлены гладкими папулами размером с булавочную головку и на начальных этапах развития не всегда заметны на половом члене. Для их выявления проводят пробу с 5% уксусной кислотой. После обработки кожи окраска папул становится белесоватой. В дальнейшем папулы разрастаются и приобретают бородавчатую или нитевидную форму, напоминая цветную капусту или петушиный гребень. Как правило, остроконечные кондиломы множественные и располагаются группами.
У женщин клиническая картина остроконечных кондилом может быть разнообразной. Классические экзофитные поражения на наружных половых органах носят распространенный характер и легко выявляются при осмотре, однако могут быть и случайными находками при проведении кольпоскопии или ректороманоскопии. На малых половых губах и в преддверии влагалища кондиломы представляют собой влажные, бархатистые или множественные пальцеобразные разрастания и занимают значительную площадь. Кондиломы в цервикальном канале обнаруживаются у 20% женщин, инфицированных ВПЧ и с локализацией остроконечных кондилом на наружных половых органах. Локализация остроконечных кондилом на шейке матки или в цервикальном канале считается неблагоприятным фактором, так как может способствовать развитию рака шейки матки [3].
Даже при своевременном и рациональном лечении остроконечные кондиломы часто рецидивируют. Это связано с тем, что вирус длительное время может сохраняться в инактивированном состоянии во внешне здоровых участках кожи и слизистых оболочках.
Дифференциальный диагноз остроконечных кондилом проводится со вторичным сифилисом (широкие кондиломы), контагиозным моллюском, бовеноидным папулезом, блестящим лишаем, красным плоским лишаем, ангиокератомами, ангиофибромами на венечной борозде головки полового члена, фолликулитами, мягкой фибромой, волосяной кистой (табл. 2).
Диагностика остроконечных кондилом, как правило, клинически не представляет трудности. Дополнительно в некоторых случаях проводят пробу с 5% уксусной кислотой. Для этого смоченную раствором медицинскую салфетку располагают в зоне предполагаемой локализации остроконечных кондилом на 5–10 мин, после чего высыпания приобретают белесоватый оттенок [4].
При установлении диагноза остроконечных кондилом необходимо проводить обследование на сифилис и ВИЧ-инфекцию.
Проведение биопсии показано тем больным, у которых возникает подозрение на предраковые заболевания или плоскоклеточный рак. Удаление остроконечных кондилом не снижает риск развития рака шейки матки. Поэтому всем женщинам, у которых в анамнезе имелись сведения об остроконечных кондиломах, необходимо ежегодно проводить цитологическое исследование мазков с шейки матки с целью своевременного выявления онкологического процесса.
Лечение и профилактика
Использование презервативов снижает риск заражения половых партнеров. Полностью удалить ВПЧ невозможно — можно лишь удалить остроконечные кондиломы, облегчив состояние больного и снизив риск заражения полового партнера. Существует несколько методов лечения остроконечных кондилом. Все они имеют определенные недостатки.
Криодеструкция — один из наиболее часто применяемых методов лечения. Пораженную поверхность обрабатывают жидким азотом с помощью ватного тампона или распылителя. Обработку повторяют каждые 1–2 нед до полного удаления всех кондилом. Метод редко приводит к рубцеванию, отличается невысокой стоимостью. Криодеструкция может вызывать сильную боль. Не всегда можно одномоментно обработать всю пораженную поверхность. В некоторых случаях после криодеструкции может развиваться гиперпигментация или гипопигментация.
Диатермокоагуляция является болезненным методом лечения и оставляет после себя стойкие рубцы, поэтому применяется только для удаления одиночных кондилом.
Удаление лазером осуществляется с помощью углекислотного и неодимового ИАГ-лазеров (лазеров на иттрий-алюминиевом гранате). После удаления могут оставаться рубцы.
Медикаментозные методы лечения. Кондилин (подофиллотоксин) — 0,5% раствор во флаконах по 3,5 мл с аппликатором. Компонент Кондилина подофиллотоксин — наиболее активный в составе растительного экстракта подофиллина, при местном применении он приводит к некрозу и деструкции остроконечных кондилом. Преимущество данного метода лечения состоит в том, что больной может самостоятельно обрабатывать пораженные участки кожи в доступных местах. С помощью пластикового аппликатора препарат наносится на кондилому; постепенно смачиваются все кондиломы, но не более 50 штук за 1 раз (по площади не более 10 см2). Препарат нужно наносить с осторожностью, избегая здоровых участков кожи. Первый раз обработку проводит врач или медсестра, обучая пациента правильно наносить препарат. После обработки препарат должен высохнуть, чтобы не возникло раздражения окружающей кожи или ее изъязвления. Кондилин наносят 2 раза в день в течение 3 дней, а затем делают 4-дневный перерыв. Продолжительность лечения не должна превышать 5 нед. Противопоказанием для применения препарата являются беременность, лактация, детский возраст, применение других препаратов, содержащих подофиллин.
Солкодерм представляет собой смесь кислот: 65% азотной, 98% уксусной, а также молочной и щавелевой кислоты и нитрата меди; выпускается в виде раствора (ампулы по 0,2 мл). После его нанесения на поверхность кожи она окрашивается в желтый цвет, после чего происходит мумификация обработанных тканей. Обработку должен осуществлять медицинский персонал. Препарат наносится на поверхность с помощью стеклянного капилляра или аппликатора, после чего препарат должен высохнуть. Одномоментно допускается обработка площади не более 4–5 см2. При необходимости обработку можно повторить через 4 нед. Нанесение препарата может сопровождаться сильным жжением и болью, в некоторых случаях может возникнуть гиперпигментация и образование рубцов.
Препараты интерферона вводят непосредственно в остроконечные кондиломы. Процедура болезненна и требует проведения повторной обработки.
Трихлоруксусная кислота в концентрации 80–90% наносится непосредственно на кондиломы. Остатки ее удаляют с помощью талька или бикарбоната натрия. При необходимости лечение повторяют с интервалом в 1 нед. Если после 6-кратной обработки остаются остроконечные кондиломы, то необходимо сменить метод лечения.
Литература
Л. П. Котрехова, кандидат медицинских наук, доцент
К. И. Разнатовский, доктор медицинских наук, профессор
СПбМАПО, Москва
Читайте также:

