После вирусной инфекции пропал аппетит
Обновлено: 10.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.
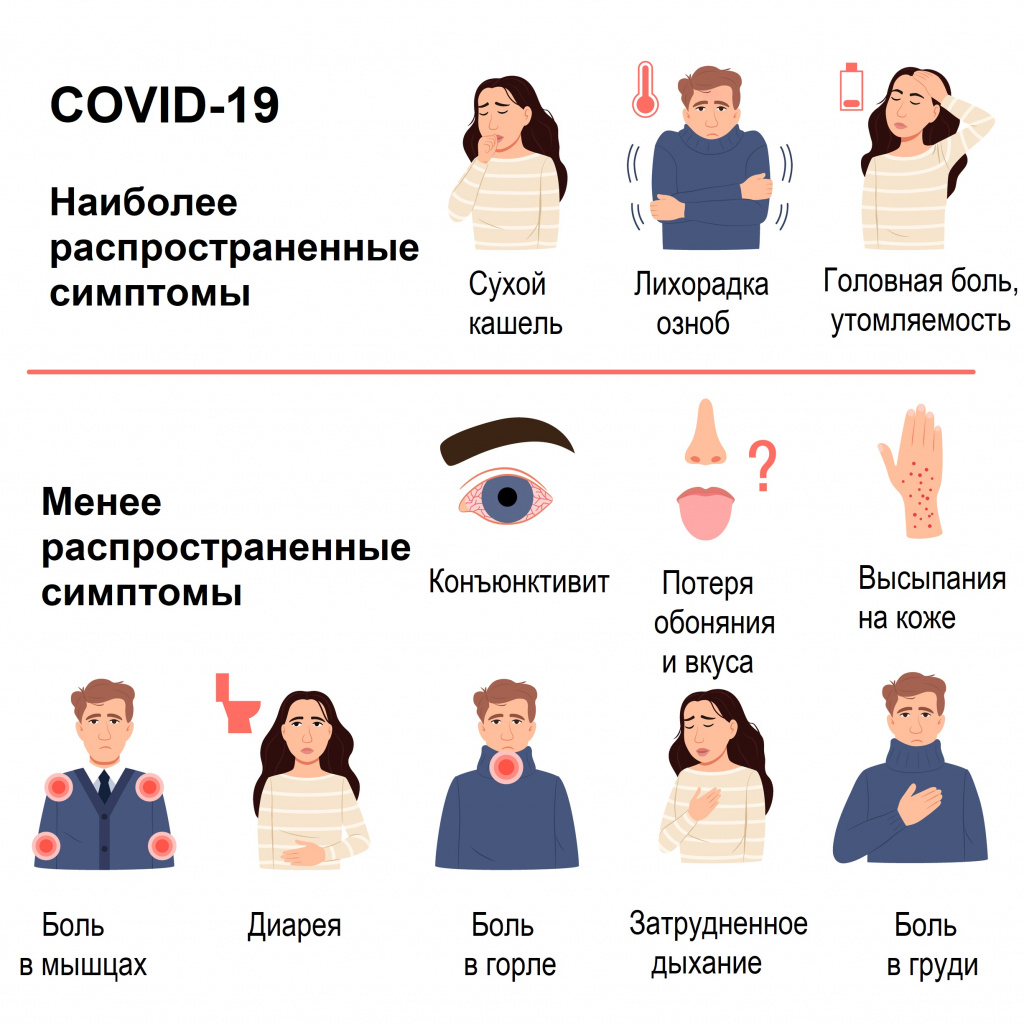
Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.
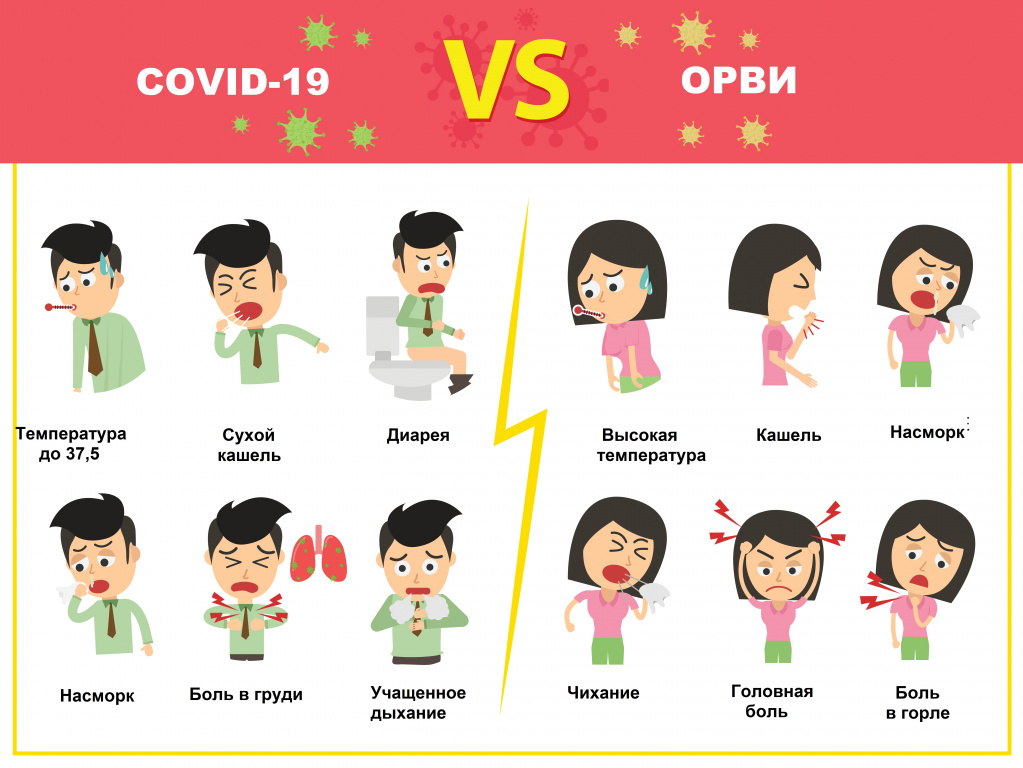
В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно - от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже - головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
Цитокиновый шторм при COVID-19 - реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Для проведения исследования в медицинских офисах необходимо предъявить СНИЛС и документ удостоверяющий личность. Запись на исследование В случае получения положительного или сомнительного результата на COVID-19 и при необходимости проведения подтверждающего тестирования обра.
Многие люди полагают, что нормализация температуры, прекращение кашля и насморка, улучшение самочувствия после гриппа, – это и есть выздоровление. Это не совсем так. Произошло лишь окончание острого периода болезни, а следом за ним наступает период восстановления, который характеризуется психологическим и физическим истощением организма, обезвоживанием, гиповитаминозом. Человек в этот период продолжает ощущать слабость, недомогание, упадок сил.
Такое состояние объясняется тем, что в борьбе с вирусами, организм понес существенные потери, связанные со снижением иммунитета, расстройством биохимических реакций, нарушением функциональной активности многих органов и систем.
Деятельность вирусов во время болезни вызывало сильнейшую интоксикацию, от которой пострадал весь организм, но особенно нервная система. После выздоровления воздействие токсинов на мозг ощущается еще длительное время. Именно это является причиной слабости, головных болей, плохого сна, снижения работоспособности.
Плохое самочувствие иногда обусловлено и побочными эффектами от принимаемых лекарств. Так, злоупотребление жаропонижающими препаратами негативно сказывается на системе кроветворения, печени, почках. Использование антибиотиков для борьбы с осложнениями гриппа приводят к дисбактериозу и ухудшению работы всего пищеварительного тракта.
После вирусного заболевания формируется астенический синдром, с характерными симптомами: утомляемостью, чрезмерной раздражительностью, нарушением сна, снижением памяти и работоспособности.
Основные причины постгриппозной астении:
- ослабление иммунной системы;
- истощение всех систем организма;
- действие токсинов;
- нарушение водного режима;
- побочные эффекты от принимаемых лекарств;
- дефицит витаминов.
Клинические проявления постгриппозной астении
Усталость
Стойкий симптом, который проявляется как при физической, так и при умственной деятельности. Для выполнения привычной работы требуются длительные перерывы, но чувство усталости не проходит даже после продолжительного отдыха. Пациенты с астенией отличаются рассеянностью, заторможенностью, у них возникают трудности при формулировке мыслей, ухудшается память, снижается внимательность.
Психоэмоциональные нарушения
На фоне снижения продуктивности профессиональной деятельности увеличивается внутреннее беспокойство и неуверенность человека в собственной состоятельности. Для больных характерны резкие перепады настроения: от вспыльчивости до состояния подавленности, тревожности, апатии.
Вегетативные расстройства
Астения практически всегда протекает с нарушениями функций вегетативной нервной системы.
- тахикардия;
- дискомфорт и болевые ощущения в области сердца;
- скачки артериального давления;
- внезапное ощущение жара или зябкости в теле;
- повышенная потливость в области подмышечных впадин, ладоней, ступней;
- снижение аппетита;
- головные боли, головокружения, дискоординация движений;
- спастические боли в кишечнике, склонность к запорам;
- у женщин – пониженное либидо, у мужчин – нарушение потенции.
Нарушения сна
Расстройство сна может проявляться в виде проблем с засыпанием, ночными пробуждениями, кошмарными сновидениями, ранними просыпаниями, что в конечном итоге вызывает чувство разбитости после сна.
Как быстро восстановиться после гриппа
Чтобы побыстрее восстановиться после гриппа нужно прежде всего правильно организовать режим труда и отдыха, сна и бодрствования, обеспечить сбалансированное питание, достаточное пребывание на свежем воздухе, а также психологический комфорт в семье и на работе.
Восстановление после гриппа протекает сложнее и дольше у детей в связи с незрелостью их иммунной системы и у лиц пожилого возраста, страдающих хроническими заболеваниями.
Основные рекомендации по восстановлению организма после вирусной инфекции касаются:
- Образа жизни, физических и умственных нагрузок, щадящего режима.
- Укрепления иммунитета.
- Правильного питания.
- Витаминотерапии.
- Медикаментозной терапии, направленной на восстановление микрофлоры кишечника, средств, поддерживающих работу сердца, нормализации работы нервной системы, лечения аллергии.
- Массажа и лечебной физкультуры.
Способы физической реабилитации
Утренняя зарядка
Каждое утро следует начинать с дыхательной гимнастики и легкой разминки, которая даст заряд энергии на целый день.
Постепенное увеличение физической нагрузки: получасовые пешие прогулки на свежем воздухе положительно влияют на обмен веществ и ускоряют выведение токсинов. В дальнейшем при хорошем самочувствии можно приступить к тренировкам по сокращенной программе.
Водные процедуры
Обтирание прохладной водой, контрастный душ, расслабляющие ванны с морской солью, хвойные или с настоями трав, плавание в бассейне.
Массаж способствует поддержанию мышечного тонуса, улучшает эмоциональное состояние человека. Особое внимание уделяют массажу стоп, на которых находится большое количество нервных окончаний и биологически активных точек, стимуляция которых оказывает оздоравливающий эффект на весь организм.
Для быстрейшего восстановления организма от болезни следует отказаться от алкогольных напитков и курения.
Психологическая реабилитация
После болезни организм истощен и нуждается в щадящем режиме, поэтому рекомендуется постепенно включаться в трудовой ритм, не допуская перенапряжения. Откажитесь на время от слишком активного образа жизни, побольше отдыхайте.
Почаще устраивайте перерывы на работе, воздерживайтесь от конфликтных ситуаций, избегайте общения с неприятными для вас людьми.
Важнейшим фактором быстрого восстановления после перенесенного гриппа служит спокойный крепкий сон. Перед сном следует проветрить комнату, обеспечить полную темноту и ложиться спать не позже 22.00 часов. Увеличьте продолжительность ночного сна на 1–2 часа.
Рациональное питание
Так как во время болезни аппетит у пациента практически отсутствовал, питательных веществ в организм поступало мало, первые дни есть следует дробно, малыми порциями, чтобы не перегружать желудочно-кишечный тракт. Меню в основном должно состоять из каш, супов-пюре, отварного мяса, нежирной рыбы, кисломолочных продуктов, свежих фруктов и овощей. Рекомендуется отказаться от жирного, жареного, мучного, сладкого, так как эта пища трудно переваривается и усваивается.
Очень полезно включать в рацион человека, выздоравливающего после тяжелой болезни, продукты, богатые аминокислотой триптофаном: бананы, мясо кролика, индейки, сыр, красную икру, орехи, халву, зерновой хлеб.
Доказано участие триптофана в синтезе гормонов серотонина и мелатонина. Серотонин считается гормоном радости, счастья и активности, а мелатонин – сильнейший антиоксидант, отвечающий за сон, отдых, восстановление организма.
Для нормализации энергетического обмена организму необходимы такие минералы, как железо, кальций, магний, марганец, селен, фосфор.
Для усиления обменных процессов следует употреблять кисломолочные продукты (йогурт, кефир, кислое молоко), содержащие ферменты.
Оптимальный водный режим
Кроме сбалансированного питания в периоде восстановления необходимо провести курс детоксикации, чтобы очистить организм от продуктов жизнедеятельности вирусов, погибших лейкоцитов и разрушенных эпителиальных клеток, которые распадаясь, продолжают отравлять организм.
Избавиться от токсинов можно с помощью щелочной минеральной воды, травяных чаев, отваров шиповника, компотов из клюквы, смородины, брусники.
Во время болезни происходит обезвоживание организма за счет высокой температуры, учащенного дыхания, повышенного потоотделения. Для восполнения потерянной жидкости суточный объем воды увеличивают до 2 л, которую выпивают равными порциями в течение дня между приемами пищи.
Витаминотерапия
После гриппа организм испытывает острый дефицит витаминов.
Ослабленному организму необходимы следующие основные витамины:
Витамин С – сильный антиоксидант, поднимает иммунитет, участвует в обмене веществ, повышает общий тонус и работоспособность. Содержится в черной смородине, плодах шиповника, болгарском перце, цитрусовых и многих других свежих овощах и фруктах.
Витамин А способствует восстановлению поврежденных вирусом эпителиальных клеток дыхательных путей, принимает участие в синтезе гемоглобина. Много витамина А в печени, яйцах, сметане, сыре, в овощах оранжевого и красного цвета (морковь, тыква, перец).
Витамины группы В обогащают клетки мозга кислородом и энергией, нормализуют обменные процессы, снижают усталость. В организм поступают вместе с субпродуктами (печень, почки), гречневой и овсяной крупой, ржаным хлебом, отрубями, яйцами, молочными продуктами, а вот во фруктах и овощах их практически нет.
Витамин Д участвует в синтезе гормона мелатонина, который необходим для нормального сна. Чемпионом по содержанию витамина Д является печень трески, следом идут жирная морская рыба, яичный желток, сливочное масло, сыр.
Полезны также свежевыжатые овощные и фруктово-ягодные соки.
Желательно получать витамины из натуральных продуктов. Что касается применения таблетированных витаминных комплексов, то использовать их можно только после разрешения врача.
Симптоматическая терапия
Грипп часто выступает в качестве катализатора тех патологических процессов, которые уже скрыто протекали в организме. Это свойство вируса объясняет развитие после гриппа новых заболеваний или обострение хронических. В таких случаях проводится лечение у профильных специалистов.
Средства в борьбе с последствиями гриппа
В арсенале народных целителей накоплено много рецептов для борьбы с последствиями простуды и гриппа.
На первом месте стоит, конечно, мед. Если нет аллергии на мед и другие продукты пчеловодства (маточное молочко, пергу, прополис), его применяют в качестве иммуностимулирующего средства.
Для восстановления сна, для снятия эмоционального напряжения применяют отвары и настои на основе седативных лекарственных трав: ромашки, валерианы, пустырника, зверобоя, шалфея.
Укрепить иммунитет помогут натуральные адаптогены: имбирь, эхинацея, родиола, элеутерококк, китайский лимонник, корень женьшеня. Они повышают физическую и умственную работоспособность, увеличивают энергию клеток, повышают выносливость и улучшают настроение.
Последствия перенесенной инфекции
Если во время восстановительного периода после гриппа вновь поднялась температура, появились боли в грудной клетке, мучительный кашель с одышкой, нарушенное мочеиспускание, носовые кровотечения, сильные головные боли, сопровождающиеся тошнотой и рвотой –это повод немедленно обратиться за медицинской помощью.
Как не заразиться повторно
У переболевшего гриппом человека формируется специфический иммунитет, но только к тому штамму (виду) вируса, который и вызвал заболевание. В то же время в эпидемический сезон циркулируют несколько видов гриппозного вируса, не считая множества вирусов других респираторных инфекций. Встреча с одним из них на фоне ослабления защитных сил организма может привести к повторной болезни. Поэтому в период реконвалесценции пациенту рекомендуется придерживаться принципов профилактики от заболеваний вирусными инфекциями:
Вспомните любимые блюда
Как известно, один из симптомов коронавируса - нарушения вкуса, отсутствие обоняния или все это в комплексе. Пациенты не чувствуют вкуса еды, что, естественно, влияет на аппетит.
- Причины этого в том, что ковид поражает не только легкие, органы пищеварительной системы, но и нервную систему на уровне рецепторов, нервов, вплоть до центров в головном мозге. Еще одна причина нарушения аппетита - интоксикация организма и повышенная температура. Отсутствие аппетита - характерный симптом для любого инфекционного, в том числе вирусного заболевания. Третья причина - особенно характерно для постковидного синдрома, так называемого лонг-ковида, когда уже нет температуры, активного воспалительного процесса, но на первый план выходят последствия поражения нервной системы с развитием депрессии, тревожных расстройств и панических атак. На этом фоне тоже может страдать аппетит, - говорит гастроэнтеролог Тюменского кардиологического научного центра, терапевт, к.м.н. Мария Ляпина.
Если с момента выздоровления прошло более двух недель, а аппетит так и не возвращается, более того, возникает отвращение к еде, пора бить тревогу и обращаться к специалистам. Для начала следует посетить терапевта, он, в зависимости от состояния пациента, решит каких именно узких специалистов нужно подключать, как правило, это неврологи, психотерапевты, гастроэнтерологи.
- Самостоятельно можно попробовать разнообразить свой рацион, включать разноцветные фрукты и овощи, добавлять зелень, специи, вспомнить, какие блюда особенно любите, пробовать необычные вкусы, чтобы возбудить аппетит. Нежирные сорта мяса, рыба, кисломолочные продукты, блюда из цельнозерновых злаков должны обязательно присутствовать в рационе для полноценного питания, - советует Мария Витальевна.
Если ни яркие фрукты, ни любимые когда-то блюда так и не вызывают радости и желания есть, а отсутствие нормального питания отражается уже не только на весе, но и результатах анализов, например, возникает дефицит белка, витаминов и микроэлементов специалисты назначают белковые смеси для сбалансированные питания, витаминно-минеральный комплексы.
- Длительные проблемы с аппетитом и питанием могут привести к тому, что усугубляются дефицитные состояния и пациенты отмечают выпадение волос, ухудшение качества кожи, ногтей, другие проявления гиповитминозов. В таких случаях мы уже прибегаем медикаментозным препаратам.
Без тревог и депрессии
- Нервная анорексия – опасное заболевание, которое, согласно данным медицинской статистики, в 10 % случаев приводит к гибели пациента. При обращении к специалисту 50-70 % больных удаётся вылечиться, однако в определённых случаях это может занять несколько лет. Когда у пациента дефицит массы тела составляет более 15-16 %, его госпитализируют в психиатрический стационар, в остальных случаях лечение проходит амбулаторно, - сообщают специалисты.
Чтобы вернуть пациента к нормальной жизни и весу психиатры прибегают к так называемому специфическому лечению, направленному на снижение депрессивных симптомов и тревожности, устранению навязчивых мыслей, связанных с собственном телом.
Во время работы с психотерапевтом больной осознаёт последствия голодания, учится регулировать и выражать эмоции. В дневном стационаре с каждому пациенту оставляется индивидуальная программа, включающая семейное консультирование, работу с глубинными убеждениями пациента позволяющую выяснить причины поведения, выявить внутриличностный конфликт.
При появлении первых положительных результатов в виде набора веса пациенты с признаками тревоги и депрессии включаются в групповые психотерапии, во время которых специалисты обучают больных упражнениям для быстрого снятия эмоционального напряжения через работу с телом. Пациенты учатся методам работы с навязчивыми мыслями, узнают, как можно быстро помочь себе, учатся контролировать своё поведение.
Когда пациент готов к обсуждению своей проблемы, начинает смотреть на своё состояние критически, с ним начинает работать психолог. Специалист узнает жизненную историю больного и помогает ему решить психологические проблемы, которые, как правило, выявляются параллельно анорексии. Также пациента учат слышать и слушать своё тело, свои переживания, потребности, понимать скрытые, подавляемые чувства и ощущения.
Вопрос-ответ
Как ковид влияет на ЖКТ?
Отвечает врач-гастроэнтеролог Тюменского кардиологического научного центра Мария Ляпина.
- Коронавирус поражает клетки пищеварительной системы, начиная от пищевода и заканчивая толстой кишкой. В желудке и кишечнике есть рецепторы, с которыми вирус соединяется и взаимодействует, поэтому одним из основных симптомов у многих пациентов особенно при заражении дельа-штаммом коронавируса стали расстройства ЖКТ: нарушения стула, тошнота, рвота. В четвертую волну таких пациентов было особенно много. Часто страдают желчевыводящие протоки, так как в них тоже есть эти рецепторы, с которыми соединяется ковид и дальше проникает в клетки организма. Как следствие, мы видим нарушения со стороны печени и желчевыводящих протоков, что сопровождается болью в правом боку, развитием желтухи и изменениями в анализах.
Могут обостряться любые хронические заболевания ЖКТ, ведь ковид действует по принципу где тонко, там и рвется. Помимо самого вируса обострение вызывает и агрессивная терапия при лечении вируса.
Не исключены и функциональные заболевания ЖКТ. Работа и желудка, и кишечника тесно связана с нервной системой. Желудочно-кишечный тракт густо переплетен нервными окончаниями, так как ковид поражает нервную систему, влияет на нее, то на этом фоне часто обостряются такие заболевания, как синдром раздраженного кишечника, функциональная диспепсия. В этом случае нет яркого воспаления, изменений в анализах, но пациента беспокоят боли в животе, тяжесть в животе после еды, диарея, запоры, повышается тревожный фон, в лечении таких пациентов мы нередко прибегаем к помощи неврологов и психотерапевтов. Проявления коронавируса со стороны ЖКТ очень многогранны, хочу напомнить, что единственный способ защитить себя от тяжёлого течения коронавирусной инфекции и длительного постковидного синдрома - вакцинация.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Снижение аппетита - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Снижение аппетита происходит под влиянием различных факторов. Естественными причинами могут быть насыщение, усталость, увлеченность какой-либо деятельностью. Однако в ряде случаев плохой аппетит может быть симптомом заболевания, и на это следует обратить внимание.
В зависимости от степени нарушения аппетита различают гипорексию – снижение аппетита и анорексию – практически полное отсутствие аппетита.
Иногда может наблюдаться идиосинкразия (болезненная реакция) на какой-либо продукт или блюдо. В некоторых случаях речь может идти не о потере аппетита, а о быстрой насыщаемости, например, после операций на кишечнике или желудке.
Формирование чувства голода и насыщения происходит в мозге, куда поступают сигналы от нервных окончаний (например, от рецепторов при растяжении желудка) и вещества (гормоны, глюкоза, токсины), разносимые кровью.
Причиной интоксикации могут быть инфекционные заболевания, которые сопровождаются выбросом в кровь продуктов жизнедеятельности микроорганизмов. Эти токсины через цепочку биохимических реакций вызывают угнетение пищевого центра, что приводит к снижению аппетита. Такой же механизм запускают продукты распада опухолей. Погибая под влиянием лекарственных средств, клетки опухоли высвобождают в кровь вещества, которые способствуют снижению рН крови (закислению), что, кроме воздействия на пищевой центр, может привести к нарушению работы почек, лихорадке, тошноте, рвоте.
Снижение и отсутствие аппетита характерны для эндокринных расстройств (гипофизарная и надпочечниковая недостаточность, гипотиреоз, сахарный диабет).
Причинами гипофизарной недостаточности чаще всего бывают опухоли, кровоизлияния или инфекционные процессы.
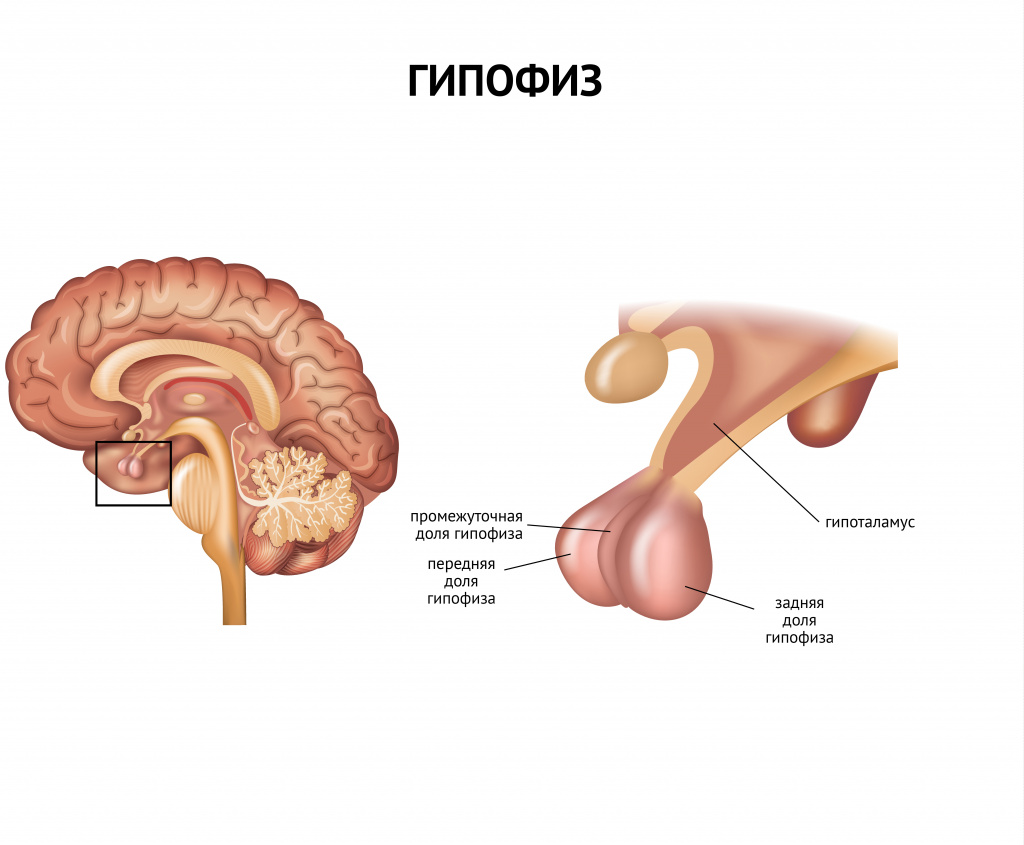
Гипоталамо-гипофизарная недостаточность в большинстве случаев возникает у молодых женщин в возрасте до 40 лет.
Недостаток тиреотропного гормона, приводящий к развитию гипотиреоза, также сопровождается потерей аппетита, апатией, снижением артериального давления, запорами. Истощение вследствие недостатка гипофизарных гормонов влечет за собой нарушения в области мышления и интеллекта.
Заболеваниям желудочно-кишечного тракта сопутствует снижение аппетита из-за болей и диспепсического синдрома.
Гастродуоденит, язвенная болезнь желудка и двенадцатиперстной кишки могут сопровождаться либо избыточной, либо недостаточной секрецией соляной кислоты, инфицированием бактериями Helicobacter pillory.
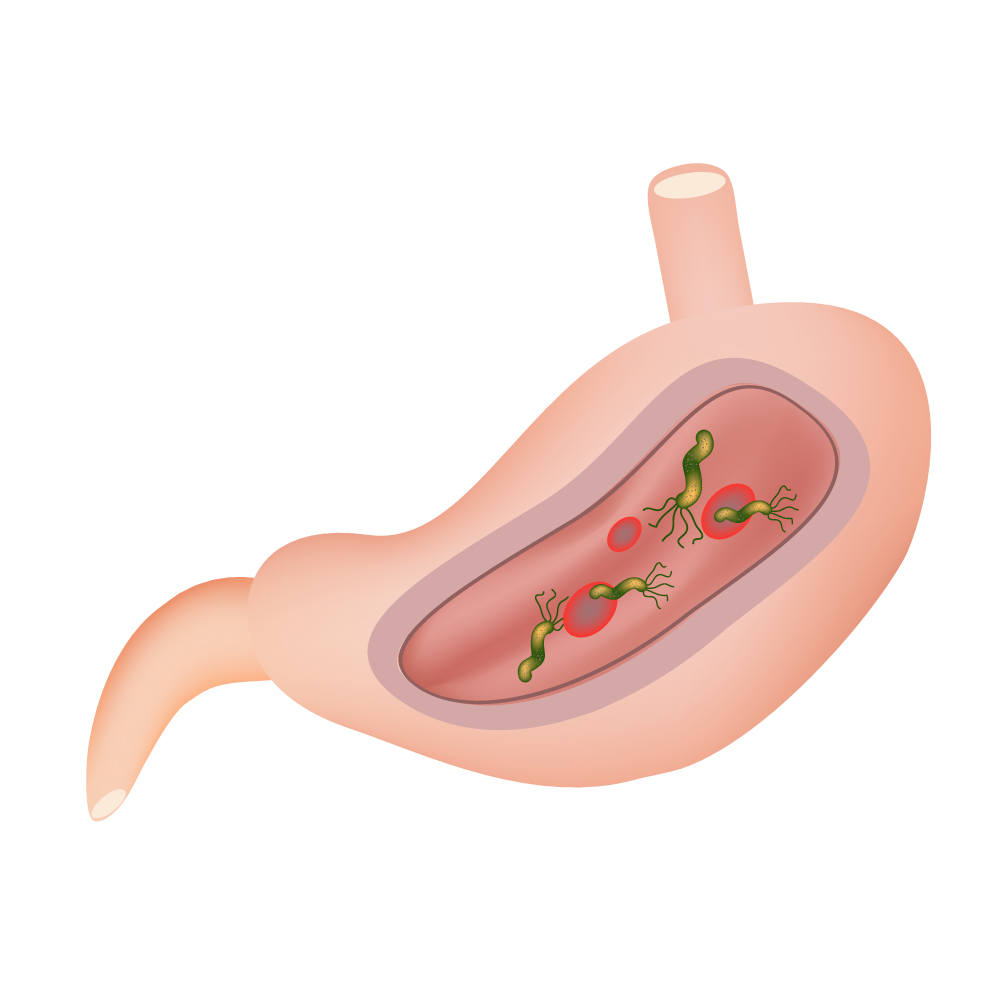
Эти факторы обуславливают развитие воспаления и образование эрозий на слизистой оболочке желудка. Попадание пищи в желудок вызывает изжогу и боль.
Нарушение переваривания пищи из-за воспалительных и инфекционных процессов в кишечнике (колитов) также сопровождается диспепсическими явлениями (понос, урчание в животе, спастическая боль), которые ведут к потере аппетита.
Болевой синдром, характерный для панкреатита (воспаления поджелудочной железы), всегда приводит к снижению аппетита. Диспепсический синдром, проявляющийся при обострении заболевания, сопровождается тошнотой, снижением или отсутствием аппетита, иногда рвотой, отрыжкой, реже – изжогой, вздутием живота, урчанием в животе. Частые обострения ведут к похуданию и астении.
Снижение аппетита характерно для пациентов с заболеваниями печени и почек, что объясняется появлением у таких больных тошноты и рвоты в связи с интоксикацией организма.
Стресс, депрессия, тревога подавляют реакции возникновения аппетита, что затрудняет диагностику и лечение.
В исследованиях отмечено, что больные с нервными и психическими (шизоидными) расстройствами часто равнодушны не к еде, а к чувству голода. Они его просто не замечают, находясь под воздействием других эмоциональных раздражителей. В пожилом возрасте у пациентов с деменцией отсутствие аппетита служит одним из показателей прогрессирования заболевания.
Характерно снижение аппетита у лиц, приверженных к наркотикам, курению и алкоголю, что вызвано интоксикацией и изменением метаболизма на всех уровнях. Нарушение метаболизма и снижение аппетита отмечаются также у лиц, придерживающихся жесткой белковой диеты.
Прием некоторых лекарственных препаратов, которые условно можно разделить на адреналиновые и серотониновые, также может сопровождаться снижением аппетита.
Следует уделить особое внимание потере аппетита у детей, поскольку недостаточное питание может вызвать нарушение физического развития и серьезные заболевания.
У новорожденных снижение аппетита происходит на фоне затруднения акта сосания при рините, заболеваниях слизистой оболочки рта и других состояниях. Кроме того, у детей грудного возраста снижение аппетита наблюдается при перекорме, особенно в случае высокобелкового питания, а также как акт протеста при принудительном кормлении.
У детей школьного возраста иногда наблюдается неврогенная анорексия в связи с патологическим недовольством своей внешностью и массой тела.
Как правило, пациенты с жалобами на потерю аппетита обращаются к терапевту , который после предварительной диагностики и получения результатов клинического и биохимического анализов крови направляет пациента к гастроэнтерологу , эндокринологу , психотерапевту или онкологу. Иногда при выявлении инфекционной природы заболевания пациента направляют к инфекционисту.
При жалобах на снижение аппетита терапевт оценивает внешний вид пациента (желтуха, состояние щитовидной железы, потливость, вид кожных покровов), в ходе опроса выясняет сопутствующие симптомы (боль, тошнота, рвота). Для получения общей информации врач назначает общий клинический
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.

Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.

В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно - от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже - головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
Цитокиновый шторм при COVID-19 - реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Для проведения исследования в медицинских офисах необходимо предъявить СНИЛС и документ удостоверяющий личность. Запись на исследование В случае получения положительного или сомнительного результата на COVID-19 и при необходимости проведения подтверждающего тестирования обра.
Читайте также:

