Энтеровирус у детей русмедсервер
Обновлено: 26.04.2024
Установлена доля острых респираторных вирусных инфекций с гастроинтестинальным синдромом в структуре заболеваемости у детей в возрасте от 6 мес. Доказана лечебная эффективность и безопасность включения анаферона детского в комплексную терапию острых респираторных вирусных инфекций с сопутствующим поражением желудочно-кишечного тракта и более быстрая ликвидация всех симптомов с улучшением показателей иммунного статуса.
Ключевые слова: сочетанное поражение, респираторный тракт, желудочно-кишечный тракт, индуктор интерферона, иммунный статус
В дальнейшем появление современных методов лабораторной диагностики, а также вспышки новых, ранее неизвестных заболеваний (SARS, птичий грипп, Norwalk), расширили круг вирусных инфекций, в клиническом течении которых возможно острое сочетанное поражение РТ и ЖКТ [6,11,12]. Причиной симптомокомплекса может быть как моноинфекция, когда возбудитель репродуцируется в эпителиальных клетках и РТ, и ЖКТ, так и микст-инфекция с различной локализацией места репродукции возбудителей [2,8].
Значимость данной проблемы для детей объясняется также необходимостью совершенствования методов лечения. Учитывая полиэтиологичность изучаемой патологии и преимущественно ранний возраст пациентов, одним из наиболее перспективных путей является использование в терапии препаратов ИФН, которые, в отличие от химиопрепаратов, имеют значительно меньше противопоказаний и более широкий спектр показаний к применению [3]. К ним относится и анаферон детский (АД), созданный на основе сверхмалых доз антител к ИФН-γ в гомеопатических разведениях С12, С30 и С50, успешно применяемый при лечении гриппа и респираторно-синцитиально-вирусной инфекции [9].
Методика исследования
С целью установления удельного веса ОРВИ с гастроинтестинальным синдромом в структуре острых респираторных заболеваний (ОРЗ) проведен анализ 15 785 историй болезней детей, находившихся в инфекционно-боксовых отделениях Детской инфекционной больницы № 5 им. Н.Ф.Филатова (Санкт-Петербург) с симптомами ОРЗ в период с 2003 по 2006 г.
Лечебная эффективность АД изучена в двойном слепом плацебоконтролируемом, рандомизированном клиническом исследовании у 150 детей в возрасте от 6 мес, госпитализированных с симптомами острого сочетанного поражения РТ и ЖКТ. Из них 100 детей получили препарат, 50 - плацебо.
АД и плацебо назначали по лечебной схеме согласно инструкции в течение 7-14 сут в зависимости от клинической выраженности заболевания [7]. Кроме того, по показаниям дети получали патогенетически обусловленную базисную терапию.
В обеих группах преобладали дети первых 3 лет жизни (в 83 и 82% случаев). Мальчиков было больше, чем девочек (55 и 45% соответственно). У большинства пациентов заболевание протекало на неблагополучном преморбидном фоне, представленном, в основном, проявлениями дермато- или респираторного аллергоза, хроническими заболеваниями уха, горла, носа и других органов, частыми ОРЗ в анамнезе и т.п. В целом сравниваемые группы были репрезентативными по основным данным.
С целью установления этиологии заболевания, помимо рутинного бактериологического, мы проводили комплексное вирусологическое исследование в лабораториях ГУ НИИ гриппа РАМН. Вирусные антигены и их нуклеиновые кислоты в материалах из носоглотки определяли методами иммунофлюоресценции, ПЦР, ИФА и реакцией непрямой гемагглютинации; в фекалиях - методами ИФА и просвечивающей электронной микроскопии. Завершающим этапом диагностики было выявление нарастания титров специфических противовирусных антител в серологических реакциях парных сывороток методами реакций торможения и непрямой гемагглютинации, реакции связывания комплемента и ИФА.
У части пациентов в динамике наблюдения оценивали иммунологические показатели: содержание общего IgE в сыворотке крови, секреторного IgA в носовых смывах, сывороточного, спонтанного и индуцированного in vitro ИФН-α и ИФН-γ, а также маркеров иммунокомпетентных клеток CD3, CD4, CD8, CD20 и CD16 [1,5].
Результаты исследования
По данным стационара, за 4 года сочетанное поражение РТ и ЖКТ официально регистрировалось у каждого 4-5-го ребенка, находящегося на стационарном лечении с симптомами ОРЗ (в 2003 г. - в 22%, 2004 г. - в 16.6%, 2005 г. - в 19.3%, 2006 г. - в 26.2% случаев).
В отличие от данных стационара, где причина дисфункции ЖКТ осталась не расшифрованной в 69.1% случаев, включение в спектр исследования пациентов вирусологических методов резко изменило представления об этиологической структуре заболевания. У большинства наблюдаемых детей доминировала вирусная инфекция: по данным исследования материалов из носа - в 7488% случаев, фекалий - в 45.5-50.0%, по результатам серологических исследований - в 49-40%. В целом причина заболевания осталась неизвестной только в 9% случаев и в половине случаев она была представлена микст-вариантом с преобладанием вирусных ассоциаций.
Наиболее часто (у каждого 3-4-го пациента) регистрировались адено-, рота- и коронавирусная инфекции в виде моно- или микст-вариантов. Несколько реже регистрировалась респираторно-синцитиальная (в 21.5% случаев, в основном в виде микст), гриппозная (в 15.3% случаев), а также норо- и энтеровирусная инфекции.
Из бактериальных возбудителей в 12% случаев выявлена условно-патогенная флора, в том числе золотистый стафилококк, протей, клебсиелла и грибы рода Candida.
Таблица 1. Лечебная эффективность АД у детей с острым сочетанным поражением РТ и ЖКТ (M±m)
| Клинические симптомы | Продолжительность симптомов, дни | |
| АД (n=100) | плацебо (n=50) | |
| Лихорадочная реакция | 2.10±0.06* | 3.37±0.19 |
| Интоксикация | 2.68±0.08* | 4.63±0.19 |
| Катаральные явления в носоглотке | 4.33±0.10* | 6.79±0.23 |
| Дисфункция ЖКТ | 3.29±0.12* | 4.65±0.26 |
| Острый период заболевания | 4.68±0.08* | 6.78±0.22 |
Заболевание у всех детей имело среднетяжелую форму течения с острым началом и повышением температуры тела выше 37.5°С (в половине случаев выше 38.6°С). Выраженность симптомов зависела от этиологии. Так, катаральные явления в носоглотке были наиболее значимыми при аденовирусной инфекции, при коронавирусной в трети случаев в процесс вовлекались бронхи и легкие. Максимальная выраженность симптомов поражения ЖКТ наблюдалась при рота- и норовирусной инфекциях. Они были основной причиной развития эксикоза у детей.
Рис. Продолжительность обнаружения антигенов в носовых ходах (а) и частота внутрибольничных инфекций (б) на фоне АД (светлые столбики) или плацебо (темные столбики) при остром сочетанном поражении РТ и ЖКТ у детей.
Таблица 2. Динамика уровня ИФН разных типов у детей с острым сочетанным поражением РТ и ЖКТ на фоне АД и плацебо (M±m)
| Показатель | Время исследования | Уровень ИФН, пг/мл | |
| АД (n=70) | плацебо (n=26) | ||
| Сывороточный ИФН-α | При поступлении На 2-3-и сутки При выписке | 44.8±2.9 64.5±2.4* + 48.0±2.0* | 40.8±4.5 40.0±4.0 34.8±3.8 |
| Сывороточный ИФН-γ | При поступлении На 2-3-и сутки При выписке | 59.2±2.9 77.2±4.2* + 58.7±3.4* | 54.4±5.1 55.0±4.0 42.5±4.0 |
| Спонтанная продукция ИФН-α | При поступлении На 2-3-и сутки При выписке | 75.5±3.9 92.0±3.9* + 66.2±2.8 | 73.3±5.6 77.7±5.8 64.0±5.1 |
| Спонтанная продукция ИФН-γ | При поступлении На 2-3-и сутки При выписке | 45.5±2.4 63.1±2.6* + 50.0±2.9 | 43.3±4.0 47.5±4.5 43.8±4.0 |
| Индуцированная продукция ИФН-α | При поступлении На 2-3-и сутки При выписке | 115.0±4.8 159.3±8.9* + 139.0±6.3* + | 127.9±0.7 126.5±8.8 104.4±5.9 |
| Индуцированная продукция ИФН-γ | При поступлении На 2-3-и сутки При выписке | 91.5±5.4 123.5±7.4* + 101.6±4.5* | 89.8±5.6 91.3±5.6 75.4±3.0 |
Включение АД в комплексную терапию способствовало достоверному увеличению уровня секреторного IgA - фактора местной защиты в носовых смывах детей, в отличие от пациентов контрольной группы (в 72.6 и 32.9% случаев соответственно). Вероятно, активизация местного иммунитета способствовала сокращению периода выделения вирусных антигенов, обнаруживаемых методом иммунофлюоресценции в носовых ходах больных и, в конечном счете, уменьшению частоты развития внутрибольничных инфекций (рисунок).
Заболевания сопровождались изменением содержания большинства Т-лимфоцитов, в частности, снижением уже при первом обследовании числа CD3, CD4 и CD8. На 2-3-и сутки у пациентов, принимавших АД, достоверно увеличивалось относительное содержание CD3 (в основном за счет субпопуляции CD4 с 34.6+1.6 до 40.1+1.3%) и CD16 (с 14.3+0.9 до 17.0+1.1%), которые уменьшались или оставались на прежнем уровне в группе плацебо (CD4 - с 31.0+1.1 до 26.3+1.3%; CD16 - с 16.8+1.4 до 14.6+1.4%), что явилось показателем уменьшения числа клеток, принимающих непосредственное участие в формировании гуморального иммунитета.
На фоне приема АД наблюдалось достоверное увеличение индуцированной и спонтанной продукции ИФН-α и ИФН-γ, в отличие от детей контрольной группы, как и общего содержания данных цитокинов в сыворотке крови (табл. 2). Кроме того, несмотря на дальнейшее снижение уровня ИФН к моменту выздоровления, у детей, получавших препарат, он сохранялся на достоверно более высоком уровне.
Применение АД не вызывало каких-либо нежелательных явлений, в том числе аллергических реакций, что подтверждалось отсутствием повышения в сыворотке крови уровня общего IgE, а в ряде случаев - даже его снижением, в отличие от детей контрольной группы.
Таким образом, сочетанное поражение РТ и ЖКТ регистрируется у каждого 4-5-го пациента, госпитализированного по поводу ОРЗ, преимущественно у детей первых 3 лет жизни. В этиологии симптомокомплекса лидирует вирусная инфекция (адено-, рота- и коронавирусная в виде как моно-, так и микст-вариантов). Терапия должна быть комплексной, зависящей от ведущего синдрома и может включать индуктор ИФН - АД.
Ключевые слова: энтеровирусная инфекция, энтеровирусы, вирусоносительство, бессимптомные формы, полиомиелитоподобные формы, серозный менингит, энерготропная терапия, L-карнитин, Элькар ®
Keywords: enterovirus infection, enteroviruses, carriage of viruses, asymptomatic forms, poliomyelitis-like forms, serous meningitis, energotropic therapy, L-carnitine, Elkar ®
Введение
Актуальность энтеровирусной инфекции (ЭВИ) связана с ее клиническим полиморфизмом, повсеместной распространенностью, широтой и массовостью поражения энтеровирусами (ЭВ) населения, склонностью к вспышечному характеру заболевания.
Особенностью ЭВИ является поражение центральной нервной системы (ЦНС) с развитием полиомиелитоподобных форм. Установлено, что от 18 до 31% случаев поражения ЦНС у детей раннего возраста связано с внутриутробным инфицированием ЭВ [1]. Способность ЭВ к персистенции с формированием аутоиммунного процесса может приводить к гибели плода, самопроизвольным выкидышам и заболеваниям новорожденных.
Для ЭВИ характерна высокая генетическая изменчивость с образованием новых высокопатогенных штаммов и отсутствием стойкого иммунитета. Не менее важным фактором считается способность ЭВ запускать аутоиммунные механизмы с поражением паренхиматозных органов, что зачастую приводит к хронизации процесса [2, 3].
Отсутствие этиотропной терапии ЭВИ и вакцинопрофилактики этой инфекции побуждает к поискам методов патогенетической терапии и ее обоснованию.
Эпидемиология
Энтеровирусы являются одними из самых распространенных патогенов человека. Во всем мире они ежегодно вызывают почти миллиард инфекций у людей [1]. В то же время продолжают появляться все новые серотипы ЭВ, некоторые из которых, как полагают ученые, получены людьми от других приматов [4]. Вследствие высокой генетической изменчивости ЭВ в последние годы обнаружены их новые высокопатогенные штаммы (А71 и D68) [4, 5], вызываемая ими инфекция протекает с респираторными и неврологическими симптомами и характеризуется тенденцией к вспышкам и высокой летальности [1, 4, 6].
По данным литературы, заболеваемость ЭВ типа A71 связана со вспышками hand, foot and mouth disease и редкими поражениями ЦНС в виде энцефалита с поражением ствола мозга. Данные вспышки регистрировались главным образом в Азиатско-Тихоокеанском регионе. В странах Азии также наблюдалась значительная распространенность ЭВ, а именно Коксаки А16 [7]. Выявление ЭВ серотипа D68 связано с развитием респираторных проявлений и дебютом острых вялых параличей в Северной Америке, Европе и Азии в последние 5 лет [8, 9]. В последние годы тяжелые формы заболеваний, вызванных ЭВ типов A71 и D68, регистрировались и в ряде европейских стран [10].
На рисунке представлены данные о заболеваемости детей ЭВИ в целом и заболеваемости серозным менингитом как одной из форм ЭВИ у детей в РФ. Согласно этим данным рост заболеваемости детей ЭВИ не имеет тенденции к снижению. Наоборот, за последние годы, а именно с 2015 по 2019 г., заболеваемость ЭВИ увеличилась почти в 2 раза. Заболеваемость серозным менингитом энтеровирусной этиологии также остается на стабильно высоком уровне.
По эпидемиологическим данным, ЭВИ имеет летне-осеннюю сезонность, хотя спорадические случаи в отдельных регионах России встречаются круглогодично, а максимальная заболеваемость данной инфекцией чаще регистрируется в августе-сентябре [2].
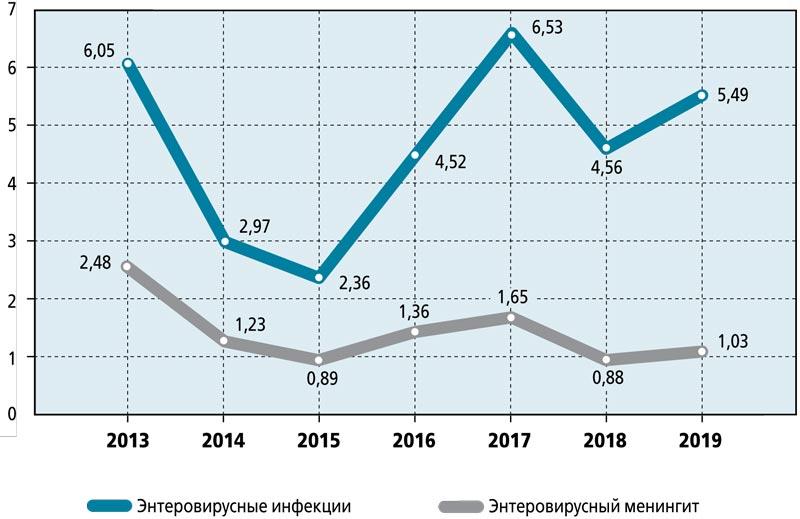
Показатели заболеваемости энтеровирусной (неполио) инфекцией за 2013-2019 гг. по РФ (на 100 тыс. населения)
Этиологическая характеристика энтеровирусов
ЭВ представляют собой род вирусов из семейства пикорнавирусов (Picornaviridae), порядок Picornavirales.
Согласно современной таксономии, основанной на геномных и биологических свойствах вирусов, ЭВ делятся на 15 видов, из которых ЭВ видов А-D и риновирусы видов A-C заражают человека [3, 5]. Это одна из самых многочисленных групп вирусов, включающая полиовирус, неполиомиелитные энтеровирусы, вирус гепатита А и риновирусы A, B, C.
Семейство характеризуется икосаэдрической симметрией капсида и одноцепочечной + РНК как носителя наследственной информации [1, 5]. Название ЭВ связано с их репродукцией в желудочно-кишечном тракте, однако энтерит они вызывают редко.
Клиническая картина
В классификации ЭВИ выделяют типичные и атипичные формы. Клиническая классификация представлена в таблице.
Клиническая классификация форм энтеровирусной инфекции
Клиническая картина ЭВИ характеризуется полиморфизмом симптомов – от 3- и 5-дневной лихорадки, респираторных поражений дыхательной системы, экзантемных форм до более грозных проявлений, паралитических полиомиелитоподобных форм. Инкубационный период длится от 2 до 35 дней, в среднем 7-10 дней.
ЭВИ может протекать в виде поражения дыхательной системы – герпангины, ринита, фарингита, бронхита, бронхиолита, пневмонии, вплоть до отека легких. Эти клинические формы составляют до 30% всех случаев ЭВИ у детей [4]. Экзантемные формы, варианты с формированием серозного менингита и паралитические полиомиелитоподобные формы ЭВИ встречаются значительно реже.
Тем не менее дети младше 5 лет подвержены тяжелым формам с развитием неврологических осложнений, таких как асептический мозжечковый менингит, мозжечковый энцефалит, острый вялый паралич. Развитие данных неврологических и респираторных форм чаще вызвано ЭВ типа A71 и D68.
Одна из форм ЭВИ – серозно-вирусный менингит. В большинстве случаев асептический серозный менингит протекает классически и характеризуется острым началом, выраженной головной болью, рвотой и симптомами интоксикации. Менингеальный синдром носит непостоянный характер и отличается диссоциацией менингеальных симптомов.
У новорожденных и детей грудного возраста асептический серозный менингит развивается как составляющая тяжелого системного поражения, включающего некроз печени, миокардит, некротизирующий энтероколит, внутрисосудистую коагуляцию. Менингеальные симптомы могут быть стертыми. Летальный исход у детей этого возраста является не следствием поражения ЦНС, а результатом острой печеночной недостаточности (вирусы ЕСНО) или миокардита (вирусы Коксаки).
После воспалительных форм ЦНС формируются резидуальные явления. Данные изменения наблюдаются в подростковом периоде и характеризуются проявлением таких форм, как цереброастенический синдром, неврозоподобные расстройства, гипертензионный синдром.
В отечественной литературе практически отсутствуют сведения о редких проявлениях ЭВИ, поражении ЭВ сердечно-сосудистой системы, желчного пузыря и почек.
В 50% случаев выявлена взаимосвязь с тропностью ЭВ к кардиомиоцитам и развитием дилатационной кардиомиопатии у детей [8]. Данная инфекция способствуют развитию кардиомиопатии двумя различными способами. При первом типе поражения ЭВ могут непосредственно инфицировать и индуцировать гибель клеток кардиомиоцитов. Во втором же случае ЭВ вызывают аутоиммунный ответ, при котором собственная иммунная система хозяина разрушает кардиомиоциты (стадия апоптоза) и приводит к формированию кардиомиопатии.
Изучая данные литературы, мы также обнаружили связь ЭВ Коксаки B4 с развитием сахарного диабета I типа. Вирус Коксаки В4 выступает триггером в развитии патологического процесса в поджелудочной железе [4, 8], вызывая апоптоз ^-клеток и гипогликемию в экспериментальных исследованиях. Таким образом, подтверждается тот факт, что ЭВ могут вызывать поражение поджелудочной железы с последующим развитием гипо- или гипергликемии.
Вопросы диагностики и терапии
Лабораторная диагностика ЭВИ осложняется большим количеством серотипов возбудителей, поэтому наряду с классическими вирусологическими методами в диагностике используют молекулярно-биологические методы, позволяющие секвенировать геном возбудителя и определить филогенетические связи между различными штаммами ЭВ [2]. Тип ЭВ может быть определен с использованием молекулярного типирования (генотипирования), которое основано на определении нуклеотидной последовательности области генома, кодирующей капсидный белок VP1. Полипептид VP1 содержит аминокислотные последовательности, определяющие серотип вируса, и является главным рецепторным локусом вириона. Определение типа ЭВ проводят путем секвенирования фрагментов области генома, кодирующей белки капсида VP3 и VP1. Молекулярное типирование ЭВ с использованием амплификации и секвенирования нуклеотидных последовательностей региона VP1 является прямым методом идентификации, обладает высокими показателями специфичности [11].
Диагноз ЭВИ и ее форм базируется в основном на клинической симптоматике и эпидемиологических данных.
Патогенетическая и симптоматическая терапия ЭВИ проводится с учетом клинической формы и основана на восстановлении метаболизма и энергетического потенциала поврежденных клеток. На этом фоне при развитии неврологической симптоматики в периоде реконвалесценции, особенно после серозно-вирусного менингита, может быть рекомендована метаболическая терапия [12], коррекция вегетативных расстройств, ассоциированных с синдромом вегетативной дистонии.
В основе патогенеза синдрома вегетативной дистонии лежит дезинтеграция высших вегетативных центров, нарушение равновесия между симпатическим и парасимпатическими отделами, расстройство взаимодействия различных органов и систем организма, метаболических процессов, что отражается на развитии адаптационно-компенсаторных реакций, формировании энергетического обмена [13].
В многочисленных исследованиях было показано, что нарушения энергетического обмена выявлены у детей с перинатальной патологией, урологическими и нефрологическими заболеваниями, острыми респираторными инфекциями [12, 14-17]. При всех отмеченных патологических состояниях целесообразно применение энерготропных препаратов.
В современной литературе имеются данные об использовании препаратов L-карнитина у детей и подростков при вегетативных расстройствах [13] и при всех указанных выше патологических состояниях и заболеваниях.
Карнитин улучшает белковый и жировой обмен, повышает секрецию и ферментативную активность желудочного и кишечного соков, способствует усвоению пищи, снижает избыточную массу тела. Участвует в транспорте ксенобиотиков и органических кислот из клетки, усиливает процесс детоксикации, позволяя устранить последствия интоксикации организма.
Элькар ® улучшает обмен веществ, непосредственно влияет на обеспечение клеток организма энергией, тем самым способствуя нормализации клеточного энергообмена, коррекции метаболических нарушений.
Важным направлением реабилитации детей после перенесенных вирусных инфекций является назначение препаратов на основе L-карнитина в связи с уникальностью его воздействия на клеточный метаболизм [18, 19]. Необходимость включения Элькара в патогенетическую терапию при инфекционных заболеваниях у детей отмечена в исследовании Т.А. Руженцовой [17]: вирусные агенты, в том числе и ЭВ [8], способны не только длительно персистировать в организме, находясь в латентном состоянии, и активизироваться на фоне ослабления иммунитета при присоединении интеркуррентной инфекции, но и вызывать поражение миокарда, что зачастую бывает сложно связать с первоначальным этиологическим фактором [17].
В работах О.В. Гончаровой показано, что включение в реабилитацию детей с острыми респираторными инфекциями препарата Элькар ® в возрастных дозах курсами длительностью 1-1,5 мес предупреждает развитие повторных эпизодов острых респираторных инфекций у детей и сокращает длительность их течения, восстанавливая активность иммунных клеток [14]. Кроме того, в литературе представлены данные об эффективности применения Элькара в дозе 30-50 мг/кг/сут в 2-3 приема курсами 1-1,5 мес при гипоксических состояниях у детей с перинатальной патологией [12]. Такая коррекция патологических процессов возможна и в периоде реконвалесценции серозных менингитов. Курсы необходимо повторять 2 раза в год в течение 3 лет.
Элькар ® незаменим для восстановления детей после болезни. Он улучшает энергообеспечение органов и тканей, повышает аппетит и усвоение белков, помогает организму работать на полную мощность, являясь естественным эндогенным метаболитом живого организма, принимая участие во всех видах обмена веществ, в регуляции энергетических и пластических процессов.
Элькар ® эффективно восполняет потребность организма в L-карнитине, когда организму необходима энергетическая поддержка.
Заключение
Значительный полиморфизм клинических проявлений ЭВИ с отсутствием четкой зависимости от серологического типа возбудителя, большая частота бессимптомных форм, длительное вирусоносительство, отсутствие специфических методов профилактики делают ЭВИ неуправляемой болезнью. Глубокое знание клинической симптоматики, своевременность постановки диагноза, а также принятые меры профилактики способствуют снижению частоты осложненных и тяжелых форм ЭВИ.
Энтеровирусы ассоциируются со многими заболеваниями, этиология которых ранее не связывалась с инфекционными факторами, – это кардиомиопатии, нефриты, сахарный диабет, васкулиты, бесплодие.
Таким образом, хотя большинство энтеровирусных инфекций и являются бессимптомными (90% случаев), эти энтеровирусы ответственны за различные инфекционные синдромы. Прогноз их развития зависит от инфекционной дозы, органа-мишени, возраста, пола, иммунного статуса пациента, проводимой патогенетической терапии и реабилитации.
Резюме
Актуальность Эпштейна - Барр вирусной инфекции объясняется широкой циркуляцией вируса Эпштейна - Барр среди детского и взрослого населения, его тропностью к иммунокомпетентным клеткам с пожизненной персистенцией после первичного инфицирования и полиморфизмом клинических проявлений от субклинических форм, инфекционного мононуклеоза до формирования онкологических, аутоиммунных гематологических заболеваний. Персистенция Эпштейна -Барр вируса приводит к подавлению клеточного звена иммунитета, снижению продукции интерферонов и факторов неспецифической защиты, что способствует реактивации персистирующей инфекции, чаще всего без мононуклеозоподобного синдрома, и появлению атипичных мононуклеаров в крови с формированием лимфопролиферативного, интоксикационного, астеновегетативного синдромов, длительного субфебрилитета, что диктует необходимость применения иммунокоррегирующей терапии. В статье приведен клинический случай, в котором изложены описание и анализ течения хронической Эпштейна - Барр вирусной инфекции у ребенка дошкольного возраста (5 лет 8 мес.) с отягощенным преморбидным фоном. Эпизоды реактивации хронической персистирующей инфекции протекали под маской острой респираторной инфекции с лимфопролиферативным синдромом, гнойного тонзиллита, гнойного аденоидита. Терапия, включавшая антибиотики, препараты с противовирусной активностью коротким курсом, бактериальные лизаты, физиотерапию, имела временный и непродолжительный эффект. В силу отсутствия полного мононуклеозоподобного синдрома в клинике и атипичных мононуклеаров в гемограмме обследование на Эпштейна - Барр вирусную инфекцию не проводилось до пятилетнего возраста, в связи с чем она не была верифицирована, и, соответственно, ребенок не получал адекватной иммунотропной терапии. Только в 5 лет 8 мес. при очередном эпизоде активации хронической Эпштейна - Барр вирусной инфекции в состав комплексной терапии был включен меглюмина акридонацетат, на фоне которого была достигнута хорошая клинико-лабораторная динамика. Описанный клинический случай демонстрирует эффективность включения в состав комплексного лечения Эпштейна - Барр вирусной инфекции меглюмина акридонацетата, обладающего противовирусным, иммуномодулирующим и противовоспалительным действиями, что позволило получить достаточно быструю положительную клиническую динамику купирования интоксикационно-лихорадочного и лимфопролиферативного синдромов в острый период, а в дальнейшем - и астеновегетативного синдрома и достигнуть перехода активной хронической Эпштейна - Барр вирусной инфекции в латентную форму.
Ключевые слова: острая респираторная инфекция, гнойный тонзиллит, гнойный аденоидит, лимфопролиферативный синдром, меглюмина акридонацетат, иммунотропная терапия.
Chronic Epstein-Barr viral infection in children: a clinical case
Svetlana P. Kokoreva, Veronika B. Kotlova®, Oleg A. Razuvaev
Voronezh State Medical University named after N.N. Burdenko; 10, Studencheskaya St., Voronezh, 394036, Russia
Abstract
The urgency of Epstein-Barr virus infection is explained by wide circulation of Epstein-Barr virus among children and adults, its tropism to immunocompetent cells with lifelong persistence after primary infection and polymorphism of clinical manifestations from subclinical forms, infectious mononucleosis to formation of oncological, autoimmune hematological diseases. Persistence of Epstein - Barr virus leads to suppression of cellular immunity, decreased production of interferons and nonspecific protection factors, which contributes to reactivation of persistent infection, most often without mononucleosis-like syndrome, and the appearance of atypical mononuclears in blood with the formation of lymphoproliferative, intoxication, astheno-vegetative syndrome, long-term subfebrile condition, which dictates the need for immunocorrective therapy. This article presents a clinical case describing and analyzing the course of a chronic Epstein-Barr virus infection in a preschool child (5 years 8 months) with a pre-morbid background. Episodes of reactivation of chronic persistent infection occurred under the mask of acute respiratory infection with lymphoproliferative syndrome, purulent tonsillitis, purulent adenoiditis. Therapy, including antibiotics, short-course antiviral agents, bacterial lysates, and physiotherapy, had a temporary and short-lived effect. meglumine acridonacetate. The described clinical case demonstrates the effectiveness of the inclusion of meglumine acridonacetate, which has antiviral, immunomodulatory and anti-inflammatory effects, in the complex treatment of Epstein-Barr virus infection, This allowed to obtain fairly rapid positive clinical dynamics of relieving intoxication and febrile and lymphoproliferative syndromes in the acute period, and subsequently - astheno-vegetative syndrome and achieve the transition of active chronic Epstein - Barr virus infection into a latent form.
Keywords: acute respiratory infection, purulent tonsillitis, purulent adenoiditis, lymphoproliferative syndrome, meglumine acridonacetate, immunotropic therapy.
Введение
Сегодня Эпштейна - Барр вирусная инфекция (ЭБВИ) представляет собой междисциплинарную проблему и активно изучается не только инфекционистами, но и врачами других специальностей: педиатрами, оториноларингологами, ревматологами, гематологами, онкологами, неврологами, иммунологами. Это объясняется тем, что вирус Эпштейна - Барр (ВЭБ) является одним из наиболее распространенных возбудителей, выявляемых как в детском возрасте, так и среди взрослого населения. По данным различных исследователей, инфицированность ВЭБ составляет 17,7% в периоде новорожденности и возрастает до 90% и выше у лиц старших возрастных групп 1. Являясь оппортунистической инфекцией, она в большинстве случаев протекает бессимптомно. Особенностью манифестных форм ЭБВИ является полиморфизм клинических симптомов, начиная от инфекционного мононуклеоза до фульминантных тяжелейших форм, аутоиммунных и онкологических заболеваний, реализующихся спустя годы после диагностированной ЭБВИ. Доказано, что манифестация клинических проявлений развивается при первичном инфицировании и реактивации персистирующей инфекции 5.
В случае адекватного иммунологического ответа первичное инфицирование приводит к формированию латентной формы инфекции - персистирующей неактивной ЭВБИ. Приравниваясь к здоровому носительству, она является естественным завершением иммунологических изменений. При снижении иммунитета происходит реактивация инфекции с манифестными проявлениями -активация персистирующей инфекции. При тяжелом течении могут формироваться органные поражения: менингоэнцефалит, миокардит, гепатит, гломерулонефрит и другие с возможным летальным исходом 7.
Но чаще в клинической практике встречаются варианты повторной реактивации ЭБВИ с неспецифической симптоматикой, когда при отсутствии остро развившегося полного мононуклеозоподобного синдрома и появления атипичных мононуклеаров в периферической крови, характерных для инфекционного мононуклеоза, возникают утомляемость, слабость, артралгии, головная боль, снижение памяти и внимания, депрессия, субфебрилитет. При этом принято говорить о хронической инфекции, если симптоматика сохраняется в течение полугода. Дети с хронической ЭБВИ имеют, как правило, отягощенный преморбидный фон, страдают хроническим тонзиллитом, хроническим аденоидитом; у них формируются различные варианты лимфопролиферативного синдрома, умеренно выраженный интоксикационный синдром, астенизация, может быть субфебрилитет; у этой категории больных отмечаются частые рекуррентные заболевания, что объясняется иммуносупрессивным воздействием ВЭБ 13.
Изучение форм ЭБВИ стало быстро развиваться благодаря возможностям современной лабораторной диагностики, которая позволяет оценить время инфицирования и активность инфекционного процесса [15, 16]. Для острой первичной инфекции типично появление ДНК вируса в крови и иммуноглобулинов М к капсидному антигену (аVCAJgM) и (или) иммуноглобулинов к раннему ЕА-антигену (аЕАIgG), которые циркулируют с третьей недели инфицирования, а также низкоавидных иммуноглобулинов к капсидному антигену (аVCAIgG). Со временем низкоавидные аVCAIgG трансформируются в высокоавидные, сохраняясь пожизненно. Начиная со второго месяца с момента заражения появляются антитела к ядерному антигену (аEBNAIgG). У части пациентов они сохраняются всю жизнь, у части -элиминируются. Положительный результат исследования полимеразной цепной реакции (ПЦР) крови не позволяет судить о форме инфекции, так как может регистрироваться как при первичном инфицировании, так и при реактивации персистирующей инфекции. На фоне высокоавидных аVCAIgG и (или) аEBNAIgG при реактивации персистирующей инфекции появляются капсидные антитела класса М и (или) ранние антитела. Давность инфицирования вне обострения инфекционного процесса подтверждается обнаружением высокоавидных аVCAIgG и аEBNAIgG. Положительные результаты ПЦР слюны могут быть у 15-25% здоровых серопозитивных людей. Это происходит в силу пожизненной персистенции вируса в В-лимфоцитах, которые, находясь в лимфоидной ткани миндалин при латентной инфекции или ее активации, дают положительный результат исследования [17].
Иммунокорригирующая терапия Эпштейна - Барр вирусной инфекции
На сегодняшний день общепринятых принципов этиотропного лечения ЭБВИ не разработано, так как препараты с противовирусной активностью не позволяют элиминировать возбудитель из организма, и основой лечения является симптоматическая и патогенетическая терапия. Однако длительная персистенция ВЭБ, приводящая к угнетению клеточного иммунитета, факторов неспецифической защиты, интерферон-продуцирующей функции лейкоцитов, свидетельствует о необходимости использования иммунокорригирующих препаратов [18, 23-26].
В педиатрической практике хорошо зарекомендовали себя индукторы эндогенного интерферона, в частности меглюмина акридонацетат (Циклоферон®), которые имеют ряд преимуществ по сравнению с экзогенными интерферонами. При их назначении не вырабатываются аутоантитела на собственный интерферон, время выработки стимулированных эндогенных интерферонов контролируется макроорганизмом, что не приводит к его передозировке. Кроме того, индукторы эндогенного интерферона имеют высокую биодоступность 30. Циклоферон® является низкомолекулярным индуктором интерферона и, соответственно, оказывает противовирусное, иммуномодулирующее, противовоспалительное действия, стимулируя синтез а- и у-интерферона, что способствует усилению Т-клеточного иммунитета - нормализации субпопуляций СD3-лимфоцитов, СD4-лимфо-цитов, NK-клеток и иммунорегуляторного индекса. Прямое действие меглюмина акридонацетата реализуется через нарушение репликации вируса, блокирование вирусной ДНК или РНК, увеличение дефектных вирусных частиц и снижение вирус-индуцированного синтеза белка [32, 33]. Его клиническая эффективность доказана у детей при острой респираторной вирусной инфекции (ОРВИ) и гриппе, так как на ранней стадии инфицирования он подавляет репликацию вируса, стимулирует и поддерживает уровень всех видов интерферона. Из всех индукторов интерферона Циклоферон является самым быстрым, вызывая продукцию интерферона через 2-72 ч после введения, реализуя таким образом противовирусный и иммуномодулирующий эффекты уже через 2-3 ч после приема 35. Наибольшую эффективность у детей препарат имеет при низком интерфероновом статусе 38. Доказано прямое противовирусное действие Циклоферона с подавлением размножения вируса на стадии репликации и вирусного потомства, его способность индуцировать синтез эндогенного интерферона в отношении герпетических вирусов, и показана его клиническая эффективность у детей при различных герпесвирусных инфекциях, в том числе и ЭБВИ 39. В качестве примера успешного использования иммуно-тропной терапии при герпесвирусной инфекции приводим клинической случай течения и исхода хронической ЭБВИ у ребенка дошкольного возраста.
Anamnesis vitae: ребенок от третьей беременности (в семье есть двое детей 8 и 10 лет), протекавшей с угрозой прерывания (терапия дюфастоном) на фоне хронической фетоплацентарной недостаточности, третьих срочных родов путем кесарева сечения. Вес при рождении -3260 г, оценка по Апгар - 7-8 баллов. По поводу конъюгационной гипербилирубинемии была переведена на второй этап выхаживания. С рождения находилась на искусственном вскармливании в связи с гипогалактией у матери. До года наблюдалась неврологом по поводу перинатального поражения нервной системы, профилактические прививки с 12 мес. Из перенесенных заболеваний мама отмечала нетяжелые ОРИ в 1,5 года и острую кишечную инфекцию в 2 года 4 мес.
Предварительный диагноз - острая респираторновирусная инфекция, осложненная аденоидитом. Синусит (?).
Динамика и исходы. В гемограмме лейкоцитоза нет -9,5 х 10 9 /л, абсолютный лимфомоноцитоз (п4%, с28%, л56%, м12%), СОЭ - 18 мм/час. Биохимические тесты без патологических изменений, СРБ - 3 мг (норма - 0-10). При рентгенологическом исследовании придаточных пазух носа данных по синуситу не выявлено. Получен отрицательный результат ПЦР-исследования мазков из носоглотки (респираторный скрин). Лор-врачом диагностирован гнойный аденоидит. По данным ультразвукового исследования органов брюшной полости выявлялись умеренная гепатомегалия, мезентериальная лимфаденопатия.
Терапия в отделении включала антибиотики (цефтриаксон парентерально), Виферон-1 per rectum 2 раза в сутки, симптоматические средства, физиолечение. На фоне проводимого лечения в течение трех суток состояние ребенка оставалось без убедительной клинической динамики: продолжала лихорадить, сохранялись интоксикационный и лимфопролиферативный синдромы. На четвертый день пребывания в стационаре результаты лабораторного обследования: ПЦР+ крови на ВЭБ, аVCAJgM+ и аVCAIgG+ авидность 100%, аEAIgG–, аEBNAIgG+, что позволило диагностировать реактивацию хронической ЭБВИ. К лечению добавлен Циклоферон в таблетках по схеме на 1, 2, 4, 6, 8, 11, 14, 17, 20, 23-е сутки. На третий день у девочки нормализовалась температура, восстановился аппетит, улучшилось самочувствие. Стал менее выраженным лимфопролиферативный синдром: носовое дыхание более свободное, уменьшился насморк. На 10-й день лечения ребенок жалоб не предъявлял. При объективном осмотре меньше выражены гипертрофия небных миндалин 1-й степени, шейная лимфаденопатия (размеры лимфоузлов уменьшились до 0,5 см), гепатомегалия 1,5 см. Выписана с клиническим улучшением с рекомендацией продолжить прием Циклоферона по схеме.
Клинический диагноз - хроническая Эпштейна - Барр вирусная инфекция, реактивация: лимфопролиферативный синдром, обострение хронического аденоидита, астеновегетативный синдром.
При объективном осмотре сохранялась умеренная гипертрофия небных миндалин, пальпировались мелкие, 0,3-0,5 см, безболезненные подчелюстные, передне-и заднешейные лимфоузлы, гепатомегалия отсутствовала, клинических проявлений астеновегетативного синдрома не отмечалось. Гемограмма соответствовала возрастной норме. В лабораторных тестах отсутствовали маркеры активной ЭБВИ: ПЦР крови - ДНК ВЭБ не обнаружено, аVCAJgM отрицательные, аEAIgG отрицательные, обнаружены аVCAIgG с авидностью 100% и аEBNAIgG.
Рисунок. Этапы формирования у пациентки хронической Эпштейна - Барр вирусной инфекции
Figure. Stages of chronic Epstein - Barr virus infection development in a patient
Заключение
Описанный клинический пример демонстрирует течение хронической ЭБВИ у больной в возрасте 5 лет 8 мес. с развитием лимфопролиферативного и астено-вегетативного синдромов. При реактивации хронической ЭБВИ, протекавшей с клиническими проявлениями ОРИ, гнойного тонзиллита, применялись антибиотики, препараты интерферона, глюкокортикостероиды интраназально, физиотерапия с временным эффектом. Назначение Циклоферона в составе комплексного лечения позволило получить достаточно быструю положительную клиническую динамику купирования интоксикационно-лихорадочного и лимфопролиферативного синдромов в острый период, а в дальнейшем -и астеновегетативного синдрома и достигнуть перехода активной хронической ЭБВИ в латентную форму, что подтверждается отсутствием маркеров активности хронической инфекции в течение года после использования Циклоферона.
Информация об авторах:
Кокорева Светлана Петровна, д.м.н., доцент, заведующая кафедрой инфекционных болезней, Воронежский государственный медицинский университет имени Н.Н. Бурденко; 394036, Россия, Воронеж, ул. Студенческая, д. 10.
Котлова Вероника Борисовна, к.м.н., доцент кафедры инфекционных болезней, Воронежский государственный медицинский университет имени Н.Н. Бурденко; 394036, Россия, Воронеж, ул. Студенческая, д. 10.
Разуваев Олег Александрович, к.м.н., доцент кафедры инфекционных болезней, Воронежский государственный медицинский университет имени Н.Н. Бурденко; 394036, Россия, Воронеж, ул. Студенческая, д. 10.
Information about the authors:
Svetlana P. Kokoreva, Dr. Sci. (Med.), Associate Professor, Head of the Department of Infectious Diseases, Voronezh State Medical University named after N.N. Burdenko; 10, Studencheskaya St., Voronezh, 394036, Russia.
Veronika B. Kotlova, Cand. Sci. (Med.), Associate Professor of the Department of Infectious Diseases, Voronezh State Medical University named after N.N. Burdenko; 10, Studencheskaya St., Voronezh, 394036, Russia.
Oleg A. Razuvaev, Cand. Sci. (Med.), Associate Professor of the Department of Infectious Diseases, Voronezh State Medical University named after N.N. Burdenko; 10, Studencheskaya St., Voronezh, 394036, Russia.
Особенности течения и терапии респираторного микоплазмоза у детей в эпидемический сезон 2020-2021 гг.
Список литературы
References

В конце ноября 2019 года педиатр приехала на вызов в загородный посёлок. Родители вызвали врача, подозревая, что их четырёхлетний ребёнок повторно заболел ветряной оспой.
Жалобы
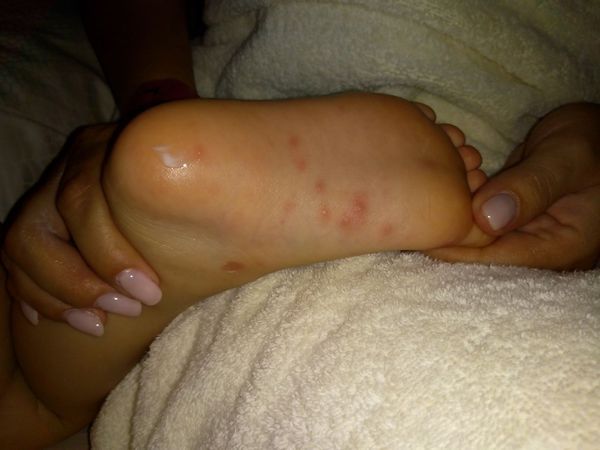
Родители отмечали у ребёнка повышение температуры до 38 °C , сыпь вокруг рта, ладонях и подошвах, мальчик жаловался на боль в стопах (отказывался наступать на ноги).
После приёма "Нурофена" отмечалось кратковременное снижение температуры, однако боль в стопах не уменьшалась.
Анамнез
Болезнь внезапно началась около суток назад с подъёма температуры и появления болей в ногах. Мальчик настойчиво показывал на подошвы, отказывался наступать на них, просил прикладывать прохладные салфетки. Ночью спал крайне беспокойно. Утром родители заметили мелкие высыпания вокруг рта, на ладонях и подошвах, напоминающие высыпания при ветряной оспе.
Около года назад ребёнок болел ветряной оспой. Тогда отмечались температура и обильная сыпь на теле, пациент был осмотрен педиатром, диагноз подтверждён.
В течение последнего месяца семья не выезжала за пределы своего посёлка. Дома все здоровы. Мальчик посещает частный детский сад. Неделю назад в группу вышел мальчик, недавно приехавший с отдыха из Турции, где легко переболел "неизвестной болезнью с сыпью", со слов его матери. Врача в отеле к нему не вызывали.
Обследование
При осмотре: обильные папуловезикулёзные элементы на подошвах, скудные подобные элементы на ладонях. Вокруг рта около 10 розовых папулёзных элементов. На слизистой нёбных дужек, языка — мелкие пузырьки, вокруг них венчик покраснения. Сыпь во рту не доставляет ребёнку дискомфорта. Пьёт и ест без затруднений.
Со стороны других органов не отмечено никаких изменений. Температура 37,2 °C . К моменту осмотра мальчик уже уверенно наступает на ноги, ходит, не плачет.
Учитывая наличие классических для энтеровирусной инфекции высыпаний на коже кистей, стоп и слизистой рта, дополнительные обследования ребёнку не понадобились.
Диагноз
Лечение
Данное заболевание у детей не требует назначения противовирусных или антибактериальных препаратов. Мальчик получал симптоматическую терапию, направленную на облегчение симптомов:
- при жалобах на зуд и боль в месте высыпаний — смазывание элементов болтушкой "Циндол" 3-4 раза в день;
- орошение высыпаний на слизистой рта аэрозолем "Тантум верде" 3 раза в день;
- жаропонижающие средства при повышении температуры выше 38.5-39 °C .
- обильное питьё и диета с ограничением острых, кислых блюд, которые могут раздражать слизистую рта.
Прогулки разрешены, однако важно помнить, что ребёнок заразен для окружающих детей и взрослых. До полного разрешения сыпи мальчик должен быть изолирован. Купать ребёнка можно, но лучше под душем, а не в ванне.
Температура периодически повышалась в течение двух суток, свежие высыпания появлялись до третьего дня заболевания. Болевых ощущений после второго дня болезни больше не отмечалось. Полное разрешение высыпаний на коже и слизистых произошло к 12 дню от появления первых симптомов.
Через 2 недели от начала заболевания ребёнок был полностью здоров и начал вновь посещать детский сад.
Заключение
В нашем регионе случаи энтеровирусной инфекции преимущественно регистрируются с июля по сентябрь. Однако, учитывая широкие возможности для отдыха в тёплых странах в течение всего года, нельзя исключать встречу с этой инфекцией в холодное время года, как это и произошло в данном случае.
Кроме того, инфекция, вызванная вирусом Коксаки, действительно в некоторых случаях может напоминать ветряную оспу. Поэтому осмотр ребёнка педиатром крайне желателен.
Энтеровирусные инфекции у детей - это острые инфекционные заболевания, возбудителями которых служат кишечные вирусы (энтеровирусы) из семейства пикорнавирусов. Клинические проявления энтеровирусной инфекции у детей полиморфны; заболевание может протекать в следующих формах: катаральной, гастроэнтеритической, энтеровирусной лихорадки, энтеровирусной экзантемы, герпангины, серозного менингита, миокардита, энцефаломиокардита новорожденных, конъюнктивита, увеита и др. Для обнаружения вирусов в биологических жидкостях используются методы ПЦР, ИФА, РПГА. Этиопатогенетическое лечение энтеровирусной инфекции у детей проводится интерферонами, иммуноглобулинами и другими препаратами.
МКБ-10
Общие сведения
Энтеровирусные инфекции у детей – обширная группа заболеваний, вызываемых РНК-содержащими неполиомиелитными вирусами (Коксаки, ECHO, неклассифицированными энтеровирусами человека) и полиовирусом. В силу специфичности вызываемых поражений, полиомиелит стоит несколько обособленно в ряду энтеровирусных инфекций у детей, поэтому рассматривается отдельно. В рамках данного обзора остановимся на энтеровирусных инфекциях неполиомиелитной этиологии, распространенных среди детей.
Наряду с ОРВИ, энтеровирусные инфекции встречаются в клинической педиатрии довольно часто. Ежегодно среди общего количества больных энтеровирусной инфекцией удельный вес детей составляет 80-90%; из них половина случаев заболевания приходится на детей младшего возраста. Учитывая полиморфизм клинических проявлений, энтеровирусные инфекции у детей представляют интерес не только для специалистов в области инфекционных болезней, но и неврологии, гастроэнтерологии, кардиологии, офтальмологии, отоларингологии.

Причины
Источниками энтеровирусной инфекции могут служить дети и взрослые, являющиеся вирусоносителями или больными манифестной формой заболевания. Передача инфекции от человека к человеку осуществляется воздушно-капельным или фекально-оральным путями; реже отмечается трансплацентарная передача. Сезонные подъемы заболеваемости энтеровирусными инфекциями среди детей отмечаются в конце лета – начале осени.
Наибольшая заболеваемость регистрируется среди детей в возрасте от 3 до 10 лет. Взрослые и дети старшего возраста заболевают реже, что объясняется наличием у них иммунитета, сформировавшегося вследствие бессимптомной инфекции. Наряду со спорадическими случаями и эпидемическими вспышками энтеровирусной инфекции в детских коллективах, встречаются крупные эпидемии, поражающие целые регионы.
Патогенез
Проникновение энтеровирусов в организм происходит через слизистые оболочки пищеварительного и респираторного тракта. Репликация вирусов происходит в лимфоидной ткани, эпителии ротоглотки и ЖКТ, поэтому ранними клиническими проявлениями энтеровирусной инфекции у ребенка могут быть герпетическая ангина, фарингит, диарея и пр. Дальнейшее распространение вирусов по организму происходит гематогенным путем. Обладая органотропностью, энтеровирусы могут поражать нервную ткань, мышцы, покровные ткани, сосуды глаз и т. д. После перенесенной энтеровирусной инфекции у детей формируется типоспецифический иммунитет к тому серологическому типу вируса, которым было вызвано заболевание.
Классификация
В зависимости ведущего клинического синдрома, различают типичные и атипичные энтеровирусные инфекции у детей.
1. Типичные формы могут проявляться в виде изолированных или комбинированных поражений:
- верхних дыхательны путей: герпетической ангины, катара ВДП;
- поражение ЖКТ: гастроэнтерита, гепатита;
- эпидемической миалгии, энтеровирусной лихорадки, энтеровирусной экзантемы;
- поражение нервной системы: энцефалита, серозного менингита, энцефаломиокардита новорожденных, параличей;
- поражения сердца: миокардита и перикардита;
- поражения глаз: геморрагического конъюнктивита и увеита;
- поражения мочеполовой системы: геморрагического цистита, орхита, эпидидимита.
2. К атипичным формам энтеровирусной инфекции у детей относятся случаи стертого и бессимптомного течения.
С учетом выраженности клинических признаков энтеровирусная инфекция у детей может иметь легкое, среднетяжелое и тяжелое течение. Критериями степени тяжести выступают выраженность местных изменений и интоксикационного синдрома. По характеру течения энтеровирусные инфекции у детей подразделяются на неосложненные и осложненные.
Симптомы
Несмотря на полиморфизм клинических проявлений, течению различных энтеровирусных инфекций у детей свойственны некоторые общие черты. Длительность инкубационного периода составляет от 2 до 10 дней (в среднем 2-4 дня). Манифестация заболевания происходит остро, с высокой лихорадки (39-40 °С), озноба, головной боли, слабости, нарушения сна, отсутствия аппетита, повторной рвоты.
При любой форме энтеровирусной инфекции у детей отмечается гиперемия кожи лица, шеи и верхней половины туловища, инъекция сосудов конъюнктивы и склеры. Возможно появление полиморфной пятнисто-папулезной сыпи, гиперемии слизистой миндалин дужек и задней стенки глотки, шейного лимфаденита. Считается, что внутриутробное инфицирование энетровирусами может послужить причиной синдрома внезапной детской смерти. Также доказана связь между энтеровирусной инфекцией у детей и развитием сахарного диабета 1 типа.
Кроме общей симптоматики, в клинике различных форм энтеровирусной инфекции у детей присутствуют свои специфические проявления.
Энтеровирусная лихорадка
Энтеровирусная лихорадка (малая болезнь, летний грипп, трехдневная лихорадка) вызывается разными серотипами вирусов Коксаки и ECHO. Для инфекции характерна острая манифестация с лихорадки, миалгии, умеренных катаральных явлений. У ребенка выражены общие признаки энтеровирусной инфекции: инъекция сосудов склер, гиперемия лица, увеличение лимфоузлов и др.; может отмечаться увеличение печени и селезенки. Данная форма энтеровирусной инфекции у детей протекает легко, обычно не более 2-4 дней. В редких случаях энтеровирусная лихорадка продолжается 1-1,5 недели или имеет волнообразное течение.
Гастроэнтеритическая форма
Кишечная форма энтеровирусной инфекции чаще встречается у детей до 3-х лет. Заболевание протекает с незначительными катаральными явлениями (ринитом, заложенностью носа, гиперемией слизистых ротоглотки, кашлем) и диспепсическим синдромом (диареей, рвотой, метеоризмом). Тяжелая интоксикация, дегидратация и явления колита не свойственны. Продолжительность кишечной формы энтеровирусной инфекции у детей составляет 1-2 недели.
Респираторная форма
Катаральная форма энтеровирусной инфекции у детей протекает по типу ОРЗ. Отмечается кратковременная лихорадка, ринофарингит, ларингит. Возможно развитие синдрома ложного крупа.
Экзантема
Энтеровирусная экзантема, ассоциированная с ECHO и Коксаки-вирусами, характеризуется появлением на высоте лихорадки кожной сыпи. По характеру сыпь может напоминать таковую при скарлатине, кори или краснухе; элементы располагаются преимущественно на коже лица и туловища. Реже встречаются пузырьковые высыпания в полости рта, напоминающие герпес (пузырчатка полости рта). Течение энтеровирусной инфекции у детей благоприятное; сыпь и лихорадка исчезают в течение 1-2 дней.
Эпидемическая миалгия
Эпидемическая миалгия (болезнь Борнхольма, плевродиния) – энтеровирусная инфекция у детей, вызываемая Коксаки и ECHO-вирусами. Ведущим проявлением заболевания служат интенсивные мышечные боли, сопровождающие высокую лихорадку. Чаще дети жалуются на боли в грудной клетке и верхней половине живота, реже – в спине и конечностях. При движении боли усиливаются, вызывая побледнение кожных покровов, обильное потоотделение, тахипноэ.
Эпидемическая миалгия требует проведения дифференциальной диагностики с плевритом, острым аппендицитом или перитонитом. Вне болевого приступа дети чувствуют себя значительно лучше. Данная форма энтеровирусной инфекции у детей нередко протекает совместно с герпангиной и серозным менингитом.
Серозный менингит
Серозный менингит является типичной формой энтеровирусной инфекции у детей. Клиническая картина характеризуется высокой температурой тела, сильной головной болью, повторной рвотой, беспокойством и возбуждением ребенка, бредом и судорогами. Со стороны респираторного тракта отмечаются явления фарингита. С первых дней выражены менингеальные симптомы: положительные симптомы Брудзинского и Кернига, ригидность мышц затылка. Обычно через 3-5 дней симптоматика регрессирует, однако постинфекционная астения и остаточные явления могут сохраняться в течение 2-3 месяцев.
Паралитическая форма
Полиомиелитоподобная форма энтеровирусной инфекции у детей является одной из наиболее тяжелых. Как и при полиомиелите, повреждение передних рогов спинного мозга может приводить к развитию вялых параличей и парезов нижних конечностей. В легких случаях прихрамывающая походка, слабость в ногах, снижение мышечного тонуса являются обратимыми и постепенно исчезают через 4-8 недель. При тяжелых формах энтеровирусной инфекции у детей возможен летальный исход вследствие нарушением функции дыхательного и сосудодвигательного центров.
Энцефаломиокардит новорожденных
Вызывается вирусами Коксаки типа В и характерен для недоношенных и детей первых месяцев жизни. На фоне общей симптоматики (вялости, отказа от груди, субфебрилитета) нарастают явления сердечной недостаточности (тахикардия, одышка, цианоз, аритмия, расширение границ сердца и печени). При энцефалите развивается выбухание родничков и судороги. Летальность при данной форме энтеровирусной инфекции среди детей достигает 60-80%.
Поражение глаз
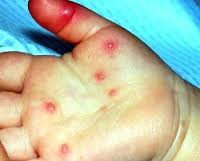
Геморрагический конъюнктивит вызывается энтеровирусом типа 70. Проявляется светобоязнью, слезотечением, ощущением инородного тела в глазах. Объективно определяются отек и гиперемия конъюнктивы, точечные кровоизлияния. При присоединении вторичной инфекции может развиваться бактериальный конъюнктивит, кератит. Обычно все симптомы энтеровирусной инфекции у детей стихают через 10-14 дней.
Энтеровирусный увеит преимущественно поражает детей 1-го года жизни. Данная форма энтеровирусной инфекции протекает с лихорадкой, интоксикацией, кишечным и респираторным синдромом. Поражение сосудистой оболочки глаза носит стойкий характер и может привести к дистрофии радужки, помутнению роговицы, развитию увеальной катаракты и глаукомы, субатрофии глазного яблока.
Диагностика
Энтеровирусные инфекции у детей диагностируются на основании типичного симптомокомплекса с учетом сезонности и эпидемиологических данных. Обязательным для установления диагноза является лабораторное подтверждение энтеровирусной инфекции у детей: обнаружение РНК энтеровируса методом ПЦР, определение титра специфических антител с помощью ИФА, РСК или РПГА и др.
Лабораторная верификация возбудителей может проводиться в различных биологических жидкостях: в крови, отделяемом конъюнктивы, смыве из носоглотки, соскобах с кожных высыпаний, образцах фекалий, спинномозговой жидкости (при наличии показаний для люмбальной пункции), биоптатах органов и др.
В зависимости от ведущего клинического синдрома дети могут нуждаться в консультации педиатра, детского кардиолога, детского невролога, детского отоларинголога, детского офтальмолога и др. специалистов. Различные формы энтеровирусной инфекции у детей требуют проведения дифференциальной диагностики с полиомиелитом, корью, краснухой, скарлатиной, эпидемическим паротитом, ОРВИ, ОКИ.
Лечение энтеровирусной инфекции у детей
Лечение легких изолированных форм энтеровирусной инфекции у детей проводится амбулаторно; госпитализация требуется при серозном менингите, энцефалите, миокардите, тяжелых комбинированных поражениях. В лихорадочном периоде показаны покой, постельный режим, достаточный питьевой режим.
Этиопатогенетическая терапия энтеровирусной инфекции у детей включает применение рекомбинантных интерферонов (альфа интерферона), интерфероногенов (оксодигидроакридинилацетата, меглюмина акридонацетата), полиспецифических иммуноглобулинов (при тяжелом течении).
При миокардите, менингите и др. формах показано назначение глюкокортикостероидов. Одновременно проводится симптоматическое лечение (прием жаропонижающих, дезинтоксикационная терапия, орошение полости носа, полоскание зева и др.).
Прогноз и профилактика
В большинстве случаев энтеровирусная инфекция у детей заканчивается реконвалесценцией. Наиболее серьезными в отношении прогноза являются энтеровирусные энцефалиты, энцефаломиокардиты новорожденных, менингиты, генерализованная инфекция, присоединение бактериальных осложнений.
Дети, заболевшие энтеровирусной инфекцией, подлежат изоляции; на контактных лиц накладывается карантин на 2 недели. В эпидемиологическом очаге проводятся дезинфекционные мероприятия. Ввиду большого разнообразия энтеровирусов специфическая вакцина против инфекции не разработана. Неспецифическая профилактика включает эндоназальную инстилляцию лейкоцитарного интерферона детям и взрослым, контактировавшим с больным энтеровирусной инфекцией.
Читайте также:

