Нормальные выделения после лечения молочницы
Обновлено: 25.04.2024
Такой неприятный симптом, как молочница, знаком каждой второй женщине.
Какие выделения бывают при молочнице у женщин?
Может ли протекать молочница у женщин без выделений?
А также как диагностировать и лечить молочницу у женщин?
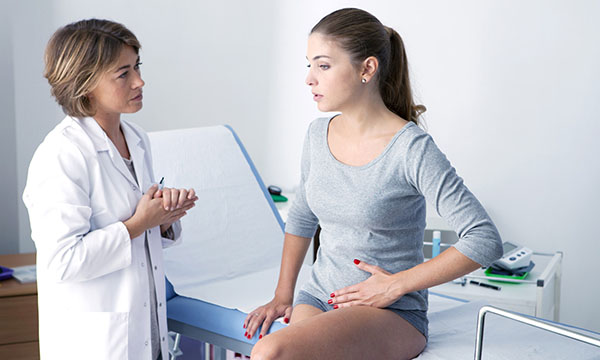
мы поговорим сегодня.
Молочница у женщин вызывается грибками рода Candida.
Поэтому носит название кандидоз.
Причины развития его таковы:

- недостаточная интимная гигиена,
- ношение тесного белья, использование ежедневных прокладок,
- курсы антибактериальной терапии,
- частые стрессы, снижение иммунитета,
- эндокринные нарушения при сахарном диабете, в климактерическом периоде,
- повышенная потливость, лишний вес,
- спринцевания влагалища растворами антисептиков.
Возможно также заражение кандидозом от полового партнера.
Но, чаще молочница развивается вследствие влияния провоцирующих факторов в организме женщины, либо из внешней среды.
Выделения, сопровождающие молочницу, являются ярким симптомом, который требует принимать меры.
Как выглядят выделения при молочнице у женщин?
Кровянистые выделения при молочнице у женщин
бывают крайне редко и указывают не на кандидоз непосредственно.

Выделения при молочнице у
женщин рассказывает
подполковник медицинской службы,
врач Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием гинеколога с осмотром на кресле | 1200.00 руб. | |
| ДНК Candida albicans | 1 д. | 300.00 руб. |
Они говорят о других заболеваниях:
это может быть трихомониаз, эрозия шейки матки, злокачественные новообразования.
Скудные выделения при кандидозе порой не настораживают женщину, которая принимает их за бели.
Между тем, постоянное развитие грибков во влагалище приводит к нарушению местной микрофлоры.
А потом провоцирует развитие дефектов слизистой оболочки шейки матки.
Облегчает проникновение в организм возбудителей других заболеваний, передаваемых половым путем.
Помимо выделений из влагалища, женщину беспокоит зуд в области половых губ и во влагалище, усиливающийся при мочеиспускании и половом акте.

Нередко зуд становится крайне интенсивным сразу после полового акта.
В некоторых случаях отмечается болезненность внизу живота.
Как выявить молочницу у женщин?
Осмотр с помощью зеркала на гинекологическом кресле позволяет увидеть обильные белые выделения во влагалище.
Визуализировать слегка отечную и гиперемированную слизистую оболочку влагалища и вульвы.
Грибы рода Candida легко выявляются с помощью ПЦР и посева мазка из влагалища на питательную среду.
Лечение кандидоза у женщин
включает в себя противогрибковые препараты местного и системного действия.
Предпочтение отдается оригинальным препаратам, доказавшим свою эффективность (Дифлюкан), либо качественным дженерикам (Микофлюкан, Дифлазон).
После местного лечения в некоторых случаях требуется восстановление микрофлоры влагалища.
Схему и длительность лечения должен назначать лечащий врач, самолечение даже обыкновенной молочницы недопустимо!
Чтобы предотвратить развитие молочницы у женщин,рекомендуется:
- соблюдать ежедневную интимную гигиену,
- носить белье по размеру из натурального хлопка,
- отказаться от пользования ежедневными прокладками.
- После вынужденных курсов антибактериальной терапии по поводу того или иного заболевания желательно пройти лечение препаратами, улучшающими микрофлору кишечника (Бифиформ, бифидумбактерин).
Такие меры являются необходимыми для профилактики развития кандидоза влагалища.
При любых выделениях обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним стажем.
Вагинальный кандидоз знаком практически каждой представительнице прекрасного пола. Характерные творожистые выделения при молочнице могут беспокоить даже самых юных девушек до начала половой жизни. Заболевание возникает в результате активного размножения грибков Candida. Лечение простое и быстрое. Но если его не провести, возможны серьезные последствия.

Выделения при молочнице творожистые, белого цвета
Симптомы молочницы
Проявления болезни могут быть различными по интенсивности. Среди них выделяют следующие:
- густые выделения без запаха белого или бежевого цвета;
- зуд в области влагалища;
- чувство жжения во время мочеиспускания;
- отек вульвы;
- водянистые выделения;
- боль и высыпания во влагалище.
Заметив у себя один или несколько из перечисленных признаков, обращайтесь к врачу.
Выделения при молочнице
Заболевание отличается от других подобных недугов отсутствием запаха выделений. Секрет имеет белый цвет и творожистую консистенцию. Посмотрев в конце дня на свое белье, вы заметите, что на нем образовалась корочка желтоватого оттенка.
Обильные выделения нельзя оставлять без внимания. Они могут быть сигналом о возникновении более серьезных заболеваний.
- Зеленоватые выделения свидетельствуют о том, что к имеющейся молочнице присоединилась бактериальная инфекция. Появившийся вместе с этим неприятный запах может свидетельствовать о таком неприятном заболевании, как трихомониаз.
- Вкрапления или прожилки крови предупреждают о патологических процессах: эрозия шейки, эндометриоз, гормональный сбой.
В любом случае необходимо в ближайшее время посетить врача и уточнить диагноз.
Причины
Развитие кандидоза у женщин происходит под действием различных фактором, которых в обычной жизни сложно избежать. В норме во влагалище содержится множество бактерий и грибков. Здоровый организм выделяет специальную кислоту, которая подавляет их рост и сохраняет баланс микрофлоры.
К появлению кандидоза приводят следующие факторы:
- постоянное ношение тесного, синтетического, кружевного белья;
- недостаточно тщательная личная гигиена;
- слишком частое использование дополнительных средств для мытья: спреи, гели, молочко для интимной гигиены. Они убивают защитную флору и открывают путь для болезнетворных микроорганизмов;
- самостоятельный выбор средств и способов спринцевания без консультации с врачом;
- бесконтрольный прием антибиотиков и контрацептивов;
- смена климата;
- регулярное переутомление, стресс;
- употребление выпечки, сладкого в больших количествах;
- длительное использование ароматизированной туалетной бумаги и ежедневных прокладок;
- такие заболевания как анорексия, ожирение, сахарный диабет, пиелонефрит, болезнь печени, дисфункция яичников, хронический бронхит;
- беременность;
- ослабленный иммунитет.
Молочница – самый распространенный вид грибкового поражения.
Иногда кандидоз появляется после полового акта. Тем не менее он не относится к заболеваниям, которые передаются половым путем, поскольку возникает даже у женщин, не ведущих половую жизнь.

У женщин появляется зуд и раздражение
Когда нужна срочная консультация врача
Многие не любят ходить в поликлинику и откладывают до последнего визит к специалисту. Но существует ряд ситуаций, при которых просто необходимо прийти на осмотр:
- заболевание случилось впервые, и вы не знаете точно, как выглядят выделения при этой патологии;
- вы прошли курс лечения противогрибковыми вагинальными препаратами, а симптомы не прошли;
- вы считаете, что выделения могли появиться по другим причинам;
- присутствуют другие симптомы, не характерные для кандидоза.
Чтобы уточнить диагноз, необходимо сдать анализы. После этого врач назначит лечение, подходящее именно вам.
Диагностика
Появление обильных выделений должно быстро привести вас в кабинет гинеколога. Этот неприятный симптом причиняет дискомфорт. Диагноз ставится после следующих манипуляций:
- Сбор анамнеза. Врач собирает информацию о заболеваниях и инфекциях, которые вы перенесли ранее. Если в амбулаторной карте о них не упоминается, расскажите все подробно сами. Будьте предельно честны. От этого зависит эффективность лечения.
- Осмотр на гинекологическом кресле.
- Забор и исследование мазка. На этом этапе определяется вид возбудителя, что позволяет провести целенаправленную терапию.
Опытный врач с первого взгляда может предположить диагноз. Но лечение назначается только после проведения всех анализов.
Факторы риска
Выделения при молочнице чаще беспокоят женщин, имеющих предрасположенность к ней. Выделяют ряд факторов, которые способствуют многократному появлению заболевания:
- Длительное или частое лечение антибиотиками. Такие лекарственные препараты убивают бактерии, но вместе с тем и уничтожают микрофлору влагалища. Организм теряет способность бороться с грибком. Последний в результате стремительно разрастается.
- Высокий уровень эстрогенов. У беременных, у женщин, которые принимают противозачаточные средства, проходят гормональную терапию, повышается уровень гормонов. Это приводит к различным сбоям в деятельности организма.
- Слабый иммунитет. Прием кортикостероидов, ВИЧ-инфекция сильно влияют на сопротивляемость инфекциям.
- Сахарный диабет. Женщины, которые плохо контролируют уровень сахара, рискуют не только усугубить ситуацию с основным заболеванием, но и спровоцировать кандидоз.
- Молочница – не ЗППП, но частая смена половых партнеров может стать причиной развития заболевания.
Если вы относитесь к группе риска, рекомендуем чаще бывать у гинеколога и для профилактики сдавать мазки. Так вы убережете себя от неприятных последствий.
Какие бывают осложнения
Любое заболевание необходимо лечить сразу, как только вы о нем узнали. Кандидоз не исключение. Особенного внимания требуют следующие ситуации:
- грибковая инфекция появилась более четырех раз за один год;
- присутствует обширное покраснение, зуд, сильный отек, образуются язвы и трещины;
- кандидоз появился во время беременности;
- развитие инфекции на фоне диабета;
- болезнь вызвана другими видами грибка;
- ослаблена иммунная система из-за приема медикаментов или ВИЧ-инфекции.
Каждый случай врач разбирает отдельно. Обязательно сообщайте на приеме о всех хронических или сопутствующих заболеваниях. Видя полную картину, специалист сможет подобрать оптимальную терапию.
Лечение молочницы неосложненного типа
Если болезнь протекает умерено, врач назначает щадящую терапию. Обычно это один из трех вариантов:
Продолжительность и интенсивность терапии определяет только гинеколог. В этот период необходимо отказаться от половой жизни либо сменить вид контрацепции с барьерного на оральный. Вагинальные препараты изготавливаются на масляной основе и могут повредить презерватив.

Выделения при молочнице требуют незамедлительного лечения
Осложненный кандидоз
Серьезные случаи заболевания требуют более агрессивного и длительного воздействия.
- Курс вагинальных препаратов от одной до двух недель. Назначаются свечи, мази, кремы, таблетки, активным веществом в которых выступает имидазол. Они эффективны против дрожжевых инфекций и имеют мало противопоказаний.
- Пероральные препараты на основе триазола. Их принимают 2–3 раза. Одновременно проводится лечения вагинальными средствами. Такой вариант не подходит беременным и кормящим.
- Для предупреждения рецидивов назначается прием лекарственных препаратов в течение шести месяцев. Вид и дозировку рассчитывает гинеколог. Такой вариант рекомендован тем, кто часто страдает от кандидоза. Профилактика начинается сразу после завершения основного этапа лечения.
Как правило, половому партнеру терапия не требуется. У него берется мазок, и, если обнаруживаются признаки грибковой инфекции, назначаются специальные препараты. Мужчинам не следует игнорировать рекомендации врачей. Если лечение не проводилось, в скором будущем возможно развитие воспаления головки полового члена. До момента выздоровления необходимо использовать при половом акте презерватив.
Профилактика
Навсегда забыть о выделениях при молочнице можно, заботясь о своем здоровье и выполняя несложные правила:
- носите белье из натуральных тканей;
- брюки, шорты, юбки должны быть свободными;
- избегайте утягивающего белья и колготок;
- меняйте мокрый купальник или спортивную одежду на сухую;
- температура воды в ванной и душе должна быть средней, не слишком горячей;
- прием любых антибиотиков согласуйте с терапевтом.
О здоровье женщины легко судить по вагинальным выделениям. Если они имеют неприятный запах, наверняка развивается какая-то инфекция. Молочница проявляет себя обильными творожистыми выделениями и постоянным зудом в области половых органов. Заболевание легко лечится на начальном этапе. Запущенные случаи потребуют больше времени и усилий.
Видео


* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
Оптимизм – магнит счастья. Будьте позитивной, и в вашей жизни станет больше хороших вещей и приятных людей
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 15 лет.
Над статьей доктора Соснина А. С. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .

Женская слизь меняет свою консистенцию и цвет в зависимости от фазы менструального цикла. Однако не следует путать нормальные выделения с выделениями, которые появляются, когда возникает интимная инфекция.
Как отличить нормальную слизь от патологических выделений из влагалища, что свидетельствует о болезни? Каждая женщина должна хорошо знать свое тело и быть в состоянии определить, является ли выделения из влагалища нормальными или симптомом инфекции.
Нормальные выделения из влагалища
Женское влагалище не является стерильной средой, там обитает более ста микроорганизмов, включая те, которые вызывают заболевания. Однако, если рН влагалища соответственно кислый и в бактериальной флоре преобладают лактобациллы, инфекция не развивается.
Нормальные выделения из влагалища — это не более чем слизь, которая меняет свою консистенцию в зависимости от фазы цикла.
- В течение первой половины цикла слизь жидкая, жидкая, прозрачная и может быть обильной.
- Во время овуляции она становится более скользкой, а ее консистенция напоминает белок куриного яйца.
- Во второй половине цикла влагалище становится более сухим. Слизь исчезает, она непрозрачная, хлопьевидная, густая, беловатая.
И слизистая фертильная фаза, и бесплодная, отличаются физиологическими выделениями из влагалища, практически не имеющими запаха.
Аномальные выделения из влагалища — 4 типа
Каждая женщина должна научиться распознавать физиологические выделения из влагалища, которые варьируются в зависимости от фазы цикла. Любые отклонения или нарушения, особенно если они сопровождаются другими симптомами интимных инфекций, такими как зуд или жжение, предвещают болезнь.
- Белые плотные выделения, похожие на творог, — типичный симптом вагинального микоза, также известного как молочница или кандидоз. Они обычно сопровождаются сильным зудом и жжением в интимных зонах. Лечение влагалищного микоза включает использование специальных кремов или вагинальных свечей.
- Обильные серо-белые выделения с рыбным запахом — симптом так называемого бактериального вагиноза. Мы не лечим вагиноз домашними средствами — нужно обратиться к гинекологу, который возьмет вагинальный мазок и выберет оральный или вагинальный антибиотик.
- Обильные, пенистые, желто-зеленые выделения — симптом трихомониаза, вызванного активностью простейших. Лечение трихомониаза также требует медицинской консультации.
- Слизистые гнойные выделения — это симптом хламидиоза. Они часто сопровождаются ощущением жжения при мочеиспускании, небольшим кровотечением между менструациями и кровотечением после полового акта. Хламидиоз требует медицинской консультации и немедленного лечения, поскольку может привести к бесплодию.
Симптомы интимных инфекций (вагиноз, трихомониаз, хламидиоз) — как меняются выделения и сопутствующие симптомы
Как распознать микоз влагалища, бактериальный вагиноз или трихомониаз? Интимные инфекции имеют сходные симптомы, такие как зуд влагалища, жжение или выделения из влагалища, но более тщательное наблюдение позволяет различить их. Соответствующее лечение и более быстрое выздоровление зависят от правильного диагноза типа интимной инфекции.
Что должно вызывать подозрения? Как правило, первым симптомом является зуд влагалища , который в конечном итоге становится болезненным. Иногда он ощущается во время полового акта. Зуд влагалища также может сопровождаться ощущением жжения и выделениями. Некоторые инфекции также дают неприятный запах.

Зуд влагалища
Зуд, жжение во влагалище, ненормальные симптомы — это наиболее распространенные признаки интимных инфекций (микоз влагалища, трихомониаз, вагиноз).
Симптомы бактериального вагиноза
Бактериальный вагиноз — это болезнь, вызываемая штаммами анаэробных бактерий, таких как Gardnerella vaginalis и Mycoplasma hominis. Они также находятся в здоровом влагалище, но их так мало, что они не вызывают заболевания. Только нарушенная микрофлора влагалища, аномальный рН, стресс, снижение иммунитета и сопутствующие заболевания, например, диабет, могут привести к размножению вредных бактерий, вызывая интимную инфекцию.
Диагностика бактериального вагиноза не так проста, потому что у половины женщин вообще нет симптомов. Наиболее характерный признак вагиноза — водянистые, беловатые выделения из влагалища с интенсивным рыбным запахом .

Выделения с интенсивным рыбным запахом
Симптомы трихомониаза
Трихомониаз вызывается простейшим — Trichomonas vaginalis, который чаще всего попадает во влагалище во время полового акта, а также при использовании бассейна, сауны, общественного туалета или общих полотенец.
Как распознать трихомониаз? Симптомами этого заболевания: зуд влагалища и боль во время полового акта, также характерны выделения из влагалища: обильные, пенистые, желтого или зеленоватого цвета и с неприятным запахом.
Симптомы вагинального микоза
Влагалищный микоз, также называемый молочницей или кандидозом (вызываемый Candidia albicans), является наиболее распространенной интимной инфекцией, и почти каждая женщина сталкивалась с ней хотя бы раз в жизни. Грибок может легко попасть в организм в результате полового акта, а также в сауне, бассейне или общественных туалетах, повышает активность, когда организм ослаблен и иммунитет снижается.

Влагалищный микоз
Симптомами влагалищного микоза являются неприятный зуд и жжение в интимных зонах, а также боль во время полового акта и мочеиспускания. Выделения без запаха, беловатого цвета и имеют творожную текстуру.
Симптомы хламидиоза
Хламидиоз вызывается бактерией Chlamydia trachomatis, которая может быть занесена половым путем. Это чрезвычайно опасно, потому что инфекция может не давать никаких симптомов в течение длительного времени, даже нескольких лет (особенно у женщин), и, как следствие, приводит к бесплодию.
Чаще всего хламидиоз не имеет симптомов. Иногда у женщин развиваются необычные выделения или жжение. Более характерными симптомами хламидиоза у мужчин являются: боль и жжение при мочеиспускании.
Симптомы интимных инфекций — что делать?
Симптомы интимных инфекций могут быть довольно мягкими и не надоедать, но пренебрежение их лечением может привести к хроническим заболеваниям, распространению через половые пути и даже бесплодию.
Вот почему так важно проконсультироваться даже при незначительной инфекцией с гинекологом, который возьмет вагинальный мазок и выберет подходящее лечение. Даже слабый зуд влагалища должен стать причиной обращения к специалисту, если он сохраняется более 2-3 дней.

У здоровой женщины слизь помогает увлажнить влагалище, она густая и молочно-белая или прозрачная и тянущаяся — все зависит от фазы менструального цикла. Все остальные виды выделений, кроме менструальных, указывают на наличие проблем в интимной зоне.
Нормальные влагалищные выделения содержат 99% лактобацилл, которые оказывают благотворное влияние на бактериальную флору влагалища, а 1% — это патогенные микроорганизмы, такие как кишечные бактерии или золотистый стафилококк. Когда баланс бактериальной флоры нарушен и уровень патогенных микроорганизмов повышается, мы можем говорить о возникновении интимной инфекции, наиболее распространенным симптомом которой является выделения с неправильным цветом и неприятным запахом.
Белые выделения из влагалища — что это может значить?
Белые выделения из влагалища — совершенно нормальное явление. Проблема возникает, когда они приобретают плотную консистенцию, которая начинает напоминать творог, и в них появляются многочисленные комочки. Такие симптомы могут указывать на инфекции дрожжей (грибков) рода Candida albicans, которые колонизируют влагалище, область промежности, половые губы и задний проход, также вызывают дополнительные проблемы.
Наиболее распространенные симптомы молочницы включают в себя постоянный зуд и жжение в интимной области и влагалище, покраснение и отек половых губ, а также ощущение сухости во влагалище. Обычно белые выделения при грибковой инфекции не имеют неприятного запаха, но иногда можно почувствовать запах, похожий на дрожжи.

Белые выделения из влагалища
Как лечить белые выделения из влагалища? Прежде всего, рекомендуется проконсультироваться с гинекологом, который назначит свечи или мази с противогрибковыми веществами. Чаще всего требуется применение обеих форм лекарств — свечи излечивает инфекцию во влагалище и восстанавливают нормальную микрофлору половых путей, в то время как мази, наносимые на половые губы и анальную область, сводят к минимуму неприятные симптомы — зуд и жжение.
Желтые выделения из влагалища — это повод для беспокойства?
Не каждая вагинальная слизь с желтым цветом указывает на интимную инфекцию. Выделения желтоватого цвета — цервикальная слизь — также появляются вне периода овуляции. Если желтые выделения не сопровождаются какими-либо дополнительными симптомами, это признак того, что бактериальная флора влагалища находится в хорошем состоянии.

Желтые выделения из влагалища
В случае выделений, возникновение которых связано с зудом, жжением в интимной зоне, а также с неприятным запахом — это может свидетельствовать о возникновении эрозии шейки матки.
Желтые выделения и выделения с зеленоватым цветом также возникают при трихомониазе. Другие признаки трихомониаза:
- боль в нижней части живота;
- зуд и покраснение вокруг влагалища и половых губ;
- частое мочеиспускание;
- боль во время полового акта;
- возможны нарушения менструального цикла.
Лечение этой интимной инфекции требует применения антибиотика.
Зеленые выделения из влагалища — бактериальная инфекция
Выделения из влагалища с характерным зеленоватым цветом часто означают бактериальную инфекцию (вагиноз), которая может быть вызвана, например, патогенными микроорганизмами вида Gardnerella vaginalis.
Гарднереллез чаще всего сопровождается жжением и зудом промежности, отеком половых губ, болью при мочеиспускании, а также характерным рыбным запахом из влагалища. При появлении этих симптомов обратитесь к гинекологу, так как их игнорирование может привести к серьезным проблемам со здоровьем — бактерии могут попасть в цервикальный канал.
Зеленые выделения из влагалища могут также означать атрофический вагиноз, которым страдают женщины во время менопаузы и при низком уровне эстрогена в крови.
Коричневые выделения из влагалища — чего бояться?
Не все коричневые выделения из влагалища вызывают беспокойство. Очень часто этот тип пятен появляется непосредственно перед началом менструации. Выделения из влагалища также могут возникать во время овуляции или на первой стадии беременности, когда эмбрион имплантируется в мембрану матки.
Тем не менее, иногда коричневые выделения из влагалища могут предвещать проблемы со здоровьем, если это симптом бактериального вагиноза или воспалительных заболеваний органов малого таза.
Возможно появление коричневых пятен после приема противозачаточных таблеток. В целом, это не повод для беспокойства — организм таким образом реагирует на гормоны. Однако, если проблема сохраняется дольше 2-3 дней, следует обратиться за помощью к врачу, который определит, являются ли выделения из влагалища симптомом более серьезного заболевания.
Самолечение при любом типе выделений запрещено, так как вы можете принести организму больше вреда, чем пользы.
Читайте также:

