Причины смерти при туберкулезе легких
Обновлено: 07.05.2024
Рост туберкулеза и смертности от него в последние годы обоснованно вызывает беспокойство фтизиатрических служб. Среди основных причин смертности от инфекционных заболеваний туберкулез занимает одно из главных мест.
Известно, что некоторая часть больных, впервые заболевших туберкулезом легких, умирают в течение первого года наблюдения [1, 2, 3]. Причинами этого отчасти являются недостатки противотуберкулезной службы: это нерегулярность флюорографических обследований различных групп населения, несвоевременная оценка флюорограмм и нередко интерпретация их одним рентгенологом, недостаточное привлечение к контрольному обследованию лиц с подозрением на туберкулез, плохое качество флюоропленки и недостаток рентгенопленки или дообследования, недостаточные знания основ фтизиатрии врачами общемедицинской сети; снижение настороженности врачей относительно туберкулеза и т.д.
Материал для исследования составили амбулаторные карты и истории болезни умерших, акты разборов выявления несвоевременных, поздних и запущенных форм туберкулеза легких, протоколы вскрытия умерших.
Из 428 умерших больных с разными формами туберкулеза легких со сроком наблюдения до 1 года - 86 человек. Удельный вес умерших больных туберкулезом легких до 1 года имеет тенденцию к увеличению за последние 5 лет.
Больные, лечившиеся противотуберкулезными химиопрепаратами, умирали, в основном, не только от прогрессирующего специфического процесса, а также от его хронических неспецифических осложнений: в первую очередь - хронического легочного сердца, легочно-сердечной и дыхательной недостаточности, профузных легочных кровотечений и сопутствующих заболеваний. Перечисленные непосредственные причины смерти относятся, чаще всего, к больным фиброзно-кавернозным туберкулезом и составляют, по данным литературы, около 90% всех умерших от туберкулеза легких.
Из таблицы 1 видно, что число умерших мужчин в 3 раза больше, чем женщин. В возрасте до 29 лет умерших 4,4%, а в возрастной группе 50 лет и старше этот показатель увеличивается до 35%.
Таблица 1
Распределение больных по полу и возрасту
| Возрастные группы | Всего | Мужчин | Женщин |
| до 29 лет | 4,4% | 73% | 27% |
| 30-40 лет | 16,0% | 65% | 35% |
| 41-50 лет | 16,6% | 72% | 28% |
| 51-60 лет | 35,0% | 80% | 20% |
| 60 и старше лет | 28,0% | 75% | 25% |
| ВСЕГО: | 100% | 75% | 25% |
Наши данные согласуются с наблюдениями ряда авторов [1-2; 3-5], которые также отмечают нарастание числа смертей с увеличением возраста больных и преобладанием мужчин среди умерших.
Длительность заболевания от 10 до 20 лет выявлена у 26,8% женщин от общего числа умерших и у 12,3% мужчин. По данным А.Р.Рябинкиной, В.И. Пузик и О.А.Уваровой, в последние годы у умерших от туберкулеза легких, в основном, обнаруживается фиброзно-кавернозная форма. Удельный вес других форм значительно уменьшился.
По нашим материалам, фиброзно-кавернозный туберкулез составил 69%, инфильтративный -17,5%, диссеминированный - 7,2%.
Как правило, у больных имел место поликавернозный процесс с поражением обоих легких в 53% случаев. Гигантские каверны встречались на фоне выраженного фиброза у 27,8%. При морфологическом исследовании легочной ткани отмечалось сочетание бронхоэктазов с интерстициальным склерозом, участки эмфиземы, очаги пневмонии, ателектаза, т.е., наряду со специфическими изменениями, выявлялись неспецифические поражения легких.
Почти у всех больных при поступлении в стационар регистрировалась интоксикация с выраженными изменениями крови, у 78% постоянно выделялись микобактерии туберкулеза, у 28,8% больных культуры микобактерий были лекарственно устойчивы: к стрептомицину - у 1 1%, к тубазиду - у 10,5%, к препаратам второго ряда - у 6% больных.
Непосредственными причинами смерти больных на указанный период были: легочно-сердечная недостаточность - 57.4%, легочное кровотечение -19,5%, амилоидоз -11,1%, дыхательная недостаточность -12%, сопутствующие неспецифические осложнения - 65% случаев.
Важно отметить, что у половины умерших наблюдалось сочетание 2-3 осложнений, у 13,8% умерших причинами смерти были нетуберкулезные заболевания - злокачественные образования, лимфогранулематоз, инфаркт миокарда, перфоративная язва желудка и др.
Анализируя каждый случай смерти, мы пытались выяснить факторы, которые могли быть связаны с летальным исходом. Такими факторами явились поздние выявления туберкулеза - 40,8% случаев.
Вторым отрицательным моментом явилось нерегулярное лечение - 39,3% больных. Эти больные находились в стационаре по 2-3 месяца без последующего лечения или отказывались от хирургического вмешательства.
Как правило, они не соблюдали внутрибольничный режим, злоупотребляли алкоголем и наркотиками, в связи с чем часто досрочно выписывались или самовольно уходили из стационара.
Исходя из вышеизложенного, можно сделать следующие выводы:
1. Основными путями снижения летальных исходов туберкулеза легких является раннее выявление туберкулеза, своевременная диагностика и комплексное лечение.
2. Наиболее частой непосредственной причиной смерти являются неспецифические осложнения. Для повышения эффективности лечения и уменьшения летальности среди таких больных, необходимо своевременно предупредить осложнения, используя методы современной терапии.
3. В ряде случаев прогрессирующий туберкулез, приводящий больного к смерти, остается клинически нераспознанным. Необходим анализ причин смерти больных туберкулезом по материалам патологоанатомического исследования.
4. Отмечающаяся за последние годы выраженная тенденция к повышению удельного веса смертности от туберкулеза легких на первом году после выявления заболевания связана с резким уменьшением флюорографических обследований населения, особенно группы риска. Обращает на себя внимание увеличение числа умерших больных активным туберкулезом, не состоящих на учете в диспансере, которые представляли опасность в распространении инфекции среди здорового населения.
5. Важными резервами снижения смертности больных активным туберкулезом являются: совершенствование работы по раннему выявлению заболевания и организация регулярной контролируемой химиотерапии, улучшение диагностики и лечения сопутствующих заболеваний, расширение фтизиохирургической помощи больным, повышение качества совместной работы фтизиатрической службы, общей лечебной сети и санитарно-эпидемиологического надзора.
Литература
1. Каваляускас К.П. Чяпонис И.И. Тарута А.И. // Проблемы туберк. 1987г. №5 с. 12-16.
2. Нечаева О.Б., Кадочникова Н.Н. //Проблемы туберк. 1991г. ,№12 с.13-14.
3. Приймак А.А., Михайлова Ю.В., Савоничева И.П. и др. "Проблемы туберк." 1986 №5 с. 3-7.
4. Закопайло Г.Г., Пшеворский Д.Я., Качан Н.В. //Проблемы туберк. 1989 , №3 с.11-14.
5. Мурашко Т.И., Кабардина З.А., Аверина Е.П. //Проблемы туберк. 1986, №8 с. 10-13.
6. Пузик В.И., Цварова О.А., Рябинкина А.И. // Проблемы туберк. 1961, №5.
Московский городской научно-практический центр борьбы с туберкулезом Департамента здравоохранения, Москва, Россия, 107014
Основные принципы построения патологоанатомического диагноза и кодирования причин смерти при туберкулезе
Московский городской научно-практический центр борьбы с туберкулезом Департамента здравоохранения, Москва, Россия, 107014
Правильное установление причины наступления смерти человека является одной из важнейших задач, постоянно решаемых патологоанатомами и судебно-медицинскими экспертами при исследовании тел умерших. На практике далеко не всегда однозначно удается определить этапы и механизм танатогенеза (последовательность патологических процессов, ведущих к смерти) и правильно сформулировать судебно-медицинский или патологоанатомический диагноз (ПАД). Это в первую очередь относится к случаям сочетания различных видов насильственной смерти с различными заболеваниями, в том числе с туберкулезом. Судебно-медицинским экспертам приходится все чаще встречаться c не диагностированными при жизни различными формами туберкулеза, которые могут выступать в роли основной причины смерти, а также фонового или сопутствующего заболевания [1, 2].
Встречаемость данной патологии в повседневной экспертной практике танатологических подразделений некоторых ГСМЭУ Российской Федерации часто влечет соответствующие дефекты секционных и лабораторных исследований, сложности при формулировании диагноза и, как следствие, ошибочные экспертные выводы [3]. Таким образом, неправильно полученная статистическая информация от ГСМЭУ о причинах смерти становится основой ошибочного демографического анализа, что неблагоприятно сказывается на эффективности планирования, управления и организации как регионального здравоохранения, так и на федеральном уровне [4, 5].
Цель исследования — унификация ПАД и кодировок причин смерти от туберкулеза, а также больных туберкулезом от прочих причин.
Для корректного построения ПАД необходимо руководствоваться двумя основными принципами: подходить к формулировке диагноза с нозологических позиций согласно требованиям Международной статистической классификации болезней и проблем, связанных со здоровьем, МКБ-10 и соблюдать рубрификацию.
Общепринятые разделы ПАД:
Морфологическими проявлениями прогрессирования патологического процесса соответствуют клинические фазы инфильтрации, распада и обсеменения. Этап заживления или организации отражают клинические фазы рассасывания, уплотнения, рубцевания и обызвествления.
Наружным бактериовыделением считается прижизненное обнаружение МБТ в выделяемых больным во внешнюю среду жидкостях и экскретах: мокроте, смывах бронхов, моче, кале, раневом отделяемом, в том числе из наружных свищей, выделениях из половых путей. Как правило, эти данные отражены в медицинской документации (медицинская карта стационарного или амбулаторного больного). Данные об обнаружении МБТ в ПАД представляют с указанием их вида, номера и даты исследования.
К наружному бактериовыделению не относится посмертное выявление возбудителя при цитологическом исследовании в мазках-отпечатках внутренних органов, плевральной или асцитической жидкости (с окраской препарата по методу Циля—Нильсена или при люминесцентной микроскопии), а также гистобактериоскопическом исследовании гистологических препаратов, иммуногистохимических исследованиях — реакции с антителом МБТ или выявление в нативных тканях ДНК возбудителя методом полимеразной цепной реакции (ПЦР). Обнаружение перечисленными методами этиологического фактора процесса (МБТ или кислотоустойчивые бактерии) подтверждает факт наличия туберкулеза, но не является доказательством наружного бактериовыделения.
Кодирование нозологических форм в Свидетельствах необходимо проводить в строгом соответствии с указаниями МКБ-10. Например, фиброзно-кавернозному туберкулезу легких, казеозной пневмонии, цирротическому туберкулезу легких, очаговому туберкулезу легких, туберкулеме, инфильтративному туберкулезу легких присваивается код А15 — туберкулез органов дыхания, подтвержденный бактериологически и гистологически или код А15.2 — туберкулез легких, подтвержденный гистологически. Туберкулезная эмпиема плевральной полости (туберкулезный плеврит, подтвержденный бактериологически и гистологически) имеет код А15.6, туберкулезный спондилит (туберкулез костей и суставов) — А18.0, туберкулез почек (туберкулез мочеполовой системы) — А18.1, диссеминированный туберкулез (острый милиарный туберкулез одной уточненной локализации) — А19.0, генерализованный туберкулез (острый милиарный туберкулез множественной локализации) — А19.1. Остаточные туберкулезные изменения в зависимости от их локализации имеют код В90 [9—12].
Приводим примеры правильного формулирования ПАД и заполнения I и II разделов п. 19 Свидетельства при различных формах туберкулеза.
Осложнения: отек легких, анемия (указать данные общего анализа крови), кахексия, хроническое легочное сердце (масса сердца 340 г, дилатация полостей правых отделов сердца, гипертрофия миокарда правого желудочка 0,7 см, желудочковый индекс 0,8).
Заключение: смерть больного З., 58 лет, последовала от фиброзно-кавернозного туберкулеза легких. Непосредственная причина смерти — прогрессирование туберкулеза.
Медицинское свидетельство о смерти (п. 19. I):
а) прогрессирование туберкулеза;
б) фиброзно-кавернозный туберкулез легких (код А15.2).
При исходной макроскопической картине в случае обнаружения при гистологическом исследовании хронической туберкулезной каверны типичного трехслойного строения с признаками прогрессирования цирротического туберкулеза легких патологический процесс следует расценивать как фиброзно-кавернозный туберкулез на фоне выраженных цирротических изменений легкого.
Осложнения: хроническое легочное сердце (масса сердца 380 г, дилатация правых отделов сердца, гипертрофия миокарда правого желудочка 0,9 см, желудочковый индекс 1,1), общее хроническое венозное полнокровие (мускатная печень, цианотическая индурация почек, селезенки), анасарка, двусторонний гидроторакс (справа 800 мл транссудата, слева 1000 мл), гидроперикард (120 мл), отек легких.
В данном случае смерть пациента последовала от диссеминированного туберкулеза легких подострого течения, что привело к формированию хронического легочного сердца с декомпенсацией в финале патологического процесса.
Медицинское свидетельство о смерти (п. 19. I):
а) легочно-сердечная недостаточность;
б) хроническое легочное сердце;
в) диссеминированный туберкулез легких (код А19.0).
В ПАД и Свидетельстве может быть указана только одна форма туберкулеза, при этом приоритет отдается хронической, деструктивной форме (например, фиброзно-кавернозному туберкулезу легких перед казеозной пневмонией и диссеминированным туберкулезом легких) или более тяжелому распространенному процессу (например, казеозной пневмонии перед диссеминированным туберкулезом легких).
Не следует писать: фиброзно-кавернозный туберкулез правого легкого, диссеминированный туберкулез левого легкого.
Следует записать: фиброзно-кавернозный туберкулез легких в фазе прогрессирования — хроническая большая туберкулезная каверна верхней доли правого легкого с бронхогенной диссеминацией в нижнюю долю и в контралатеральном легком.
Не следует писать: казеозная пневмония нижней доли правого легкого, фиброзно-кавернозный туберкулез верхней доли правого легкого.
Следует записать: фиброзно-кавернозный туберкулез легких в фазе прогрессирования — хронические туберкулезные каверны верхней доли правого легкого, сливающиеся ацинозные и лобулярные очаги диссеминации в нижней доле с формированием обширных фокусов по типу казеозной пневмонии.
Не следует писать: казеозная пневмония правого легкого, диссеминированный туберкулез левого легкого.
Следует записать: казеозная пневмония правого легкого с бронхогенной диссеминацией в левом легком.
Осложнения: отек легких, печеночная недостаточность (иктеричность кожного покрова, слизистых и серозных оболочек; указать данные печеночных проб и биохимического анализа крови); анемия (указать данные общего анализа крови); кахексия.
Медицинское свидетельство о смерти:
п. 19. I. а) раковая кахексия;
б) рак легкого с метастазами (код С34);
II. Туберкулема легкого (код А15.2).
Фоновое заболевание: очаговый туберкулез верхней доли правого легкого в фазе организации после противотуберкулезной полихимиотерапии.
Осложнения: паренхиматозная желтуха (иктеричность кожного покрова, слизистых и серозных оболочек, билирубин общий 295 мкмоль/л, билирубин прямой 162,1 мкмоль/л); асцит (2000 мл); реактивный плеврит (слева 800 мл, справа 500 мл); отек легких; набухание и отек головного мозга.
Медицинское свидетельство о смерти:
п. 19. I. а) печеночно-почечная недостаточность;
б) острая токсическая дистрофия печени (код К71);
II. Очаговый туберкулез легких (код А15.2).
1) острый трансмуральный инфаркт миокарда задней стенки левого желудочка; атеросклероз коронарных артерий с поражением 50% поверхности интимы и стенозом до 70%;
2) диссеминированный туберкулез легких в фазе прогрессирования — ацинозные, сливные ацинозные, лобулярные очаги казеозного некроза; малые и средние острые каверны во всех долях легких, наличие в мокроте МБТ (люминесцентная бактериоскопия №, дата).
Осложнения: пустые полости сердца и крупных сосудов; выраженный отек легких.
Медицинское свидетельство о смерти:
п. 19. I. а) острая левожелудочковая недостаточность;
б) острый инфаркт миокарда (код I21);
II. Диссеминированный туберкулез легких (код А19.0).
В случае смерти от прогрессирующего туберкулеза, развившегося на фоне гормональной терапии, проводимой по поводу какой-либо другой болезни (бронхиальная астма, системная красная волчанка, склеродермия, идиопатический фиброзирующий альвеолит, псориаз и пр.), туберкулез выставляют на первое место. Если для лечения использовались гормоны, то болезни будут относиться к фоновым заболеваниям (с указанием дозировок препаратов и сроков лечения гормонами), которые также фиксируются во II разделе п. 19 Свидетельства. Если наступление смерти происходит от прогрессирующего туберкулеза, развившегося на фоне противоопухолевой терапии, такой случай расценивается аналогично.
Фоновое заболевание: системная красная волчанка, леченная стероидными гормонами (гормональный препарат, доза, длительность получения препарата).
Осложнения: отек легких, отек головного мозга.
Медицинское свидетельство о смерти:
п. 19. I. а) прогрессирование туберкулеза;
б) туберкулез множественной локализации (код А19.1);
II. Системная красная волчанка (код М32).
Заключение
Формулировка ПАД при туберкулезе в каждом случае требует индивидуального подхода с сопоставлением клинических данных и результатов патологоанатомического исследования. Необходимым условием является правильная оценка активности и распространенности туберкулезного процесса с определением роли туберкулеза в танатогенезе. Глубокий анализ каждого секционного случая способствует правильной трактовке данной патологии, верному определению места туберкулеза в структуре ПАД, что позволяет обеспечить корректной информацией подразделения медицинской статистики, эпидемиологическую и фтизиатрическую службы.
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Характеристика возбудителя
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Пути заражения
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Факторы риска
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Туберкулез внутригрудных лимфоузлов
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Очаговый туберкулез легких
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Инфильтративный туберкулез легких
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Диссеминированный туберкулез легких
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Кавернозный и фиброзно-кавернозный туберкулез легких
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Цирротический туберкулез легких
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Туберкулома легкого
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Цирротический туберкулез легких – это финальная стадия туберкулезного процесса, для которой типично преобладанием пневмоцирроза над специфическим поражением легочной ткани. Цирротическая трансформация легкого сопровождается одышкой, кашлем с мокротой, кровохарканьем, дыхательной и сердечной недостаточностью. Цирротический туберкулез легких диагностируется с учетом рентгеносемиотики, функциональных данных, результатов лабораторного и бронхологического обследования. В зависимости от фазы течения цирротического туберкулеза легких назначается антибиотикотерапия, специфическая химиотерапия, коррекция легочно-сердечной недостаточности. При ограниченном пневмоциррозе производится хирургическое вмешательство.
МКБ-10
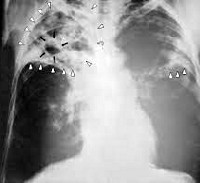
Общие сведения
Цирротический туберкулез легких – морфологический вариант течения туберкулезной инфекции, который характеризуют грубые рубцовые изменения в легочной паренхиме и плевре, сочетающиеся с минимальной активностью специфического воспаления. Развивается в исходе других форм туберкулеза органов дыхания; по наблюдениям разных авторов, встречается с частотой 0,1-8%.
Для формирования цирротического туберкулеза легких требуется длительный срок, исчисляемый годами. При данной форме туберкулезного процесса морфологическая перестройка легочной ткани является необратимой, а в запущенных случаях возможен летальный исход. Пациенты с цирротическим туберкулезом легких подлежат коллегиальному наблюдению со стороны специалистов в области фтизиатрии и пульмонологии.

Причины
Цирротический туберкулез легких обычно служит исходом других вторичных форм туберкулеза и редко возникает при первичном процессе. В большинстве наблюдений грубые цирротические изменения паренхимы формируются на фоне инфильтративного, фиброзно-кавернозного, диссеминированного туберкулеза легких или плеврита туберкулезной этиологии.
Цирротический туберкулез легких чаще диагностируется у пожилых пациентов, поскольку перестройка легочной ткани с возрастом протекает активнее. У детей пусковым фактором для развития пневмоцирроза становится своевременно нераспознанный первичный туберкулез, осложнившийся ателектазом легкого. С учетом площади поражения различают ограниченный (сегментарный, долевой) и диффузный; одно- и двухсторонний цирротический туберкулез легких.
Патогенез
При инфильтративном туберкулезе легких патоморфологической основой для разрастания соединительной ткани становится воспалительный инфильтрат, в котором происходит выпадение фибрина, коллагенизация альвеолярных мембран, фиброзирование участков ателектаза. При фиброзно-кавернозном туберкулезе грубая фиброзная трансформация затрагивает стенки каверны и перикавитарную зону. При инволюции диссеминированного туберкулеза происходит соединительнотканная трансформация патологических очагов; цирротический процесс носит, как правило, диффузный двухсторонний характер. Во всех этих случаях формируется так называемый пневмогенный цирроз легкого.
У пациентов, перенесших туберкулезный плеврит, лечение с помощью искусственного пневмоторакса или хирургической торакопластики, развивается плеврогенный цирроз: при этом соединительная ткань прорастает в легочную паренхиму из утолщенной плевры. Цирротическим туберкулезом легких может осложняться туберкулез ВГЛУ, первичный туберкулезный комплекс, туберкулез бронхов. При этих формах пневмофиброз развивается в результате обтурации бронха в ателектатическом участке (чаще в язычковых сегментах левого легкого, верхней или средней доле правого легкого). Такой механизм патогенеза носит название бронхогенного цирроза.
Замещение значительных участков паренхимы соединительной тканью, деформация бронхов, облитерация сосудов, ограничение подвижности легких вследствие плевральных шварт и эмфиземы приводит к недостаточности газообмена и кровообращения, формированию легочного сердца. На фоне рубцовой ткани определяются осумкованные очаги казеоза, а также участки продуктивного воспаления. При бронхогенном варианте циррозе специфическое воспаление обычно локализовано в лимфоузлах и бронхах.
Симптомы
Цирротический туберкулез легких протекает волнообразно, с периодами обострения неспецифического и туберкулезного воспаления. Тяжесть проявлений зависит от обширности и локализации цирротических изменений в легких. При сегментарном или верхнедолевом циррозе симптоматика обычно маловыраженная. Вне обострения имеет место незначительная одышка и периодически возникающий сухой кашель. Даже в случае активизации неспецифической бактериальной флоры, ввиду хорошего бронхиального дренажа, выраженная клиническая картина обычно не развивается.
Иное течение свойственно цирротическому туберкулезу легких с нижнедолевой локализацией или значительной площадью поражения. При нижнедолевом циррозе развивается клиника гнойного бронхита – беспокоит кашель с гнойной мокротой, нередко одышка астмоидного типа, периодически повторяется кровохарканье. Температура тела поднимается до 38°С и выше, возникает интоксикационный синдром, появляется множество влажных хрипов. В фазу обострения туберкулезного процесса присоединяются бацилловыдение и симптомы туберкулезной интоксикации. При тотальном одностороннем или двустороннем цирротическом туберкулезе легких на первый план выступает одышка, тахикардия, цианоз.
Осложнения
Гипертензия в малом круге кровообращения обусловливает возникновение легочных кровотечений. Аспирация крови может сопровождаться развитием аспирационной пневмонии. Постепенно усиливаются явления сердечной недостаточности: возникают периферические отеки, гепатомегалия, асцит. При длительной гнойной интоксикации развивается висцеральный амилоидоз, ХПН. Причинами смерти пациентов с цирротическим туберкулезом легких становятся массивные кровотечения, сердечно-легочная недостаточность и амилоидоз.
Диагностика
Комплекс диагностических мероприятий осуществляется пульмонологом или фтизиатром. При осмотре больных привлекает внимание деформация грудной клетки (ее уплощение, скошенность ребер, сужение межреберий, эмфизематозное расширение нижних отделов). При перкуссии над областью пневмоцирроза определяется укорочение легочного звука. Дыхание жесткое, иногда бронхиальное, постоянно выслушиваются сухие и влажные хрипы. Основную диагностическую информацию о специфике заболевания дают:
- Рентгенография легких. На рентгенограммах обнаруживается затемнение пораженной доли или сегментов, патологически измененный участок легкого уменьшен в размерах. На фоне затемнения могут выделяться более светлые участки (бронхоэктазы, каверны). Плевра утолщена, тень средостения смещена в сторону поражения. Особенно четко описанные изменения видны на томограммах. Ранее для выявления изменений со стороны бронхов в зоне цирроза широко использовалась бронхография, однако в настоящее время ее успешно заменяет КТ легких.
- Методы обнаружение возбудителя. МБТ в мокроте выявляются непостоянно, чаще при обострениях туберкулезного процесса. При бакпосеве мокроты, главным образом, выделяют неспецифическую микрофлору, указывающую на активность воспалительного процесса. Подтвердить тубинфицированность можно с помощью ИФА крови: интерферонового и Т-спот тестов. Проба Манту в диагностике цирротического туберкулеза не играет ведущей роли.
- Дополнительные инструментальные методы. Бронхоскопия при помогает обнаружить поствоспалительные рубцовые стенозы бронхов, гнойный эндобронхит. При проведении спирометрии определяется резкое снижение дыхательных объемов, главным образом, ЖЁЛ.
Цирротический туберкулез легких дифференцируют с ХНЗЛ, саркоидозом легких, пневмокониозами, фиброзирующим альвеолитом.
Лечение цирротического туберкулеза
Терапевтическая тактика одновременно преследует несколько целей: купирование неспецифического воспаления, подавление активности специфического процесса, коррекцию легочно-сердечной недостаточности.
При обострении неспецифической микробной инфекции проводятся курсы антибиотикотерапии, санационные бронхоскопии. С целью улучшения бронхиальной проходимости назначаются бронхолитики, отхаркивающие средства, ингаляции. Вопрос о выборе схемы туберкулостатической терапии решается в индивидуальном порядке. Для уменьшения симптомов хронического легочного сердца используется оксигенотерапия, назначаются антиоксиданты, антиагреганты, возодилататоры. Наличие ограниченного одностороннего цирроза легкого является показанием к проведению резекции легкого (сегментэктомии, лобэктомии).
Прогноз и профилактика
Хирургическое лечение позволяет предупредить прогрессирование цирроза и возникновение осложнений (легочных кровотечений, сердечно-легочной недостаточности, амилоидоза). Переход цирротического туберкулеза в стадию осложнений делает прогноз неблагоприятным. Осложненное течение становится причиной смерти, по меньшей мере, 3% больных. Профилактика цирротического туберкулеза легких сводится к своевременному лечению более ранних его форм.
Диссеминированный туберкулез легких – это клиническая форма туберкулезной инфекции, характеризующаяся формированием в легких многочисленных очагов специфического воспаления вследствие гематогенного или лимфогенного распространения микобактерий. Диссеминированный туберкулез легких протекает остро, подостро или хронически; с общим недомоганием, гипертермией, одышкой, влажным кашлем, кровохарканьем. Основными методами выявления диссеминированного туберкулеза легких служат рентгенодиагностика, туберкулинодиагностика, определение МБТ в мокроте и секрете бронхов. Лечение проводится специфическими противотуберкулезными препаратами по специальным схемам.
МКБ-10

Общие сведения
Причины
Диссеминированный туберкулез легких может представлять собой осложненный вариант первичного туберкулеза или носить вторичный характер и развиваться у пациентов, ранее перенесших первичную туберкулезную инфекцию. Возникновение диссеминированной формы связано с распространением микобактерий по кровеносным или лимфатическим путям из легочного очага или других органов (внутригрудных лимфатических узлов, костей, мочеполовой системы и т. д.). Для развития диссеминированного туберкулеза легких необходимо наличие следующих условий:
- туберкулезной бактериемии (или бактериолимфии),
- гиперсенсибилизации к туберкулезной инфекции,
- резкого снижения общей резистентности.
Факторы риска
Рассеиванию МБТ по организму способствуют другие инфекционные заболевания (грипп, корь, ВИЧ), аллергические реакции и иммунодефициты различного генеза, гиповитаминоз, алкоголизм и наркомания, гиперинсоляция или переохлаждение и пр. Довольно часто диссеминированный туберкулез легких развивается у пациентов с эндокринными нарушениями (сахарным диабетом) или физиологическими гормональными изменениями (в период беременности и после родов, в пожилом и старческом возрасте).
К группе высокого риска относятся лица, находящиеся в тесном контакте с больными открытой формой туберкулеза (выделяющими микобактерии). Также диссеминированный туберкулез легких может развиваться у детей, не получавших вакцину БЦЖ.
Патогенез
В условиях снижения напряженности общего и противотуберкулезного иммунитета может возникнуть реверсия туберкулезной инфекции в остаточных очагах с выходом микобактерий в кровяное или лимфатическое русло. Оседанию МБТ в легких способствует густая сеть легочных капилляров, артериол и венул, относительно медленный кровоток. При поступлении значительного количества микобактерий в кровь и выраженном снижении противотуберкулезного иммунитета может развиться генерализованный диссеминированный туберкулез с очагами в различных органах или туберкулезный сепсис.
Классификация
В зависимости от путей распространения микобактерий по организму различают гематогенный, лимфогенный и лимфобронхогенный диссеминированный туберкулез. Все три варианта могут носить острое, подострое или хроническое течение, ограниченный или распространенный характер.
Симптомы
Различные клинические формы диссеминированного туберкулеза легких имеют свои специфические особенности течения. Примерно у трети больных поражение легких является случайно находкой и обнаруживается при прохождении массовой флюорографии. Остальные пациенты целенаправленно обращаются к врачу в связи с ухудшением самочувствия. Диссеминированный туберкулез легких может сочетаться с туберкулезом гортани, костей и суставов, почек, гениталий. В этом случае признакам поражения легких может предшествовать другая органная симптоматика (дисфония, боль в горле, суставах и позвоночнике, гематурия, бесплодие и т. д.).
Острая форма
Острый диссеминированный туберкулез легких в начальном периоде часто напоминает ОРВИ или внебольничную пневмонию. Он манифестирует внезапно, с резкого недомогания, повышения температуры до 38°С, диспепсических нарушений, головной боли. На фоне неспецифических симптомов возникают сухой кашель, одышка, цианоз. Симптоматика прогрессивно нарастает в течение 1-2 недель: температура может достигать 40°С; кашель становится продуктивным с выделением слизисто-гнойной мокроты; может возникать кровохарканье; выражены адинамия, тахикардия, ночная потливость.
При тифоидной форме преобладает интоксикационный синдром, могут иметь место нарушение сознания и бред. У больных с легочной формой, кроме токсикоза, тяжесть состояния усугубляется резко выраженной дыхательной недостаточностью. В случае перехода туберкулезного воспаления на мозговые оболочки развивается менингеальная форма с соответствующей симптоматикой (ригидностью мышц затылка, симптомами Брудзинского и Кернига).
Редко наблюдается острейшее течение диссеминированного туберкулеза легких - туберкулезный сепсис. Ему подвержены лица со сниженным иммунитетом (тяжелым сахарным диабетом, лейкемией и т. д.). Он протекает крайне тяжело с высокой лихорадкой, спутанностью сознания, гепатоспленомегаией, легочно-сердечной недостаточностью.
Подострая форма
Клиническая картина подострого диссеминированного туберкулеза легких маскируется под затяжной бронхит; отличается умеренно выраженными проявлениями: раздражительностью, снижением работоспособности, общей слабостью, потерей аппетита и похуданием, периодической гипертермией, несильным влажным кашлем, болью в боку. Нередко развитию симптоматики предшествует туберкулезный плеврит.
Хроническая форма
Хронический диссеминированный туберкулез легких вне обострения протекает бессимптомно. В период активизации специфического воспаления появляются умеренные симптомы интоксикации; при длительном течении туберкулезного процесса преобладают признаки дыхательной недостаточности. Вследствие редукции сосудистого русла и повышения давления в сосудах малого круга развивается легочное сердце.
Диагностика
Физикальное обследование выявляет ослабленное дыхание, влажные мелко- и среднепузырчатые хрипы. Подтвердить или опровергнуть диагноз помогают следующие диагностические данные:
- Гемограмма на фоне диссеминированного туберкулеза легких претерпевает существенные сдвиги: лейкоцитоз сменяется лейкопенией, развивается лимфопения, эозинопения, нейтрофилез, тромбоцитопения, резко увеличивается СОЭ. В мокроте или смывах с бронхов микобактерии туберкулеза выявляются только у половины больных диссеминированным туберкулезом. При менингеальной форме с целью дифференциальной диагностики прибегают к люмбальной пункции и исследованию спинномозговой жидкости.
- Рентгеносемиотика диссеминированного туберкулеза легких зависит от клинической формы заболевания. Признаками острого процесса служат наличие в обоих легочных полях множественных однотипных очагов, расположенных симметрично, в виде цепочки по ходу сосудов. При подострой диссеминации очаги имеют тенденцию к слиянию, возможно образование полостей распада. Для хронической диссеминации характерно асимметричное расположение очаговых теней, которые имеют разную форму, величину, очертания, интенсивность в зависимости от срока давности их возникновения. Рентгенография легких, как правило, дополняется линейной или компьютерной томографией.
- В начале острой формы диссеминированного туберкулеза легких реакция Манту у больных бывает умеренно положительной или гиперергической, однако в дальнейшем угасает. При подостром и хроническом процессе выявляется слабоположительная или умеренно выраженная реакция на туберкулин.
- При диагностической бронхоскопии на слизистой оболочке бронхов могут обнаруживаться туберкулезные бугорки. Эндоскопическое исследование позволяет произвести биопсию бронха, трансбронхиальную биопсию легкого или лимфатического узла, получить бронхоальвеолярный смыв для исследования на МБТ.
- ИФА-диагностика проводится для верификации диагноза у лиц из групп риска. Широкое применение квантиферонового теста и T-SPOT-диагностики сдерживается высокой стоимостью анализов.
Дифференциальная диагностика диссеминированного туберкулеза легких проводится с саркоидозом, лимфогранулематозом, пневмокониозом, пневмомикозом, коллагенозами, очаговой пневмонией, альвеолитом, карциноматозом легких.

КТ ОГК. Множественные очаговые поражения верхней и средней доли правого легкого, верхней и нижней доли левого легкого у пациента с диссеминированным туберкулезом.
Лечение диссеминированного туберкулеза легких
Больные с диссеминированным туберкулезом легких госпитализируются в стационар противотуберкулезного профиля. Специфическая химиотерапия назначается и контролируется фтизиатром. При впервые выявленном диссеминированном туберкулезе легких, независимо от формы, назначается рифампицин, изониазид и этамбутол (или стрептомицин); при массивном бактериовыделении или тяжелом течении добавляется четвертый препарат - пиразинамид.
Активная терапия продолжается до рассасывания очагов диссеминации, прекращения выделения микобактерий и закрытия каверн. После этого, еще 6-9 месяцев, лечение осуществляется двумя противотуберкулезными антибиотиками (изониазид+этамбутол, изониазид+пиразинамид или изониазид+рифампицин). В схему лечения острого диссеминированного туберкулеза легких включают кортикостероиды (преднизолон) и иммуномодуляторы (препараты тимуса, альфа интерферон). В некоторых случаях (при сохранении полостей распада) прибегают к оперативной коллапсотерапии.
Прогноз и профилактика
Исход острого диссеминированного туберкулеза легких может быть благоприятным при условии своевременного выявления и проведения полноценного курса этиотропной терапии. Осложнение в виде туберкулезного менингита может привести к гибели больного. Подострое течение может подвергаться обратному развитию или переходить в хроническую форму. Хронический диссеминированный туберкулез имеет длительное, многолетнее течение, может осложняться появлением внелегочных очагов и прогрессированием в фиброзно-кавернозный туберкулез.
Профилактика диссеминированного туберкулеза легких заключается в предупреждении и лечении первичного туберкулезного процесса, своевременной БЦЖ-вакцинации детей, проведении профилактического рентгенологического скрининга среди взрослых. Пациенты, перенесшие туберкулез, должны в течение 2-х лет находиться под наблюдением фтизиатра. Снятие с диспансерного учета может быть осуществлено только при отсутствии рецидивов, остаточных изменений (туберкулом, кальцинатов, цирроза легких и пр.) и отягощающих факторов (иммунодефицитных состояний, хронических заболеваний, вредных зависимостей).
1. Федеральные клинические рекомендации по диагностике и лечению диссеминированного (милиарного) туберкулёза легких у детей/ под ред. проф. Аксеновой В.А. – 2013.
2. Туберкулез. Особенности течения, возможности фармакотерапии: Учебное пособие для врачей/ под ред. проф. Иванова А.К. – 2009.
3. Диагностика диссеминированного туберкулеза и других гранулематозных заболеваний легких (клинико-лабораторное исследование): Автореферат диссертации/ Николаева Г. М. – 2004.
Читайте также:

