Ревматоидный артрит и бруцеллез
Обновлено: 13.05.2024
Человек постоянно контактирует с окружающей средой, а значит и с населяющими ее микроорганизмами, многие из которых являются патогенными, способными вызвать воспалительный процесс. Инфекционный артрит развивается при попадании инфекции в сустав. Предупредить тяжелые осложнения этого заболевания может только своевременное обращение за медицинской помощью.
Общие сведения о заболевании
Инфекционный артрит – это воспаление сустава, вызванное местной или общей инфекцией. Симптомы болезни и ее течение во многом зависят от вызвавшей инфекционный процесс инфекции.
Коды инфекционных артритов по МКБ-10:
- стафилококковый - M00.0;
- пневмококковый - M00.1;
- стрептококковые - M00.2;
- вызванные другими уточненными бактериальными возбудителями - M00.8;
- пиогенный неуточненный - M00.9;
- туберкулезный – М01.1;
- гонококковый - M01.3;
- вирусный – М01.5.
Заболевание очень распространено и может стать причиной стойкого нарушения суставной функции. Четверть пациентов, обращающихся по поводу заболеваний суставов, страдают инфекционными артритами.
Причины инфекционного артрита
Причиной заболевания является инфекция – гнойная инфекция из расположенных рядом очагов (флегмон, абсцессов) или занесенная с током крови при холециститах тонзиллитах, а также общие инфекционные заболевания. При попадании инфекционных возбудителей в сустав иммунная система начинает с ними бороться, вызывая воспалительный процесс, течение которого напрямую связано с особенностями инфекционного возбудителя.
Воспаление может быть:
- неспецифическим – то есть, иметь общие симптомы, характерные для воспалительных процессов; вызываются такие процессы гноеродной патогенной и условно-патогенной микрофлорой – стафилококками, стрептококками, синегнойной и кишечной палочками и др.; вызываемые ими воспалительные процессы носят обычно острый гнойный характер и протекают остро, особенно, у детей;
- специфическим – при таком воспалении развиваются, как общие симптомы, характерные для всех артритов, так и симптомы, свойственные данной инфекции; к таким инфекциям относят туберкулезный, бруцеллезный, гонорейный, вирусный, грибковый, паразитарный воспалительные процессы.
Инфекционные артриты имеют два механизма развития:
- бактериально-метастатический – воспаление начинается из-за присутствия в суставе инфекции;
- токсико-аллергический – воспаление развивается за счет общей интоксикации и неадекватного иммунного ответа на внедрение в организм инфекции;
- смешанный – действуют оба механизма.
Факторы, предрасполагающие к развитию инфекционного артрита: вредные привычки, поднятие тяжестей, наличие лишней массы тела, сахарного диабета. Гнойные поражения суставов особенно часто развиваются у женщин, страдающих ревматоидным артритом.
Симптомы инфекционного атрита
Инфекционный артрит обычно начинается и протекает остро, иногда подостро. Но при некоторых специфических инфекциях он имеет незаметное начало и длительное течение.
Начало болезни и первые симптомы
При остром начале основными симптомами инфекционного артрита являются: выраженная лихорадка, озноб, летучие мышечно-суставные боли в сочетании с резкой болезненностью в пораженном суставе, отеком и гиперемией кожи над ним. Практически всегда остро протекает инфекционный артрит у детей.
Подострое течение имеет не такое заметное начало, температура тела нормальная или субфебрильная. Отек, гиперемия и боль в суставах умеренные.
Самым опасным является скрытое, незаметное течение, характерное для туберкулезного артрита. Характерны неопределенные боли в суставах, похрустывание, снижение двигательной активности. Болезнь протекает на фоне туберкулеза, небольшое повышение температуры также может не привлечь внимания, поэтому туберкулезный артрит редко выявляется на ранних стадиях.
Боли и и отеки характерны для начальной стадии инфекционного токсико-аллергического артрита у детей и взрослых
Явные симптомы
Острый гнойный артрит развиваются очень быстро, состояние ухудшается с каждым днем, беспокоит лихорадка, отечность, гиперемия и боль нарастают. Не исключено, что больному потребуется хирургическая помощь.
При более медленном течении симптомы инфекционного артрита развиваются постепенно, появляется общее недомогание, слабость, суставные боли становятся постоянными, усиливаясь при движении. Постепенно нарушается функция конечностей: появляются трудности в их сгибании или разгибании.
Когда необходимо обращаться за медицинской помощью
К врачу нужно обращаться при появлении следующих симптомов:
- постоянных или регулярно повторяющихся болях в суставах;
- появлении лихорадки, недомогания в сочетании с болями в суставах;
- отека, гиперемии кожи над суставом в сочетании с лихорадкой у пациентов, уже страдающих хроническим артритом – возможно, к имеющемуся хроническому воспалению присоединилась инфекция;
- появление суставных болей при туберкулезе легких, гонорее, бруцеллезе и др. инфекционных заболеваниях.
Опасности
Заболевание часто протекает тяжело, с осложнениями.
Стадии заболевания
Течение болезни связано с ее клинической формой, поэтому стадии развития патологического процесса могут иметь значительные различия. Рассмотрим стадии развития острого гнойного артрита, разработанные НИИ им. Вишневского:
- Начальная – гнойный процесс без деструкции внутрисуставных тканей:
- А. - без поражения околосуставных тканей;
- В. – с развитием гнойных процессов в прилегающих тканях.
- Развернутая – гнойный артрит с деструкцией внутрисуставных тканей:
- А. - без поражения околосуставных тканей;
- В. – с гнойным поражением окружающих мягких тканей.
- Запущенная – с поражением костной и хрящевой ткани:
- А. - без поражения окружающих тканей;
- В. – с гнойным поражением данных тканей;
- С. – с выходом гноя на поверхность тела (свищами).
- Завершающая:
- при отсутствии адекватного лечения – деструкция, неподвижность сустава, инвалидизация;
- при правильном лечении – полное или частичное восстановление функции конечности.
Возможные осложнения
Инфекционный артрит может давать ранние и поздние осложнения. К ранним осложнениям относятся в основном осложнения гнойного артрита:
- нагноение околосуставных тканей;
- генерализация инфекции, сепсис.
Отдаленные последствия – это утрата функции конечности разной степени: от легкой до полной неподвижности.
Классификация
Происхождение и симптомы инфекционного артрита разных клинических форм имеют, как сходство, так и отличие. Рассмотрим наиболее распространенные формы.
Острый гнойный
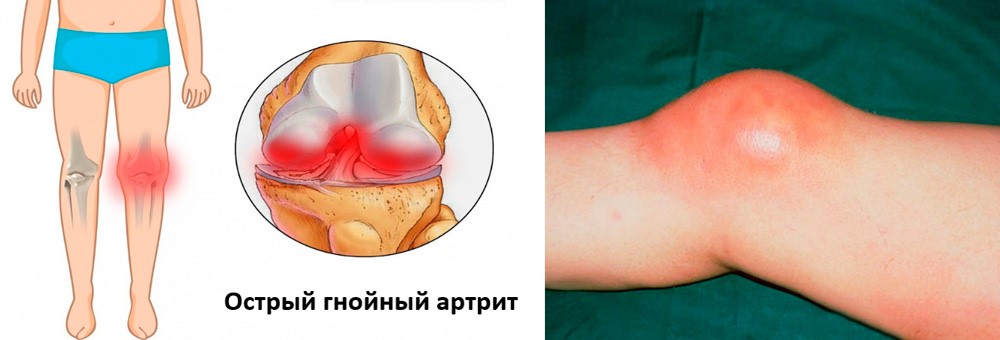
Острый гнойный артрит коленного сустава
Данная форма заболевания развивается при попадании в сустав гноеродной инфекции (синегнойной палочки, стафилококков, стрептококков и др.). Заражение может быть первичным при ранениях и вторичным – при переходе инфекции из окружающих тканей или отдаленных очагов инфекции. К группе риска относятся лица, страдающие ревматоидным артритом, особенно, женщины.
Начинается заболевание остро и протекает тяжело. Появляется лихорадка, головная боль, озноб. Пораженный сустав отекает, кожа над ним краснеет. Боль настолько сильная, что больной не может пошевелить конечностью и старается придать ей положение, вызывающее наименьшую болезненность.
Без оказания своевременной помощи суставные поверхности быстро разрушаются с ограничением подвижности конечности. При назначении адекватного лечения наступает полное выздоровление.
Септический
Развивается на фоне уже существующего сепсиса – генерализованного инфекционного процесса. Инфекция попадает в суставную полость гематогенным путем - с током крови. Заболевание может протекать в виде:
- бактериально-метастатической формы с симптомами острого гнойного артрита – состояние пациента может быть крайне тяжелым; прогноз заболевания зависит от своевременного лечения;
- токсико-аллергической формы – течение не всегда имеет острый характер, часто протекает подостро с множественным поражением суставов мигрирующего (чередующегося) характера; процесс носит негнойный характер и заканчивается выздоровлением на фоне излечения сепсиса.
Туберкулезный
Артрит в данном случае также протекает в виде бактериально-метастатической и токсико-аллергической форм. В первом случае поражаются в основном позвоночник и крупные суставы конечностей, а заболевание носит название костно-суставного туберкулеза. Протекает изначально хронически с нарастающими болями при движении, общим недомоганием. Основные изменения видны на рентгене в виде поражения суставной костной ткани от появления пятна с утратой костью кальция до разрушения кости. При отсутствии лечения приводит к инвалидности.
Токсико-аллергическая форма впервые описанная Понсе в начале 20-го века, протекает очень похоже на ревматоидный артрит с хроническим началом и поражением мелких суставов кисти и стоп. Возможна также их деструкция и инвалидизация. Поражение крупных суставов иногда протекает без последствий и проходит на фоне противотуберкулезной терапии.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Гонорейный
Поражение суставов гонококковой инфекцией может иметь бактериально-метастатическую и токсико-аллергическую формы. В обоих случаях поражаются крупные суставы, чаще всего один коленный (голеностопный, лучезапястный). Протекает болезнь остро, с высокой температурой, интоксикацией и сильнейшими суставными болями. Колено отекает, краснеет, до него невозможно дотронуться из-за болей.
При проведении своевременного лечения болезнь имеет благоприятный исход. Если же не лечить, быстро наступает полная неподвижность конечности.
Боррелиозный
Боррелиоз или болезнь Лайма – это инфекция, вызываемая спиралевидными бактериями – спирохетами боррелиями. Передается она клещами и протекает в виде последовательной смены стадий:
- Через 1-2 недели после укуса клеща появляются повышение температуры тела, интоксикация, скованность мышц и появление на теле в месте укуса клеща покраснения - эритемы, окруженной концентрическими кольцами, распространяющейся на большие участки тела. При своевременном назначении антибактериальной терапии заболевание может закончиться на этой стадии.
- Развивается через 1 – 3 месяца после начала заболевания и проявляется в виде поражений нервной системы (менингитов, невритов с острыми болями) и сердца (сердечных блокад, миокардитов и др.).
- Поражение суставов начинается через полгода (иногда через 2 года) после начала заболевания у генетически предрасположенных людей и протекает в виде сильных суставных болей, доброкачественного рецидивирующего воспалительного процесса, протекающего по типу инфекционно-аллергического артрита с асимметричным поражением 1 – 2 суставов (чаще всего коленного) и заканчивающегося через несколько лет выздоровлением у большинства больных. Но у некоторых пациентов заболевание может переходить в хроническую форму с постепенным нарушением функции конечностей.
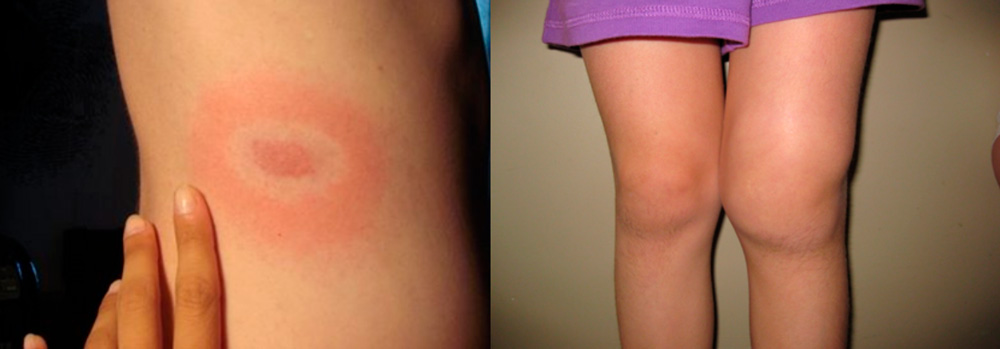
Начальная стадия боррелиоза – мигрирующая эритема и 3 стадия - хронический артрит колена
Вирусный
Развивается на фоне различных вирусных заболеваний:
- Парвовирусная инфекция, вызванная парвовирусом B19 – заболевание протекает с интоксикацией, лихорадкой, кожными проявлениями в виде красных пятен, возвышающихся над кожей папул и точечных подкожных кровоизлияний. Одновременно происходит симметричное поражение суставов. Могут вовлекаться мелкие суставчики кисти, лучезапястные, локтевые, коленные, голеностопные суставы. Симптомы похожи на ревматоидные поражения, но протекают от 3 месяцев до года и имеют благоприятный исход.
- Краснуха – артрит развивается чаще у взрослых женщин на фоне уже имеющихся симптомов краснухи или перед их появлением. У детей такие поражения встречаются редко. Околосуставные ткани отекают, краснеют, появляются сильные боли, нарушающие суставную функцию. Поражение асимметричное с вовлечением мелких суставов кисти, лучезапястных, коленных, локтевых суставов. Артрит продолжается две-три недели, после чего наступает полное выздоровление.
- Вирусные гепатиты В и С – артриты развиваются достаточно часто, но имеют доброкачественное течение и заканчиваются полным выздоровлением. Поражаются мелкие суставы кисти, локтевые, голеностопные и реже другие суставы. Воспаление в суставах обычно начинается до появления желтухи и заканчивается в период ее разгара.
Грибковый
Чаще всего грибковые поражения суставов развиваются при актиномикозе, но встречаются и при другой грибковой инфекции. Патогенные грибки попадают в суставную полость из расположенного рядом костного очага поражения или из отдаленных очагов (кариозные зубы) с током крови. Течение хроническое, с рецидивами и возможным присоединением бактериальной инфекции. Очень часто возникают свищи – ходы, по которым гной из сустава выделяется на поверхность кожи. При отсутствии адекватного лечения приводит к постепенной утрате суставной функции.
Паразитарный
Причиной артрита обычно является эхинококкоз, поражающий костную ткань позвонков, костей таза и длинных костей конечностей. В суставах обычно развивается токсико-аллергический воспалительный процесс. Часто вовлекаются суставы позвоночника, тазобедренные, коленные и локтевые суставы. Течение доброкачественное, но сопровождается сильными суставными болями. Выздоровление наступает при назначении полноценного лечения эхинококкоза.
Инфекционно-аллергический артрит
Инфекционно-аллергический артрит возникает, когда есть аллергия, на фоне которой развивается при неблагоприятных условиях воспалительный процесс в суставах. Заболевание протекает в бурной форме, сопровождается высокой температурой и сильными болевыми признаками. В области поражения наблюдается покраснение, отечность, припухлость. На разных участках кожи – кольцеобразная аллергическая сыпь. Лечением инфекционно-аллергического артрита занимаются ревматолог и аллерголог.
Локализация инфекционного артрита
При инфекционном поражении суставов локализация патологического процесса зависит от особенностей инфекции и ее клинической формы. При острых гнойных артритах – это в основном крупные суставы – коленный, голеностопный, локтевой. Мелкие суставы кисти и стопы поражаются при токсико-аллергической форме туберкулезного и некоторых вирусных артритах.
Асимметричное поражение одного-двух крупных суставов характерно для боррелиоза, чаще всего при этой инфекции в процесс вовлекаются коленные суставы.
Хронический бруцеллез – зоонозное инфекционно-аллергическое заболевание, вызываемое бактериями рода Brucella, протекающее свыше шести месяцев, характеризуется выраженным полиморфизмом клинических проявлений с преимущественным поражением опорно-двигательной, нервной, мочеполовой и др. систем, склонностью к рецидивирующему течению.
I. ВВОДНАЯ ЧАСТЬ
Название протокола: Хронический бруцеллез
Код протокола:
Код МКБ X:
А23 – Бруцеллез
А23.0 – Бруцеллез, вызванный Brucella melitensis
А23.1 – Бруцеллез, вызванный Brucella abortus
A23.2 - Бруцеллез, вызванный Brucella suis
A23.3 - Бруцеллез, вызванный Brucella canis
A23.8 - Другие формы бруцеллеза
A23.9 - Бруцеллез неуточненный
Дата разработки протокола: 22.04.2013 г.
Сокращения, используемые в протоколе:
ДНК – дезоксирибонуклеиновая кислота
ИФА– иммуноферментный анализ
КТ – компьютерная томография
МРТ – магнитно-резонансная томография
ПЦР – полимеразно цепная реакция
РСК – реакция связывания комплемента
РЭГ - реоэнцефалография
СОЭ – скорость оседания эритроцитов
УЗДГ – ультразвуковая допплерография
УЗИ – ультразвуковое исследование
ЦНС – центральная нервная система
ЭКГ - электрокардиография
IgA – иммуноглобулины класса А
IgG – иммуноглобулины класса G
IgM – иммуноглобулины класса М
Категория пациентов: взрослые больные поликлиник и инфекционных стационаров/отделений, многопрофильных и специализированных стационаров, беременные, роженицы и родильницы родильных домов/ перинатальных центров.
Пользователи протокола:
- ВОП ПМСП, врач-терапевт ПМСП, врач-инфекционист ПМСП, врач-невролог ПМСП;
- врач-инфекционист инфекционного стационара/отделения, врач-терапевт, врач-невролог многопрофильных и специализированных стационаров, врач акушер-гинеколог родильных домов/перинатальных центров.
Классификация
Клиническая классификация (Н.Д.Беклемишев (1957), дополнена К.Б.Курмановой, А.К.Дуйсеновой (2002)
Хронический бруцеллез - длительность заболевания свыше 6 месяцев.
Различают 2 формы:
- первично-хронический бруцеллез
- вторично-хронический бруцеллез
Стадии хронического бруцеллеза - определяют по степени нарушения трудоспособности:
- стадия компенсации – наличие симптомов бруцеллеза, не нарушающих трудоспособности больного;
- стадия субкомпенсации – наличие симптомов снижающих трудоспособности больного;
- стадия декомпенсации – наличие симптомов, делающих больного нетрудоспособным.
Органопатология
Опорно-двигательная система: артрит, пери- и параартрит, сакроилеит, остеоартрит, артроз, спондилоартрит, спондилит, спондилодисцит, спондилез, бурсит, тендовагинит фиброзит, периостит, остеохондроз и т.д.
Нервная система:
Центральная нервная система (менингит, энцефалит, миелит, васкулит сосудов головного мозга, вертебро-базилярная недостаточность, гипертензионный, диэнцефальный, гипоталамический синдромы и т.д.).
Периферическая нервная система (неврит, радикулит, плексит, солярит, корешковый синдром и т.д.).
Вегетативная нервная система (вегето-сосудистая дистония, нарушения микроцикуляции, атония кишечника и т.д.).
Психобруцеллез (астеноневротический синдром, депрессивный синдром, галлюциноз и т.д.).
Органы чувств (невриты зрительного и слухового нерва, увеонейрохориоретинит и т.д.).
Сердечнососудистая система (миокардит, перикардит, эндокардит, нарушения ритма и проводимости, миокардиодистрофия, флебит, тромбофлебит и т.д.).
Половая система (орхит, орхоэпидидимит, сальпингооофорит, нарушения менструального цикла, бесплодие и т.д.).
Мочевыделительная система (гломерулонефрит, мочевой синдром и т.д.).
Дыхательная система (бронхит, пневмония – редко).
Пищеварительная система (гепатит, холецистит, гастрит – редко).
Диагностика
ΙΙ. Методы, подходы и процедуры диагностики и лечения
Перечень диагностических мероприятий
Основные:
1. Общий анализ крови
2. Общий анализ мочи
3. Кровь на микрореакцию (сифилис)
4. Микроскопия кала для обнаружения яиц гельминтов
5. Исследование крови в реакции Хеддлсона-Райта
Дополнительные:
1. Исследование крови в РСК с бруцеллезными антигенами
2. ИФА крови для обнаружения Ig классов М, А, G к бруцеллам
3. ПЦР крови для обнаружения ДНК бруцелл
4. Бактериологическое исследование крови для выделения бруцелл
5. Биохимический анализ крови (общий билирубин, прямой билирубин, общий белок, белковые фракции, аланинаминотрансфераза, аспартатаминотрансфераза, ревматоидный фактор, С-реактивный белок).
6. Рентгенологическое исследование опорно-двигательного аппарата.
7. МРТ при поражении позвоночника.
8. КТ головного мозга при нейробруцеллезе.
9. РЭГ или УЗДГ сосудов головного мозга.
10. ЭКГ.
11. УЗИ органов брюшной полости и малого таза.
12. Консультации специалистов: невропатолог; кардиолог; уролог; офтальмолог; фтизиоостеолог; нейрохирург; психиатр; гинеколог; эндокринолог; физиотерапевт.
Обследования, которые необходимо провести до плановой госпитализации:
1. Общий анализ крови
2. Общий анализ мочи
3. Исследование крови в реакции Хеддлсона-Райта
Диагностические критерии
Жалобы и анамнез [2]:
- потливость, ознобы;
- болевой синдром (нейро-артро-миалгии);
- слабость;
- снижение работоспособности;
- эмоциональная лабильность.
Эпидемиологический анамнез:
- Участие в окоте и отеле
- Уход за животными (мелкий и крупный рогатый скот)
- Забой животных и разделка туш, потрошение кишок
- Контакт с сырым мясом, фаршем, внутренними органами животных (печень, почки, легкие, кишки и т.д.)
- Употребление сырого молока или молочных продуктов кустарного производства (брынза, сметана, сливки, творог)
- Употребление недостаточно термически обработанного мяса (шашлык, донер, шаурма и т.д.)
- Обработка шкур животных, пошив изделий из шкур (каракуль)
- Стрижка овец
- Работа с шерстью животных, первичная обработка и т.д.
- Уборка помещений для животных
- Производство мясокостной муки
- Работа на мясокомбинате, мясных рынках
- Работа на молочных комбинатах
- Работа поваром, шашлычником
- Эпидемиологическая связь с известной вспышкой бруцеллеза или подтвержденным случаем бруцеллеза у людей.
Физикальное обследование:
- волнообразная, чаще субфебрильная повышенная температура;
- болевой синдром (нейро-артро-миалгии);
- артриты и/или сакроилеиты и/или спондилоартриты;
- миозиты и/или невриты;
- полилимфоаденопатия;
- увеличение печени.
1) Первично-хронический бруцеллез
- Постепенное начало болезни.
- Наличие субфебрильной температуры, потливости при обострении процесса.
- Преобладают астеновегетативный синдром и локальные поражения.
- Длительность болезни свыше 6 месяцев.
- В анамнезе отсутствует указания на перенесенный острый или подострый бруцеллез.
- Возможность минимального инфицирования бруцеллами в течение длительного времени.
- Чаще первично-хроническим бруцеллезом болеют лица, длительно работающие в хозяйстве, не благополучном по бруцеллезу – ветврачи, доярки, чабаны; или лица, живущие в районе, неблагополучном по бруцеллезу.
2) Вторично-хронический бруцеллез
- Характеризуется субфебрильной температурой, потливостью при обострении процесса.
- Преобладают астеновегетативный синдром и локальные поражения.
- Длительность болезни свыше 6 месяцев.
- Является следствием перенесенного острого или подострого бруцеллеза.
Клиника хронического бруцеллеза
- Умеренная интоксикация – длительный субфебрилитет, слабость, повышенная раздражительность, плохой сон и аппетит, снижение работоспособности.
- Генерализованная лимфаденопатия.
- Изменение локомоторного аппарата – артралгии, бурситы, фиброзиты, целлюлиты. Поражается несколько суставов, в основном крупные.
- В патологический процесс вовлекаются различные отделы позвоночника, особенно пояснично-крестовое сочленение.
- Поражение нервной системы проявляется развитием невритов, плекситов, радикулитов, ишиорадикулитов.
- Возможно развитие бруцеллезного менингита, менингоэнцефалита, арахноидита.
- Нарушается половая функция – у мужчин наблюдаются орхиты, импотенция; у женщин – дисминорея, вторичное бесплодие.
Лабораторное обследование:
1. Общий анализ крови – нормо-лейкопения, гипохромная анемия, нейтропения, лимфоцитоз, моноцитоз, тромбоцитопения, СОЭ – в пределах нормы/незначительно увеличена (нормальные показатели крови: эритроциты: муж. 4-5·10 12 /л, жен. 3-4·10 12 /л; цветовой показатель вычисляется по формуле: гемоглобин (г/л) / число эритроцитов · 3 = 0,9-1,1; гематокрит: муж. 40-54%, жен. 36-42%, гемоглобин: муж. 130-150 г/л, жен. 120-140 г/л; лейкоциты 4-9·10 9 /л; нейтрофилы: палочкоядерные 1-6%; плазматические клетки – отсутствуют; сегментоядерные – 47-72%; моноциты 3-11%; тромбоциты180-320·10 9 /л; СОЭ 6-9 мм/ч).
2. Титр агглютинирующих антител к Brucella в реакции Райта одной или более пробах сыворотки крови, взятой у больного после начала заболевания 1:50 и более.
3. Титр антител в РСК 1:5 и более.
4. Выявление противобруцеллезных антител класса IgG и/или IgM и/или IgA методом ИФА.
5. Бактериологическое исследование крови (посев) для выделения бруцелл, при подозрении на ре- и суперинфицирование.
6. Положительный результат ПЦР [3].
Инструментальное исследование:
- Рентгенологическое исследование опорно-двигательного аппарата;
- МРТ при поражении позвоночника: спондилит, спондилодисцит, превертебральный натечник;
- КТ головного мозга при нейробруцеллезе;
- РЭГ или УЗДГ сосудов головного мозга при васкулите сосудов головного мозга;
- ЭКГ;
- УЗИ органов брюшной полости и малого таза.
Показания для консультации специалистов:
- Невропатолог – для исключения нейробруцеллеза: поражения ЦНС (менингит, энцефалит, миелит)
- Кардиолог (изменения на ЭКГ, эндокардит)
- Уролог (орхит)
- Офтальмолог (поражение органов зрения)
- Фтизиоостеолог (спондилит)
- Нейрохирург (спондилодисцит с пролабацией диска, эпидуральный натечник)
- Психиатр (психобруцеллез)
- Гинеколог (воспалительные процессы, бесплодие)
- Эндокринолог (бесплодие)
- Физиотерапевт (коррекция дополнительного лечения)
Дифференциальный диагноз
Дифференциальный диагноз

Алгоритм дифференциальной диагностики хронического бруцеллеза
Примеры формулировки диагноза:
A23.9 Первично-хронический бруцеллез, стадия субкомпенсации. Полиартралгии.
А23.0 Вторично-хронический бруцеллез, вызванный Brucella melitensis, стадия декомпенсации. Левосторонний гонит. Левосторонний орхит. Вторичное бесплодие.
Лечение
Цели лечения:
1. Купирование признаков обострения локальных процессов;
2. Снижение признаков астеновегетативного синдрома.
Тактика лечения: (Клинические рекомендации ВОЗ, 2006) [6]
Немедикаментозное лечение:
- режим в соответствие с выраженностью локальных проявлений;
- диета №15.
Медикаментозное лечение
Этиотропная терапия
Антибиотики назначают при наличии повышения температуры.
Требования к антибиотикотерапии бруцеллеза:
- Длительность курса не менее 6 недель.
- Комбинация 2-х препаратов, обладающих синергизмом.
- Преемственность стационарного и поликлинического этапов лечения с указанием названия препарата, дозы и длительности лечения.
Возможные антибактериальные препараты:
- Антибиотики тетрациклинового ряда: доксициклин (вибрамицин) в дозе 0,2 г однократно 1 день, в последующие дни по 0,1 г.
- Аминогликозиды: гентамицин по 80 мг через 8 часов в/м.
- Ансамицины: рифампицин по 300 млн ЕД 3 раза в сутки.
- Фторхинолоны: ципрофлоксацин по 500 мг 2 раза в сутки или офлоксацин по 200 мг 2 раза в день 30 дней.
- Комбинированные сульфаниламиды: сульфаметоксазол + триметоприм (бисептол, бактрим) 960 мг перорально 2 раза в сутки.
Лечение неосложненного бруцеллеза
- Ципрофлоксацин по 500 мг 2 раза в сутки + доксициклин 200мг/день (30 дней)
- Доксициклин 200мг/день (30 дней) + гентамицин 0,08 г 3 раза в сутки 1гр/день (7-10 дней)
- Офлоксацин по 200 мг 2 раза в день + доксициклин 200мг/день (30 дней )
Лечение осложненного бруцеллеза:
- Спондиллит – длительная терапия доксициклином – 8 недель и более.
- Нейробруцеллез – поскольку тетрациклины и аминогликозиды не проникают через гематоэнцефалический барьер, рекомендуется рифампицин или сульфаметоксазол+триметопримв комплексе с доксициклином.
Осложненный бруцеллез (эндокардиты, менингиты, септические остеоартриты, абсцессы)
- Доксициклин + 2 других препарата с хорошей активностью (рифампицин, фторхинолон, цефалоспорины III поколения в средних терапевтических дозах). Лечить до купирования симптомов локальных проявлений (до 12 недель).
Лечение бруцеллеза во время беременности:
- Рифампицин по 300 млн ЕД 3 раза в сутки в течение 45 дней.
Патогенетическая терапия:
- Нестероидные противовоспалительные препараты в течение 2-4 недель: диклофенак, кетопрофен.
- Стероидные противовоспалительные средства (в инъекционной форме на 3-7 дней) при поражения ЦНС, орхитах (преднизолон, дексаметазон, гидрокортизон).
- Седативные средства: экстракт валерианы 125 мг, мелиссы 25 мг, мяты перечной 25 мг по 1 таблетке 3 раза в день; настойка пустырника по 30-50 капель 3-4 раза в день.
- Дезинтоксикационная терапия: При легких и средних степенях тяжести процесса больным назначается обильное питье из расчета 20-40 мл/кг жидкости в сутки в виде чая, фруктовых и овощных соков, морсов, минеральной воды. В тяжелых случаях требуется применение парентеральной дезинтоксикации. С этой целью используют кристаллоиды (физиологический раствор, ацесоль, лактосоль, ди- и трисоль и т.п.) и коллоиды (реополиглюкин, раствор гидроксиэтилкрахмала). Кристаллоидные и коллоидные растворы в соотношении 3:1 – 2:1.
- Десенсибилизирующая терапия: лоратадин внутрь по 1 таблетке (10 мг) 1 раз в день, кетотифен по 1 мг 2 раза в сутки (утром и вечером).
- Профилактика дисбиоза кишечника: стерильный концентрат продуктов обмена кишечной микрофлоры (Хилак-форте) капли для приема внутрь по 40-60 капель 3 раза в день (возможно назначение совместно с антибиотиками).
Перечень основных медикаментов:
1. Доксициклин таблетки, 100 мг, 200 мг; капсулы 100 мг;
2. Ципрофлоксацин раствор для инфузий 0,2%, 200 мг/100 мл, концентрат для приготовления раствора для инфузий 100 мг/10 мл; таблетки, покрытые оболочкой 250 мг, 500 мг, 750 мг, 1000 мг;
3. Гентамицин по 80 мг, табл, сироп 240 мг/мл;
4. Рифампицин капсулы 150 мг, 300 мг; лиофилизат для приготовления раствора для инъекций 0,15 г;
5. Офлоксацин таблетки, покрытые (пленочной) оболочкой 200 мг, 400 мг, 800 мг; раствор для инфузий 200 мг/100 мл;
6. Сульфаметоксазол + триметопримтаблетки, 120 мг, 480 мг; таблетки, покрытые оболочкой 800 мг/160 мг; раствор для внутривенного введения 480 мг/5 мл; суспензия 120 мг/5 мл, 240 мг/5 мл; суспензия для перорального применения 240 мг/5 мл; сироп 200 мг/40 мг/5 мл.
Перечень дополнительных медикаментов:
1. Диклофенак, табл., драже 25 мг, 50 мг, 75 мг, 100 мг, 150 мг;мазь, гель; раствор для инъекций 75 мг/3 мл, 75 мг/2 мл;
2. Кетопрофен раствор для инъекций 100 мг/мл, 100 мг/2 мл; раствор для внутримышечных инъекций 50 мг/мл; капсула 50 мг, 150 мг; таблетки, таблетки покрытые оболочкой 100 мг, 150 мг;
3. Преднизолон раствор для инъекций в ампулах 25 мг/мл, 30 мг/мл;
4. Дексаметазон раствор для инъекций в ампулах 0,4%;
5. Глюкоза раствор для инфузий 5%, 10%
6. Натрия хлорид растворы для инфузий;
7. Натрия хлорида - 6,0; калия хлорида - 0,39, магния хлорида -0,19; натрия гидрокарбоната - 0,65; натрия фосфата однозамещенного - 0,2; глюкозы - 2,0 раствор для инфузий;
8. Гидроксиэтилкрахмал (пентакрахмал) раствор для инфузий 6%, 10%.
9. Стерильный концентрат продуктов обмена кишечной микрофлоры капли для приема внутрь 30 мл, 100 мл.
10. Лоратадин таблетки, 10 мг.
11. Кетотифен таблетки, 1 мг.
12. Экстракт валерианы 125 мг, мелиссы 25 мг, мяты перечной 25 мг; таблетки.
13. Настойка пустырника (1:5) на 70% спирте; во флаконах по 40 мл или флаконах-капельницах по 50 мл.
Другие виды лечения (назначаются консультантом физиотерапевтом):
- ультрафиолетовые лучи (УФО, соллюкс);
- электрофорез обезболивающих и противовоспалительных средств;
- ультразвук и фонофорез обезболивающих и противовоспалительных средств;
- массаж,
- индукторотерапия;
- магнитотерапия;
- УВЧ-терапия;
- лазеротерапия.
Хирургическое вмешательство: нет.
Дальнейшее ведение:
Санаторно-курортное лечение показано не ранее, чем через 3 месяца после обострения – желательны курорты местного климата: Мерке (Жамбылская область), Муялды (Восточно-Казахстанская область), Жана-Курган (Кызылординская область), Алма-Арасан, Капал-Арасан (Алматинская область).
Индикаторы эффективности лечения и безопасности методов диагностики и лечения:
1. Купирование признаков обострения локальных процессов.
2. Снижение признаков астеновегетативного синдрома.
Бруцеллез - хроническое инфекционное заболевание, вызываемое микроорганизмами pucella melitensis, pucella abortus, pucella suis. Источником заражения являются козы, овцы, крупный рогатый скот, свиньи. Заболевание у человека возникает преимущественно при употреблении в пищу молочных продуктов (сыр, творог, молоко) или при непосредственном контакте с больными животными. Микроорганизм имеет склонность задерживаться в тканях, богатых ретикулоэндотелием (костный мозг, лимфатические узлы, печень, селезенка), где развиваются специфические гранулематозные инфильтраты. Последние имеют и другую излюбленную локализацию - рыхлая соединительная ткань вокруг суставов, наружные слои капсулы, слизистые сумки, связки, сухожилия, - что ведет к появлению плотных, не нагнаивающихся образований - фиброзитов. Метастатическое поражение костнохрящевого остова сустава и истинный бруцеллезный синовит встречаются крайне редко - всего у 2-7 % больных. Более часты, повидимому, артриты реактивного типа.
Опорнодвигательный аппарат вовлекается в процесс преимущественно у людей старше 50 лет.
Симптомы Бруцеллезного артрита:
Бруцеллез протекает остро, подостро, хронически, причем в последние годы число хронических случаев значительно увеличилось они составляют 51-69 % среди больных стационара. Встречаются и первичнохронические формы процесса (14 % случаев), которые нередко представляют значительные диагностические трудности. Болезнь проявляется волнообразной лихорадкой, ознобами, проливными потами, увеличением лимфатических узлов, печени, селезенки, изменениями нервной системы (головная боль, психические расстройства, невриты и др.) и других органов и систем. Клиникорентгенологические признаки поражения костносуставного аппарата появляются либо в начальном периоде бруцеллезной инфекции (уже в первые 3 нед), либо на протяжении года от начала заболевания и чаще (в 45 % случаев) при хронических формах болезни.
Отмечаются генерализованные артралгии в периферических суставах, крестце, позвоночнике (чаще у мужчин). Бруцеллезный спондилит характеризуется преимущественным поражением III-IV поясничных позвонков, затем грудного отдела, и реже всего процесс затрагивает шейный отдел; нередко развивается сакроилеит.
На первый план выступают сильные боли в спине, особенно выраженные при надавливании на остистые отростки пораженных позвонков и илеосакральные сочленения, и ограничение функции позвоночника. В подкожной клетчатке поясничной области нередко пальпируются резко болезненные узелки (фиброзиты). Часты также периартриты, бурситы, тендовагиниты, лигаментиты. Периартриты обычно возникают в области плечевых и тазобедренных суставов, пяточных костей и могут приводить к очаговому обызвествлению тканей.
Мелкие периферические суставы практически не поражаются. Выпот в суставной полости и деструкцию костного остова сустава можно наблюдать лишь изредка и преимущественно в коленных и локтевых суставах. При пункции этих суставов можно получить серознофиброзную жидкость, которая иногда содержит бруцеллы.
Диагностика Бруцеллезного артрита:
Из лабораторных показателей следует отметить лейкопению с лимфоцитозом. У больных обычно бывают положительными кожная проба с бруцеллезным антигеном (реакция Бюрне), опсонофагоцитарная реакция, а также серологические тесты (реакции Райта, Хеддлсона) в высоком титре (не менее 1:200). Иногда удается получить культуру микроба из крови или костного мозга.
Рентгенологическая картина при бруцеллезе либо не дает никакой информации, либо является неспецифической (выявляется остеопороз). Из характерных рентгенологических находок самой частой, по мнению многих рентгенологов, является сакроилеит. Может иметь место изолированное, одностороннее, но чаще двустороннее поражение. Вдоль суставной щели в костной ткани появляются один или несколько округлых небольших деструктивных очажков, сливающихся друг с другом; суставная щель становится изъеденной, затем суживается, и наступает полный анкилоз. Деструктивный специфический процесс может охватывать 1-4 позвонка и межпозвонковые диски, но в отличие от туберкулезного поражения не вызывает полного коллапса тел позвонков, разрушения межпозвонковых дисков и костного слияния смежных пораженных позвонков. На ограниченных участках позвоночного столба могут возникать бруцеллезные спондилоартриты с образованием грубых асимметричных сращений между пораженными позвонками, что отличает их от распространенного симметричного процесса при болезни Бехтерева. Деструктивные изменения в тазобедренных, коленных, локтевых суставах могут завершиться анкилозированием. Характерно для бруцеллеза развитие пяточных шпор, костных разрастании в области локтевых суставов, у верхнего полюса надколенной чашечки.
Диагноз. Диагноз бруцеллезного поражения ставят на основании описанной клиникорентгенологической картины, особенно при появлении болей в спине, лихорадки у лиц, имеющих контакт с животными или употребляющих продукты животных, лимфаденопатии, спленомегалии, выделения микробов из крови или синовиальной жидкости, результатов серологических проб.
Лечение Бруцеллезного артрита:
Борьба с заболеванием животных; консервирование, кипячение всех молочных продуктов. Для подавления инфекции назначают тетрациклин (до 2 г/сут), стрептомицин (1 г/сут) в течение 3 нед, аналгезирующие и антивоспалительные препараты - индометацин, реопирин и другие, в хронических случаях - вакцинотерапию, хотя ее эффективность и невелика. При сильных болях в спине рекомендуется носить корсет.
К каким докторам следует обращаться если у Вас Бруцеллезный артрит:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Бруцеллезного артрита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Бруцеллез — инфекционно-аллергическое заболевание взрослых и детей, которое может проходить в острой или хронической форме, проявляется длительной лихорадкой, поражением опорно-двигательной, сердечно-сосудистой, нервной и других систем.
По Международной классификации бруцеллез у детей делится на:
- вызванный Brucella abortus;
- вызванный Brucella melitensis;
- вызванный Brucella canis;
- вызванный Brucella suis и пр.
Эпидемиология. Бруцеллез относится к типичным зоонозным инфекциям. В природе данному заболеванию подвержены такие животные как свиньи, коровы, козы, овцы и т. д. Человек может заразиться, когда происходит размножение животных, что заражены бруцеллезом. Также большой риск инфицирования при питании зараженным мясом, молоком, молочными продуктами и прочими, что получены от животных, в организме которых есть бруцеллы.
Особенно часто заражаются, употребляя зараженное молоко, которое не было прокипячено, а также овечью брынзу, поскольку данный продукт не проходит термообработку. Угрозу несут кожа, шерсть и прочие продукты животноводства, на которых могут быть испражнения больных животных.
Основные пути заражения: алиментарный, контактный, аэрозольный. Дети чаще всего заражаются бруцеллезом через пищу, употребляя некипяченое молоко и прочие продукты. Контактный путь характерен для очагов овечьего бруцеллеза. В таких случаях ребенок подхватывает инфекцию через кожу и слизистые.
Аэрозольным путем заражаются при стрижке животных, вычесывании их шерсти и пуха, уборки территорий и помещений, в которых содержат животных или сырье, полученное от них. Человек не может заразиться от больного взрослого или ребенка. Также не известно, возможна ли передача инфекции младенцу с молоком матери.
Фиксируют как спорадические случаи, так и эпидемические вспышки бруцеллеза. В основном заражаются жители сел, поселков, фермерских хозяйств. Пик заболевания фиксируют в зимние и весенние месяца, когда происходит отел, окот и усиленная лактация животных.
Бруцеллезом могут заразиться дети любого возраста, но в особой группе риска – дети младшего школьного возраста. Редко болеют малыши до 12 месяцев из-за минимизации контактов с животными и грудного вскармливания. Восприимчивость к бруцеллезу точно не установлена.
Что провоцирует / Причины Бруцеллеза у детей:
Существует 6 видов возбудителей бруцеллеза: Br. abortussuis, Br. abortus bovis, Br. ovis, Br. neotomae, Br. canis, которые делят на биотипы. По морфологическим и культуральным свойствам выше перечисленные виды отличаются крайне мало. Их форма – шаровидная, овоидная или удлиненная палочковидная. Размер бруцелл 0,3-0,8 мкм.
Жгутиков и спор возбудитель не имеет, может образовывать капсулы. Бруцеллы грамотрицательны, образуют эндотоксин, хорошо окрашиваются анилиновыми красителями, обладают высокой инвазивностью. Возбудитель может без труда проникать через поврежденные или неповрежденные слизистые оболочки в организме ребенка. Бруцеллы располагаются внутри клеток, там же и размножаются, но способны располагаться и внеклеточно.
Зв 3-5 минут можно убить бруцелл дезинфицирующими средствами, такими как 3% лизол, 2% карболовая кислота, 1% раствор хлорной извести и проч. Бруцеллы способны до 120 суток сохраняться в выделениях из родовых путей абортировавших животных, до 40 суток в стерилизованном молоке, до 45 суток в брынзе, 9-150 суток в почве, дольше 5-ти месяцев в замороженном мясе, до 90 дней в шерсти животных, до 5-ти месяцев в воде.
Патогенез (что происходит?) во время Бруцеллеза у детей:

Бруцеллы, попадая в организм ребенка через кожу и слизистые, в скором времени оказываются в регионарных лимфоузлах. Там они размножаются, формируя депо. Эти процессы называют стадией регионарной инфекции. Далее возбудитель попадает в кровь, распространяясь по организму, что знаменует фазу бактериемии. Инфекция генерализируется.
Бруцеллы оседают в печени ребенка, селезенке, лимфоузлах, костном мозге и прочих органах. Там формируются длительные резервуары инфекта, из которых под влиянием различных факторов могут происходить повторные прорывы бруцелл. Это приводит к повторной бактериемии, что симптоматически проявляется рецидивами и обострениями. В этой стадии заболевания отмечаются выраженные иммунные сдвиги и формируется инфекционная аллергия по типу гиперчувствительности замедленного типа, что предопределяет дальнейшее течение бруцеллеза у детей.
При данном заболевании закономерно возникают явления генерализованного васкулита с нарушением кровообращения в виде выраженной гипотонии, застойного полнокровия в органах брюшной полости и пр., что объясняет состояние повышенной чувствительности к бруцеллезным аллергенам.
Особенно ярко значение аллергии в патогенезе заболевания начинает проявляться в конце 1-го месяца от начала заболевания и при формировании хронического течения болезни. В условиях повышенной сенсибилизации особенно легко наступает повторная генерализация с выходом бруцелл из метастатических очагов, что определяет хронически-рецидивирующее течение бруцеллеза у многих больных.
Иммунитет. Не у всех больных происходит формирование стерильного иммунитета. У детей с нестерильным иммунитетом возбудитель бруцеллеза может на протяжении многих лет сохраняться в клетках лимфа- и гемопоэтической системы. Основной фактор иммунитета у ребенка – фагоцитоз. В организме обнаруживаются также агглютинины, преципитины, опсонипы, комплементсвязывающие антитела. Иммунитет формируется крайне медленно. После выздоровления он постепенно угасает, что может привести к повторным болезням.
В регионарных лимфатических узлах. появляется первичные изменения. Это очаговая пролиферация тканевых макрофагов с образованием гигантских клеток и последующим их некрозом преимущественно в центре очагов воспаления.
В подострой и особенно в хронической стадии происходит поражение в основном отдельных органов.
Симптомы Бруцеллеза у детей:
При заражении бруцеллезом у детей инкубация длится 7-40 суток. Средний срок – 2-3 недели. У тех, кому была введена вакцина, инкубационный период может длиться до 2 месяцев. Болезнь в большинстве случаев имеет острое начало, отмечающееся подъемом температуры.
Начальные симптомы бруцеллеза у детей:
- головная боль
- повышенная утомляемость
- боли в мышцах
- нарушение сна
- снижение аппетита , чередующиеся с потами (в некоторых случаях).
Если болезнь у ребенка начинаетя постепенно, то появляются такие симптомы как слабость, недомогание, легкая головная боль, повышенная утомляемость, снижение аппетита. Но спустя 5-7 суток признаки интоксикации нарастают, наступает пик бруцеллеза.
Ведущим признаком данного заболевания является лихорадка, которая может быть постоянно, волнообразной, ремиттирующей, субфебрильной. В большинстве случаев у детей фиксируют субфебрильную температуру.
Важный симптом бруцеллеза у детей – повышенная потливость. В большинстве случаев лимфатические узлы умеренно увеличены – в основном это касается шейных и паховых. В редки случаев увеличиваются также все остальные группы лимфатических узлов.
Бруцеллез сопровождается гепатолиенальным синдромом. Печень и селезенка, как правило, на 2—3 см выступают из-под ребер. При пальпации возникают болевые ощущения, печень и селезка мягкие. Типичные симптомы – артралгии, воспалительные изменения соединительной ткани по типу целлюлитов и фиброзитов.
При бруцеллезе редко могут быть различные высыпания: скарлатиноподобные, розеолезные, уртикарные, геморрагические и проч. Обычно отмечают бледность кожи ребенка. В некоторых случаях могут быть появление герпеса и носовые кровотечения.
Изменения сердечно-сосудистой системы при бруцеллезе характерны только при длительном хроническом течении и в тяжелых случаях. Могут развиться миокардит, пневмония, специфический бронхит, менингоэнцефалит, менингит, плексит, радикулит, орхит, неврит слухового и зрительного нервов, тиреотоксикоз, эндометрит, эндокардит, гипотиреоз, цирроз печени, васкулит, панкреатит и прочие заболевания.
Анализ крови показывает ретикулоцитоз, СОЭ выше нормы, выраженную тенденцию к тромоцитопении, эозинопению, лейкопению, моноцитопению, лимфоцитоз.
Бруцеллез бывает острым и хроническим. Бывают такие формы болезни: легкая, среднетяжелая, тяжелая. Формы могут быть как клинически выраженными, так и стертыми или бессимптомными. У грудничков часто болезнь протекает в острой форме. У взрослых и у детей от 7 до 16 лет бруцеллез часто бывает хроническим. У детей при бруцеллезе прогноз благоприятный (выздоровление).
Диагностика Бруцеллеза у детей:
Для диагностики бруцеллеза у детей используют клинико-эпидемиологические и лабораторные данные. Подтверждение диагноза требует выделения возбудителя бруцеллеза от больного ребенка. Для этого делаю посев биологического материала: крови, мокроты, мочи, суставной жидкости, гноя и пр. на элективные среды. Также при помощи ПЦР обнаруживают бруцеллезный антиген.
Также значение имеет серологическая диагностика: реакция агглютинации Райта с убитой культурой бруцелл (по типу реакции Видаля), РСК, РПГА и т. д.
Экспресс-диагностику бруцеллеза у ребенка проводят с помощью реакции агглютинации Хеддлсона. Реакцию ставят на предметном стекле с различными разведениями исследуемой сыворотки. В качестве антигена используют убитую бруцеллезную культуру, подкрашенную метиленовой синью. Также могут применить метод иммунофлюоресценции как метод ускоренной диагностики при подозрении на бруцеллез у детей.
Лечение Бруцеллеза у детей:
В остром периоде лечение проводится с помощью антибиотиков. Чаще всего это левомицетин, эритромицин, тетрациклин, рифампицин в дозах, зависимых от возраста. Курс составляет от 7 до 10 суток. Часто курс проводят повторно спустя 2 недели, в редких случаях проводят и третий курс.
Антибиотики оказывают выраженное антимикробное действие, но не гарантируют отсутствия обострений, рецидивов и формирования хронического процесса. Вместе с антибиотиками проводят вакцинотерапию (от 8 до 10 инъекций).
Лечение тяжелого острого бруцеллеза, как и хронического, проводят глюкокортикостероидами. В частых случаях это преднизолон курсом от 3 до 4 недель. Активный хронический бруцеллез у детей требует комплексного лечения с применением индукторов интерферона, что позволяет уменьшить частоту обострений и ускорить ремиссию. Также при активной хронической форме болезни вводят внутримышечно циклоферон, курс состоит из 10 инъекций.
Курсы гормональной терапии при хроническом бруцеллезе у ребенка повторяют 2-3 раза, выдерживая перерыв 3-4 недели.
Также применяют симптоматическое лечение с помощью таких препаратов: анальгин, амидопирин, реопирин, делагил. Показана физиотерапия: УВЧ, озокерит, массаж, светолечение, грязелечение, гимнастика и т. д. В некоторых случаях внутривенно или внутримышечно вводят полиоксидоний (детям с 12 лет – ректально). При хроническом бруцеллезе показано санаторно-курортное лечение.
Профилактика Бруцеллеза у детей:
- Ликвидируют источники инфекции среди домашних животных с помощью выявления больных особей, проведения профилактической вакцинации рогатого скота, оздоровления животноводческих хозяйств и проч.
- Профилактика пищевых заражений. Продукты питания перед употреблением подвергают тщательной термической обработке. Молоко и сливки следует пастеризовать пол часа при температуре 70 ˚С, м'ясо следует варить 3 часа, а сыр и брынзу выдерживают более 2 месяцев.
- Специфическая профилактика проводится живой авирулентной бруцеллезной вакциной. Вакцинация проводится детям с 7-летнего возраста по эпидемиологическим показаниям.
- В эпидемических очагах вакцинации подлежат лица, работающие с сельскохозяйственными животными, обрабатывающие продукты, полученные от животных, и дети детям старшего возраста, которые помогают взрослым в уходе за животными или при обработке продуктов животноводства. , сформировавшийся после вакцинации, нестойкий. По эпидемиологическим показаниям проводится ревакцинация. Вакцинировать нельзя людей с общими противопоказаниями и детей с хроническим или латентным бруцеллезом.
- Следует охранять водные источники от загрязнения, использовать спецодежду при уходе за животными, применять дезинфицирующие средства, проводить санитарно-просветительную работу.
К каким докторам следует обращаться если у Вас Бруцеллез у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Бруцеллеза у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Что такое артрит хронический? Причины возникновения, диагностику и методы лечения разберем в статье доктора Фомичев А. А., ортопеда со стажем в 9 лет.
Над статьей доктора Фомичев А. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Хронический артрит — заболевание суставов, характеризующееся воспалительным процессом в них, протекающим более трёх месяцев.
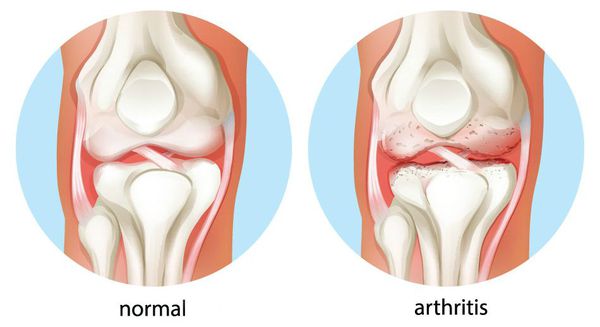
Так как артрит имеет высокую склонность к хроническому течению, он часто приводит к полной потере трудоспособности. Согласно данным ВОЗ 3,1% общей инвалидизации в мире приходится на артриты. [1] Основной причиной инвалидности при артрите в США среди пожилых людей является увеличение распространённости факторов риска (например, ожирения). Артрит и другие ревматические состояния охватывают более 100 различных заболеваний, которые влияют на суставы и окружающие соединительные ткани (мышцы, сухожилия и связки). Некоторые типы (например, ревматоидный артрит, системная красная волчанка) могут влиять на различные системы органов (например, сердечно-сосудистую систему, почки, дыхательную систему) и часто имеют аутоиммунный компонент.
За последние 10 лет исследователи добились особенно значительных успехов в изучении ревматоидного артрита (РА). Считается, что ведущую роль в механизмах патогенеза РА играют генетические и экологические факторы. Общий вклад генетических факторов в развитие РА исторически исследовался путём анализа семейных родословных. Таким образом был сделан вывод о том, что мужчины болеют РА в три раза реже, чем женщины, однако науке пока неизвестна причина подобного распределения. Исследователи предложили ряд гипотез, включая возможное влияние половых гормонов. В связи с этим половые хромосомы были изучены в генетических исследованиях, посвящённых РА. [2]
Псориатический артрит (ПА) затрагивает мужчин и женщин в равной степени, от 10 до 30% людей с псориазом оказываются в группе риска. Заболевание может развиваться в любом возрасте, но обычно поражает людей в возрасте от 30 до 50 лет. Хотя причина неизвестна, генетические факторы, наряду с иммунной системой, могут сыграть определённую роль в развитии заболевания.
До 40% людей с ПА имеют в истории семьи заболевания кожи или суставов. Наличие родителя с псориазом троекратно увеличивает риск псориаза и вероятность развития псориатического артрита.
Причиной воспалительной реакции в суставе может быть местная или общая инфекция, аллергия, аутоиммунный процесс, травма и др. Однако этиология некоторых воспалительных суставных заболеваний, например, ревматоидного артрита, анкилозирующего спондилоартрита, псориатического полиартрита и др., до сих пор недостаточно ясна. Участие инфекции в их происхождении до настоящего времени не доказано. Также факторами, которые способствуют развитию артрита, являются переохлождение и физическая перегрузка сустава.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы артрита хронического
Воспалительный процесс в суставах делят по формам: острая, подострая и хроническая.
К общим симптомам относят:
- боль (которая чаще всего спонтанная и усиливается большей степени ночью и утром);
- деформацию;
- изменение цвета и температуры кожи в области сустава.
Боль является наиболее распространённым симптомом, отмечаемым пациентами как в доклинической, так и в клинической фазах этого заболевания. [5] Например, в доклинической фазе симметричная боль в суставах и утренняя скованность значительно взаимосвязаны с прогрессированием артрита. [6] При острой форме боль описывается пациентами как нестерпимая, постоянная, не зависящая от движений. Тем не менее, пациенты могут сообщать о боли до воспаления, и боль может сохраняться, несмотря на контроль воспалительного процесса. [7]
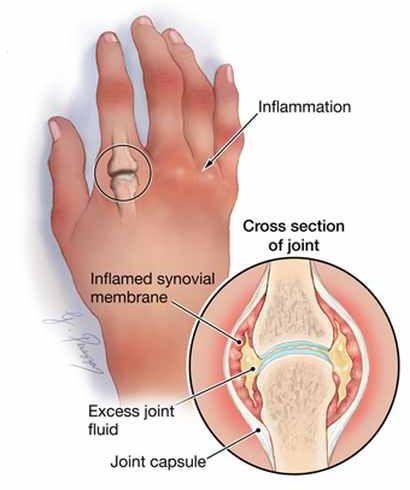
Деформация сустава обусловлена в основном изменениями в мягких тканях вокруг сустава и его структур.
Проявления артрита довольно разнообразны: от непродолжительных, хронических, с временными обострениями до острых, долговременных и, порой, приводящих к инвалидизации.
К общим признакам артрита так же относят нарушения сна, которые оказывают большое влияние на качество жизни и профессиональную работоспособность. Состояние здоровья, особенно боль и психологическое состояние, являются важными факторами, связанными с проблемами сна. Действительно, в немногих исследованиях, проведённых до настоящего времени, было обнаружено, что пациенты с артритом чаще сообщают о нарушениях сна, чем, например, при остеоартрозе. Последствиями бессонницы, связанной с артритом, является возрастающий уровень общей тревожности. [8]
Псориатический артрит может также вызвать воспаление в других частях тела, включая глаза.
Симптомы инфекционного артрита могут включать лихорадку, озноб, воспаление суставов, острую боль, связанную с травмой или инфекцией в другом месте тела.
У детей прерывистая лихорадка, потеря аппетита, потеря веса и анемия, пятнистая сыпь на руках и ногах, увеличение лимфоузлов могут сигнализировать о начале некоторых видов ювенильного ревматоидного артрита.
Ревматоидный артрит (РА) возникает, когда иммунная система атакует соединительную ткань собственного организма. РА поражает суставы по обе стороны тела: обе руки, оба запястья или оба колена. Эта симметрия помогает отличить его от других типов артрита. Он также может влиять на кожу, глаза, лёгкие, сердце, кровь или нервы.
Патогенез артрита хронического
Патогенез артрита достаточно сложен и многообразен. Особенности структуры тканей суставов (например, хорошее кровоснабжение, васкуляризация синовиальной оболочки, многочисленные нервные окончания) создают суставу условия для достаточно быстрого ответа на разные прямые и опосредованные возбудители посредством воспалительной реакции. При инфекционных специфических артритах возможен бактериально-метастатический и токсико-аллергический путь поражения сустава.
В первом случае возбудитель попадает в полость сустава из кровотока или из лимфатического русла и может быть обнаружен при анализе синовиальной жидкости. Поражение сустава в таких случаях наиболее тяжёлое.
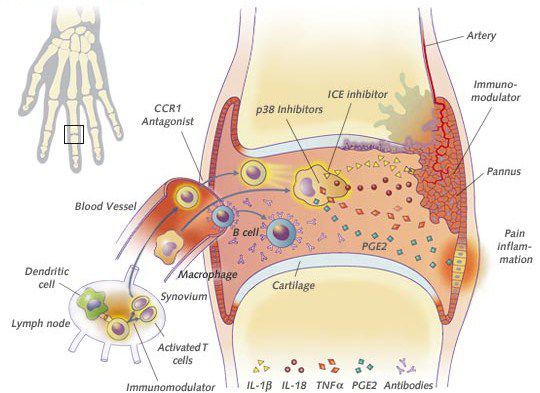
При токсико-аллергическом механизме поражения поражающим агентом является токсин самого возбудителя, который действует на ткани сустава, имеющие повышенную чувствительность и вызывает аллергический синовит.
Существовала гипотеза Селье (H. Selye), которая объясняла развитие воспаления в суставах гормональными нарушениями, но подтверждения так и не получила. Однако роль эндокринных нарушений в патогенезе артрита достаточно высока. Это подтверждает факт частого развития неспецифического артрита у женщин в период менопаузы (например, ревматоидный артрит).
Классификация и стадии развития артрита хронического
Классификация хронического артрита и на сегодняшний день претерпевает частые изменения. В отечественной практике принято разделять артриты на самостоятельные нозологические формы и формы, связанные с другими заболеваниями.
К самостоятельным формам относят:
- ревматоидный артрит;
- ревматоидный полиартрит (болезнь Сокольского-Буйо);
- анкилозирующий спондилоартрит (болезнь Бехтерева);
- инфекционный специфический артрит (гонорейный, туберкулёзный, дизентерийный, вирусный и т. д.);
- инфекционно-аллергический полиартрит (включая палиндромный ревматизм и перемежающуюся водянку сустава);
- псориатический полиартрит;
- болезнь Рейтера.
К артритам, связанным с другими заболеваниями, относят:
- аллергические;
- диффузные;
- метаболические (например, подагра);
- при онкологических заболеваниях;
- при заболеваниях пищеварительной системы;
- при заболеваниях лёгких.
Ювенильный идиопатический артрит — это широкий термин, описывающийй группу артритов неизвестного происхождения, которые начинаются до 16 лет. Этот термин охватывает несколько категорий заболеваний, каждый из которых имеет отчётливые клинические проявления, а также, предположительно, генетический фон и этиопатогенез.
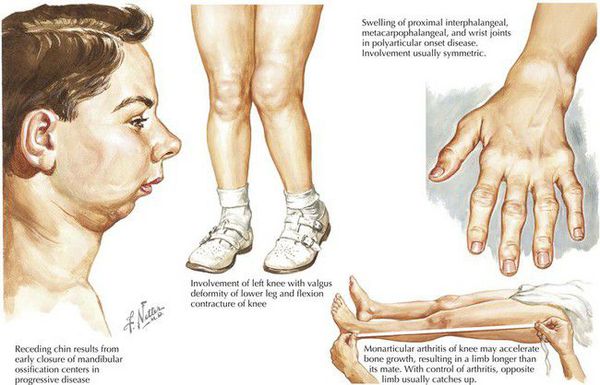
Системный артрит выявляется у 5-15 % детей с ювенильным идиопатическим артритом в Северной Америке и Европе. Как правило, он сопровождается лихорадкой в течение как минимум 2 недель и по крайней мере одним из следующих симптомов: характерная сыпь, обобщённая симметричная лимфаденопатия, увеличение печени или селезёнки, перикардит (воспаление серозной оболочки сердца), плевральный или перикардиальный выпот, реже перитонит. Лихорадка имеет типичный прерывистый рисунок с одним или двумя ежедневными всплесками до 39 °C или выше, с последующим быстрым возвратом к исходному уровню. Артрит часто симметричный и полиартикулярный, но может отсутствовать в начале и развиваться значительно позже. В этих случаях диагноз не может считаться определённым до тех пор, пока не появится артрит. Всегда есть признаки системного воспаления, но нет конкретных лабораторных нарушений. [3]
Ювенильный идиопатический артрит является наиболее распространённым хроническим ревматическим заболеванием неизвестной этиологии в детском возрасте и преимущественно представляет собой периферический артрит. Болезнь делится на несколько подгрупп, согласно демографическим характеристикам, клиническим признакам, методам лечения и прогнозу болезни. Системный ювенильный идиопатический артрит, который является одним из наиболее частых подтипов заболевания, характеризуется рецидивирующей лихорадкой и сыпью. [4]
Осложнения артрита хронического
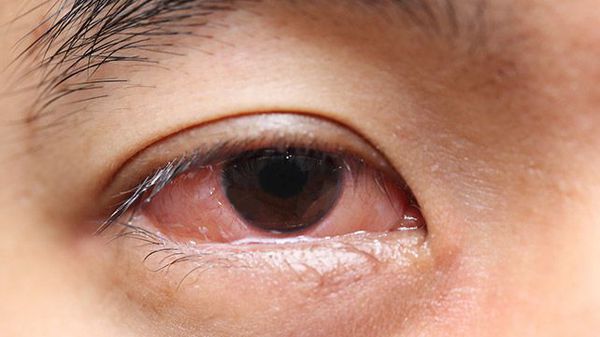
Увеит — частое проявление воспалительных заболеваний суставов и позвоночника, представляющее собой воспаление сосудистой оболочки глаза. Сравнительно редко осложняет течение ревматоидного артрита. Увеит при РА, начавшемся в детском возрасте, способствует повышению внутриглазного давления и может приводить к необратимой слепоте. В случаях наследственно ассоциированного анкилозирующего спондилоартрита, увеит встречается чаще, чем во всех остальных случаях. [9]
Диагностика артрита хронического
Схема обследования состоит из:
- клинического анализа крови;
- протеинограммы (общего белка и белковых фракций);
- титров ЦИК;
- иммунологических маркеров РА (ревматоидного фактора, антикератиновых антител, антиперинуклеарного фактора, антител к циклическим цитруллинированным пептидам);
- иммунологических маркеров системной красной волчанки (СКВ) — антинуклеарного фактора, антител к ДНК, LE клетки;
- лабораторной диагностики кишечных инфекций (реакции непрямой гемагглютинации с псевдотуберкулёзным, иерсиниозным, дизентерийным, сальмонеллёзным диагностикумами);
- лабораторной диагностики латентных мочеполовых инфекций (культурального метода, полимеразной цепной реакции — ПЦР, реакции иммунофлюоресценции — РИФ);
- рентгенографии поражённых суставов, крестцово-подвздошных сочленений, позвоночника. [10]
Для ранней диагностики ревматоидного артрита определяют антитела к циклическому цитруллинированному пептиду (АЦЦП), особенно это касается пациентов, серонегативных по ревматоидному фактору (РФ). Этот тест более чувствителен и специфичен, чем ревматоидный фактор на ранней стадии заболевания. Но никакой отдельно взятый показатель не позволяет точно предсказать развитие РА у больных НА. [10]
Лечение артрита хронического
Лечение, направленное на этиологию процесса, возможно лишь при специфических формах артрита, вызванных туберкулёзом, гонореей, бруцеллёзом и т. д. Во всех остальных случаях лечение всегда комплексное, которое направлено на:
- изменение общей и иммунной реакции (применение десенсибилизирующих, иммунодепрессивных препаратов, воздействие на очаг инфекции, нормализация обмена веществ, поливитаминные комплексы);
- восстановление функции сустава (курсы массажа, гимнастики, ЛФК, ФТЛ);
- лечение основного патологического процесса (артриты, связанные с другими заболеваниями).
Главный принцип лечения артрита — длительное, этапное и комплексное воздействие.
Лечение пациентов с ювенильным идиопатическим артритом включает коллективную работу опытного детского ревматолога, офтальмолога, ортопеда, физиотерапевта. [11]
Прогноз. Профилактика
Для профилактики артрита целесообразно вести активный образ жизни. Это подтверждают научные данные: аэробные упражнения и физическая активность способствуют уменьшению боли, улучшают качество жизни и задерживает наступление инвалидности среди людей с артритом. Это позволяет снизить риск возрастного функционального спада у пожилых людей на целых 32%. [12]
Читайте также:

